Allgemeine Informationen
Definition
- Krampfanfälle sind vorübergehende Anfallsereignisse verschiedener Ursache und Ausprägung, häufig handelt es sich um epileptische Anfälle.
- Ein epileptischer Anfall ist definiert als:
- transiente (subjektive) Zeichen und/oder (objektivierbare) Symptome
- aufgrund pathologisch exzessiver oder synchroner neuronaler Aktivität im
Gehirn
- Die klinische Ausprägung eines epileptischen Anfalls ist vielseitig.
- Es werden Anfälle mit fokalem oder generalisiertem Beginn unterschieden.
- z. B. kurzzeitige motorische und sensible Phänomene, Aussetzer (Absencen) oder komplexeren Bewegungs- und Bewusstseinsphänomene
- generalisiert tonisch-klonischer Anfall (früher „Grand Mal“)
- Dauer eines epileptischen Anfalls in der Regel nicht länger als 2 Minuten
- Dauer > 5 min definiert einen Status epilepticus.
- Anschließend an einen epileptischen Anfall (iktale Phase) kann es zu einer Nachphase (postiktaler Zustand) kommen.
- Die Symptome umfassen Bewusstseinsstörung, Verwirrtheit, Sprachstörungen, Lähmungen (Todd'sche Parese), Gedächtnisstörungen oder psychische Störungen.
- Epileptische Anfälle sind in der Regel selbstlimitierend (≤ 2 min).
Häufigkeit
- Inzidenz eines Status epilepticus in Europa von 10–30 pro 100.000 Einw.1
- Prävalenz der Epilepsie liegt bei 5–9/1.000 in Industrieländern
- Häufigkeitsgipfel in der Kindheit und in höherem Alter (> 60 Jahre)
Ätiologie und Pathogenese
- Unprovozierter epileptischer Anfall
- Lebenszeitprävalenz von etwa 4‒10 % mit oft einmaligem Ereignis
- Akute symptomatische Anfälle (ASA)
- epileptische Ereignisse in Zusammenhang mit einer „Reizung“ des Gehirns
- z. B. ZNS-Infektion (Meningitis oder Enzephalitis), Schlaganfall, Schädel-Hirn-Trauma, Hypoglykämie, Alkoholentzug o. Ä.
- Epilepsie
- Erkrankung mit dauerhafter Disposition des Gehirns zu epileptischen Anfällen
- Kriterien der Diagnosestellung
- wiederholte (≥ 2) unprovozierte, epileptische Anfälle
- einmaliger Anfall mit Nachweis einer erhöhten Epileptogenität (EEG, MRT, [Familien-]Anamnese)
- Diagnose eines Epilepsie-Syndroms
Klassifikation epileptischer Anfälle
- Generalisierte Anfälle
- gemeinsame Merkmale
- nicht verbunden mit einem fokalen Beginn oder einer Aura
- Es kommt häufig zu Bewusstseinsstörungen.
- motorisch
- tonisch-klonisch (früher „Grand-mal-Anfälle“)
- klonisch
- tonisch
- myoklonisch-tonisch-klonisch
- myoklonisch-atonisch
- atonisch
- epileptische Spasmen
- nichtmotorisch (Absencen)
- typisch (früher „Petit-mal-Anfälle“)
- atypisch
- myoklonisch
- Augenlid-Myoklonien
- gemeinsame Merkmale
- Fokale Anfälle (früher auch „partielle Anfälle“)
- nach Bewusstseinsstatus
- mit erhaltenem Bewusstsein
- mit eingeschränktem Bewusstsein
- Beginn mit motorischen Symptomen
- Automatismen
- atonisch
- klonisch
- epileptische Spasmen
- hyperkinetisch
- myoklonisch
- tonisch
- Beginn mit nichtmotorischen Symptomen
- autonome Symptome
- Verhaltensarrest
- kognitiv
- emotional
- sensorisch
- von fokal zu bilateral tonisch-klonisch (früher: „sekundär generalisiert tonisch-klonisch“)
- nach Bewusstseinsstatus
- Mit unklarem Beginn
- motorisch
- tonisch-klonisch
- epileptische Spasmen
- nichtmotorisch
- Verhaltensarrest
- motorisch
- Unklassifizierbar
Prädisponierende Faktoren
- Potenziell anfallsauslösende Situationen/Verhaltensweisen
- Schlafmangel/Störungen des Schlaf-Wach-Rhythmus
- Alkohol bzw. Alkoholentzug
- flackernde Lichter (z. B. Stroboskop)
- Die Photosensibilität ist bei Benutzung von Computern und Fernsehern bei modernen Geräten nicht von Bedeutung.
- Intoxikationen
- metabolische Störungen
- seltener individuelle Auslösemechanismen (z. B. leseinduzierte Anfälle)
ICD-10
- G40 Epilepsie
- G40.0 Lokalisationsbezogene (fokale) (partielle) idiopathische Epilepsie und epileptische Syndrome mit fokal beginnenden Anfällen
- G40.1 Lokalisationsbezogene (fokale) (partielle) symptomatische Epilepsie und epileptische Syndrome mit einfachen fokalen Anfällen
- G40.2 Lokalisationsbezogene (fokale) (partielle) symptomatische Epilepsie und epileptische Syndrome mit komplizierten fokalen Anfällen
- G40.3 Generalisierte idiopathische Epilepsie und epileptische Syndrome
- G40.4 Sonstige generalisierte Epilepsie und epileptische Syndrome
- G40.5 Spezielle epileptische Syndrome
- G40.6 Grand-Mal-Anfälle, nicht näher bezeichnet (mit oder ohne Petit-Mal)
- G40.7 Petit-Mal-Anfälle, nicht näher bezeichnet, ohne Grand-Mal-Anfälle
- G40.8 Sonstige Epilepsien
- G40.9 Epilepsie, nicht näher bezeichnet
- G41 Status epilepticus
- G41.0 Grand-Mal-Status
- G41.1 Petit-Mal-Status
- G41.2 Status epilepticus mit komplexfokalen Anfällen
- G41.8 Sonstiger Status epilepticus
- G41.9 Status epilepticus, nicht näher bezeichnet
Diagnostik
Diagnostische Kriterien
- In erster Linie klinische Diagnose
- vielseitige transiente (subjektive) Zeichen und/oder (objektivierbare) Symptome
- weiterführende Diagnostik zur ätiologischen Zuordnung (Labordiagnostik, EEG, zerebrale Bildgebung)
- siehe Diagnostik bei Epilepsie
- Bei epileptischem Anfall von > 5 min Dauer handelt es sich um einen Status epilepticus.
Differenzialdiagnosen
- (Konvulsive) Synkope,
- typische Auslösesituationen (z. B. Aufstehen)
- Prodromi (z. B. „Schwarzwerden vor den Augen“)
- nur kurze Bewusstlosigkeit und rasche Reorientierung
- kurze beidseitige Myoklonien möglich (konvulsive Synkope)
- Psychogener, nichtepileptischer Anfall (dissoziativer Anfall)
- Fieberkrampf bei Kindern
- Parasomnien
- Narkolepsie
- Transiente ischämische Attacke (TIA)
Klinische Untersuchung
Zeichen von epiletischen und nicht-epileptischen Anfällen
- Epileptischer Anfall
- Augen: offen, starr, leer oder verdreht
- Dauer < 2 min
- interindividuell höchst unterschiedliche Anfallsphänomene (individuell meist konstant von Anfall zu Anfall)
- Reorientierung postiktal von variabler Dauer
- bei tonisch-klonischen Anfällen Muskelkater am Folgetag
- Psychogener nicht-epileptischer Anfall (dissoziativer Anfall)
- Augen: oft geschlossen („wie schlafend“, u. U. „zugekniffen“)
- Dauer oft > 2 min
- im Anfall wechselnde Symptomatik und partielle Reagibilität auf Außenreize
- oft eher dramatischer Ablauf oder stuporartiges Verharren
- oft verzögerte Reorientierung mit Gedächtnislücke für das Ereignis
- (Konvulsive) Synkope
- Augen: offen nach oben verdreht
- asynchrone Myoklonien und variable Abläufe (oft: Armbeugung, Beinstreckung)
- rasche Reorientierung (< 1 min, außer bei älteren Patient*innen)
- REM-Schlaf-Verhaltensstörung
- Augen: geschlossen
- 2. Nachthälfte, oft jede Nacht
- Unruhe, periodisch, mit komplexen Handlungen und Bewegungen, oft wiederholt („an- und abschwellende“ Phänomenologie)
- nach dem Wecken (unmittelbar) Traumerinnerung
- Non-REM-Schlaf-Verhaltensstörung
- aus dem Tiefschlaf
- wie REM-Verhaltensstörung, aber ohne Traumerinnerung
- Transiente Globale Amnesie (TGA)
- akut einsetzende Störung aller biografischen Gedächtnisinhalte für diese Zeit, Gedächtnislücke für das Ereignis
- weitgehend korrekte Handlungsweise
- repetitive Fragen
- erhebliche Irritation und Nachfragen der Betroffenen in der Attacke
- Dauer: mehrere Stunden
Therapie
Erstmaßnahmen
- Schutz der betroffenen Person vor Verletzungen
- potenziell gefährdende Gegenstände wegräumen
- ggf. Kopf mit Kissen schützen
- nicht festhalten
- keine Gegenstände im Mundraum (verletzungsträchtig)
- Laienhelfer sollten immer den Rettungsdienst verständigen
- Beobachtung des Anfallsereignisses
- Feststellung der Zeit (Dauer)
- ggf. auch Video-Aufzeichnung, falls möglich
- Überwachung der Vitalparameter
- Ein selbstlimitierender epileptischer Anfall (< 2 min) bedarf keiner medikamentösen Akuttherapie.
- Länger dauernde Anfälle oder Anfallsserien sollten zu einer Akutmedikation
führen (Status epilepticus).2 - ggf. Benzodiazepin als Notfallmedikation durch Laien bei bekannter Epilepsie
- Länger dauernde Anfälle oder Anfallsserien sollten zu einer Akutmedikation
- Nach dem Anfall
- Überwachung
- ggf. stabile Seitenlage
- ggf. Sauerstoffgabe bei Hypoxie
Erweiterte prähospitale Maßnahmen und Therapie
- Sicherstellung der Vitalparameter (ABCDE-Schema)
- Pulsoxymetrie, Blutdrucküberwachung, EKG
- Wenn möglich, Legen eines stabilen, anfallsungefährdeten i. v. Zugangs
- Gabe von Thiamin 100 mg i. v. bei V. a. alkoholassoziierten SE
- Gabe von Glukose 40 % i. v. bei V. a. oder nachgewiesener Hypoglykämie
- O2-Gabe bei SpO2 < 95 % (via Maske, ggf. Intubation und Beatmung)
- Symptomatische Temperatursenkung bei Körpertemperatur über 37,5 °C
- Antikonvulsive Therapie (Stufenschema) bei Status epilepticus
- Intubationsbereitschaft und Intensivüberwachung im Zielkrankenhaus
Therapie der Stufe 1 bei Status epilepticus
- Länger dauernde Anfälle oder Anfallsserien sollten zu einer Akutmedikation führen.
- Benzodiazepine sind die Therapie der 1. Wahl.
- Lorazepam i. v.
- Dosierung 0,1 mg/kg, max. 4 mg/Bolusgabe
- ggf. nach 5 Minuten 1x wiederholen
- Midazolam intramuskulär oder intranasal
- Dosierung 10 mg für > 40 kg, 5 mg für 13–40 kg, Einzelgabe
- Clonazepam i. v.
- Dosierung 0,015 mg/kg, max. 1 mg (langsame Injektion)
- ggf. 1x wiederholen
- Diazepam i. v.
- Dosierung 0,15–0,2 mg/kg/Gabe, max. 10 mg/Gabe
- ggf. nach 5 Minuten 1x wiederholen
- Lorazepam i. v.
- Diazepam rektal (0,2–0,5 mg/kg, max: 20 mg/Gabe, Einzelgabe) oder
Midazolam bukkal können bei fehlendem i. v. Zugang alternativ zu
Midazolam i. n. oder i. m. angewendet werden.
Indikationen zur Krankenhauseinweisung
- (Notfallmäßige) Krankenhauseinweisung bei:
- Status epilepticus
- wiederholten Anfällen
- anhaltender Bewusstseinsstörung
- erstmaligem epileptischen Anfall
- unklarer Differenzialdiagnose
Verlauf, Komplikationen und Prognose
Verlauf
- Epileptische Anfälle sind überwiegend selbstlimitierend, Dauer meist < 2 min.
- Jeder epileptische Anfall kann in einen Status epilepticus übergehen.
- Nach einem epileptischen Anfall besteht keine Fahreignung.
- Siehe Artikel Beurteilung der Fahreignung.
Komplikationen
- Verletzungen (z. B. Schädel-Hirn-Trauma, Wirbelsäulenfraktur)
- Tod durch Ertrinken (beim Baden/Schwimmen)
- fast 20-fach häufiger als bei der Normalbevölkerung
- Kardiorespiratorische Störungen
- (Aspirations-)pneumonie
- Rhabdomyolyse (selten)
- Status epilepticus
- SUDEP („Sudden Unexpected Death in Epilepsy“)
- häufigste Epilepsie-assoziierte Todesursache
- vermutlich durch anfallsassoziierte vegetative und kardiovaskuläre Dysfunktionen verursacht
- Protektion durch Senkung der Anfallshäufigkeit
- Risikofaktoren
- Vorliegen einer symptomatischen Epilepsie
- jugendliches Alter zu Beginn der Epilepsie
- männliches Geschlecht
- häufige generalisierte tonisch-klonische Anfälle
Weitere Informationen
Patienteninformationen
Patienteninformationen in Deximed
- Krämpfe bei Erwachsenen
- Krampfanfälle bei Kindern
- Fieberkrämpfe bei Kindern
- Epilepsie
- Epilepsie bei Kindern
Illustrationen
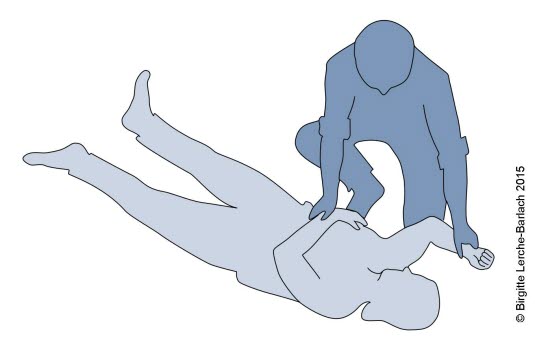
Stabile Seitenlage 1: Legen Sie die betroffene Person auf den Rücken. Der Ihnen nähere Arm wird im Ellbogengelenk um 90 Grad gebeugt. Der gegenüberliegende Arm wird über den Brustkorb gelegt.
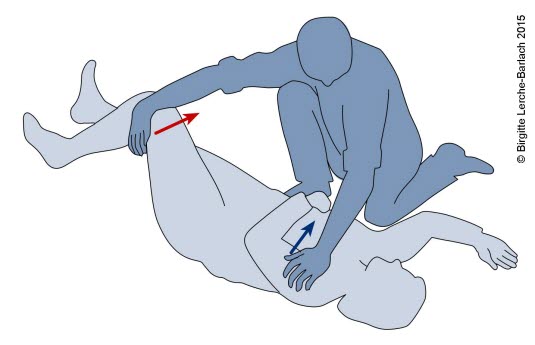
Stabile Seitenlage 2: Fassen Sie die Person an der Schulter, die weiter von Ihnen entfernt ist (blauer Pfeil), und ziehen Sie gleichzeitig das Knie hoch, das weiter von Ihnen entfernt ist (roter Pfeil).
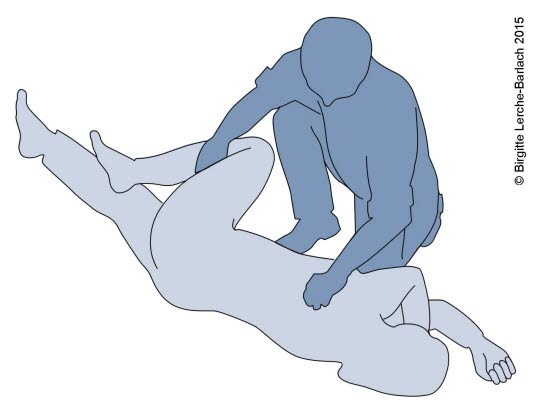
Stabile Seitenlage 3: Führen Sie die Bewegung der vorherigen Position weiter, und rollen Sie die Person zu Ihnen hin auf die Seite, indem Sie an der Schulter und am Knie ziehen.
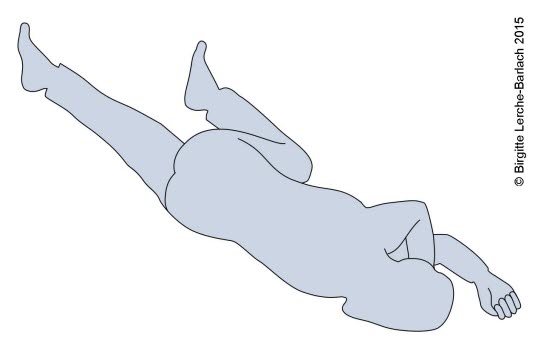
Stabile Seitenlage 4: Legen Sie den oberen Arm unter den Kopf, und beugen Sie den Kopf ein wenig nach hinten. Der Mund sollte am nach unten zeigen, damit evtl. Erbrochenes herausfließen kann.
Quellen
Literatur
- Knake S, Rosenow F, Vescovi M, Oertel WH, Mueller HH, Wirbatz A, Katsarou N, Hamer HM; Status Epilepticus Study Group Hessen (SESGH). Incidence of status epilepticus in adults in Germany: a prospective, population-based study. Epilepsia. 2001 Jun;42(6):714-8. doi: 10.1046/j.1528-1157.2001.01101.x. PMID: 11422324. pubmed.ncbi.nlm.nih.gov
- Prasad K, Krishnan P, Sequeira R, et al. Anticonvulsant therapy for status epilepticus. Cochrane Database Syst Rev 2014 Sep 10; 9: CD003723. Cochrane (DOI)
Autor*innen
- Jonas Klaus, Arzt, Freiburg im Breisgau