Zusammenfassung
- Definition:Der diskoide Lupus erythematodes (DLE) ist die häufigste chronische Form des kutanen Lupus erythematodes; eine Autoimmunerkrankung der Haut.
- Häufigkeit:Selten, Prävalenz < 5/10.000 in Europa, jedoch 2- bis 3-mal häufiger als der systemische Lupus erythematodes. Typisches Erkrankungsalter zwischen 20 und 40 Jahren. Frauen sind 2- bis 3-mal häufiger betroffen als Männer.
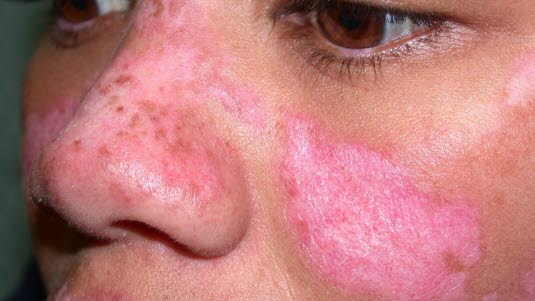
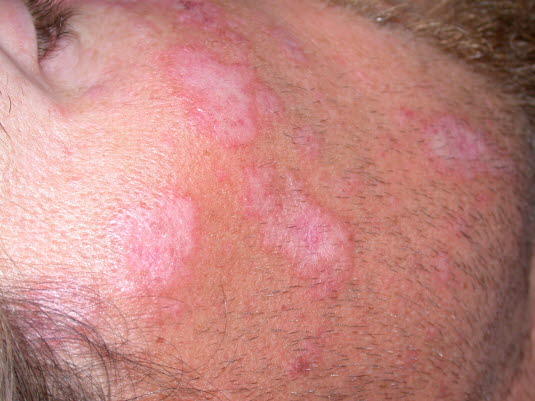
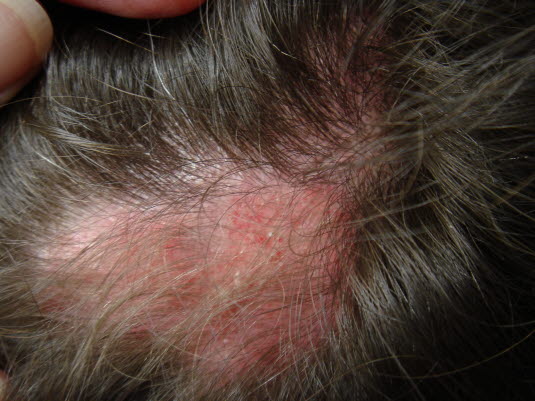
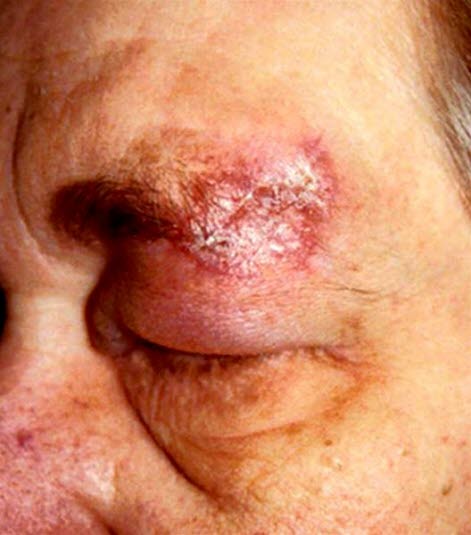
- Symptome:Scharf begrenzte, gerötete, schuppende Plaques vor allem am Kopf. Im Verlauf Narbenbildung, bei Befall der Kopfhaut narbige Alopezie. Kein Juckreiz, keine Schmerzen. Erhöhte Lichtempfindlichkeit.
- Befunde:Typische Hautbefunde insbesondere im Gesicht und an der Kopfhaut, seltener auch an Hals, Rumpf, Ohren und Streckseiten der Extremitäten. Köbner-Phänomen (Provokation der Läsionen durch mechanische Irritation).
- Diagnostik:Klinische Verdachtsdiagnose, Bestätigung durch Hautbiopsie. Ausschluss systemischer Formen.
- Therapie:UV-Schutz, Rauchstopp. Topisch: Kortikosteroide und Calcineurininhibitoren. Systemisch: Antimalariamittel.
Allgemeine Informationen
Definition
- Der diskoide Lupus erythematodes ist die häufigste chronische Form des kutanen Lupus erythemathodes, einer Autoimmunerkrankung, die sich an der Haut manifestiert.1
- Typisch sind scharf abgegrenzte, scheibenförmige (diskoide) erythematöse Plaques mit lokaler Schuppenbildung und Berührungsempfindlichkeit, die zu Narbenbildung neigen.
- Prädispositionsstellen sind das Gesicht und die behaarte Kopfhaut.
- Das Auftreten von Juckreiz und Schmerzen sprechen gegen einen diskoiden Lupus.
- Hauterscheinungen können auch eine Manifestation des systemischen Lupus erythematodes (SLE) sein, der zwar verwandt mit den kutanen Formen ist, jedoch eine eigenständige Krankheitsentität darstellt.1
Klassifikation
- Man unterscheidet vier Unterformen des kutanen Lupus erythematodes nach ihrem zeitlichen Verlauf:1
- akut kutaner LE (ACLE)
- subakut kutaner LE (SCLE)
- chronisch kutaner LE
- diskoider Lupus erythematodes (DLE)
- Lupus erythematodes profundus (LEP; Synonym: Lupus erythematodes panniculitis)
- Chilblain Lupus erythematodes (CHLE)
- intermittierend kutaner LE (ICLE; Synonym: Lupus erythematodes tumidus).
Häufigkeit
- Selten; die Prävalenz wird auf < 5 pro 10.000 Einw. in Europa geschätzt.
- Belastbare epidemiologische Studien existieren nicht.
- Das typische Manifestationsalter liegt zwischen 20 und 40 Jahren.
- Frauen sind 2- bis 3-mal häufiger betroffen als Männer, somit ist das Geschlechterverhältnis ausgeglichener als beim systemischen Lupus erythematodes.
- In den USA ist die Häufigkeit bei Personen mit Subsahara-afrikanischer Abstammung höher als bei lateinamerikanischer oder europäischer Abstammung.2
Ätiologie und Pathogenese
- Es handelt sich um eine Autoimmunerkrankung, deren Pathophysiologie zu weiten Teilen nicht verstanden ist.
- Histologisch werden Immunglobulin- und Komplement-Ablagerungen an der dermoepidermalen Übergangszone („Lupus-Band“) und eine T-Zell-Infiltration der Dermis nachgewiesen.
- Eine Schlüsselrolle vermutet man im Absterben von Keratinozyten, gefolgt von einer Hyperproliferation mit Verhornungsstörung.
Histologie
- Ortho- und Parahyperkeratose, follikuläre Hyperkeratose
- Nekrotische/apoptotische Keratinozyten in der basalen Epidermis (Kolloidkörperchen) mit einer verwaschenen Grenze zwischen Dermis und Epidermis, auch als Interface-Dermatitis bezeichnet.
- Verbreiterte, verschmierte PAS-positive Basalmembran
- In der Dermis lymphozytäres Infiltrat
- Direkte Immunfluoreszenz
- feingranuläre, bandförmige Ablagerungen entlang der Basalmembran („Lupus-Band"), bestehend aus Immunglobulinen (IgG, IgA, IgM) und Komplementfaktoren (z. B. C3) in betroffenen Hautabschnitten
- Typischerweise ist das Lupus-Band lediglich in betroffenen Hautarealen nachweisbar, während es beim systemischen Lupus erythematodes auch in nicht betroffenen Abschnitten zu finden ist.
Prädisponierende Faktoren
- Ultraviolettes Licht ist einer der wichtigsten Provokationsfaktoren. UV-A/B-Strahlung kann zum Auftreten von neuen oder Zunahme vorhandener Läsionen führen.1
- Rauchen gilt als Risikofaktor für einen diskoiden Lupus erythematodes. Nikotinkonsum ist darüber hinaus assoziiert mit einem schweren Verlauf und einem schlechten Ansprechen auf die Behandlung mit systemischen Antimalariamitteln.1,3
ICPC-2
- S99 Hautkrankheit, andere
ICD-10
- L93 Lupus erythematodes
- L93.0 Diskoider Lupus erythematodes
Diagnostik
Diagnostische Kriterien
- Typische Anamnese und klinischer Befund
- Zur Diagnosesicherung ist in der Regel eine Hautbiopsie erforderlich.
- Blutuntersuchungen inklusive Serologie zum Ausschluss von Differenzialdiagnosen
- Wichtig ist insbesondere eine sorgfältige Abgrenzung vom systemischen Lupus erythematodes, da dieser sich in Prognose und Therapie unterscheidet.
Differenzialdiagnosen
- Systemischer Lupus erythematodes, medikamenteninduzierte Formen
- Andere Formen des kutanen Lupus erythematodes
- Chronische polymorphe Lichtdermatose
- Rosazea
- Lupus vulgaris (Hauttuberkulose)
- Psoriasis
- Tinea faciei
- Sarkoidose
- Lichen ruber planus
- Senile Keratosen und Karzinome (solitäre Läsionen bei älteren Patient*innen)
Anamnese
- Eine ausführliche Anamnese ist wichtig, um Hinweise auf eine systemische Beteiligung nicht zu übersehen.1
- Auf Folgendes ist dabei zu achten:
- Chronische gerötete und schuppende Läsionen an Gesicht und Hals, die sich allmählich vergrößern.
- Starker Juckreiz oder Schmerzen sprechen gegen einen diskoiden Lupus erythematodes.
- möglicherweise Provokation der Läsionen durch Lichtexposition (Sonnenlicht, Solarium) oder Irritationen (z. B. Kratzen)
- kein allgemeines Krankheitsgefühl, keine weiteren Symptome
- Raucheranamnese
- Weitere kardiovaskuläre Risikofaktoren?
Klinische Untersuchung
Hautbefund
- Scheibenförmige, scharf begrenzte, gerötete Plaques mit festhaftenden Schuppen in Gesicht, auf den Ohren, auf der Kopfhaut, am Nacken und an den Streckseiten der Extremitäten
- Hyperästhesie der Läsionen
- Das Ablösen der Schuppen ist schmerzhaft; es zeigen sich darunter kleine Hornzapfen, die die Schuppen in den Follikelöffnungen fixieren (Tapeziernagelphänomen).
- Im weiteren Verlauf kann es unbehandelt zu zentraler Narbenbildung kommen, die bei Befall der Kopfhaut mit Haarausfall einhergeht.
- Ein disseminierter Befall auch abseits des Kopfes macht einen systemischen Lupus erythematodes wahrscheinlicher.
- Selten: Schleimhautbeteiligung, insbesondere Wangenschleimhaut
- Köbner-Phänomen: Provokation von Läsionen durch mechanische Irritation wie Kratzen, Impfungen, Bissverletzungen
- typisch beim diskoiden Lupus erythematodes
Weitere körperliche Untersuchung
- Hinweise auf systemische Beteiligung?
- Arthritis
- Perikarditis
- Pleuritis
- Aszites
- neurologischer Status
Ergänzende Untersuchungen in der Hausarztpraxis
Basislabor
- Blutsenkungsgeschwindigkeit, CRP-Wert, Differenzialblutbild, Nierenfunktion, Elektrolyte, Transaminasen, Cholestaseparameter (GGT, AP, ggf. Bilirubin), Kreatinkinase (CK), Laktatdehydrogenase, Serumelektrophorese.
- Eine erhöhte Blutsenkungsgeschwindigkeit spricht für einen systemischen Lupus erythematodes und gegen eine kutane Form.
- Ein erhöhter CRP-Wert spricht für ein infektiöses Geschehen oder Serositis.
- Zytopenien, insbesondere eine Thrombozytopenie, sprechen für eine systemische Form.
- Erhöhungen von CK und LDH können für eine begleitende Myositis sprechen.
Urindiagnostik
- Mikrohämaturie?
- Proteinurie?
- Urinsediment – dysmorphe Erythrozyten, Akanthozyten, Erythrozytenzylindern als Hinweis auf eine Glomerulonephritis.
Serologie
- Screening durch Bestimmung von antinukleären Antikörpern (ANA) und Anti-Doppelstrang-DNA-Antikörpern (Anti-dsDNS)
- ANA können beim kutanen Lupus nachweisbar sein; hohe Titer sprechen für eine Systemerkrankung.
- Für einen systemischen Lupus erythematodes (SLE) sprechen (siehe EULAR/ACR-Kriterien im Artikel SLE):
- hochspezifische Autoantikörper
- Anti-dsDNS-Antikörper
- Anti-Sm-Antikörper
- verminderte Komplementfaktoren C3 und C4
- Antiphospholipid-Antikörper.
- hochspezifische Autoantikörper
- Ggf. nach Diagnosesicherung: ANA-/ENA-Blot, PTT, Immunglobuline, Rheumafaktor
Diagnostik bei Spezialist*innen
- Hautbiopsie
- Die Biopsie wird in der Regel zur Diagnosesicherung empfohlen. Ausnahmen können bei eindeutiger Klinik wie Schmetterlingserythem oder mukosalen Läsionen gemacht werden.
- 4 mm Stanzbiopsie
- Entnahme aus dem aktiven Zentrum oder dem aktiven Randbereich eines nicht vorbehandelten Areals
- In der Regel reicht eine einfache histopathologische Untersuchung aus.
- ggf. zusätzlich Sonderfärbungen oder Immunhistochemie
- In differenzialdiagnostisch schwierigen Fällen: direkte Immunfluoreszenz aus nicht lichtexponierten Läsionen zum Nachweis eines Lupus-Bandes
- Erfordert einen speziellen Transport in flüssigem Stickstoff oder Transportpuffer.
- Apparative Untersuchungen (z. B. standardisierte Photoprovokation)
- nur bei speziellen differenzialdiagnostischen Fragestellungen indiziert
Indikationen zur Überweisung
- Bei Verdacht auf diskoiden Lupus erythematodes: Überweisung zur Dermatologie
- Bei Hinweis auf eine Systemerkrankung: Überweisung zur Rheumatologie
- Bei fehlendem Ansprechen auf die Therapie
Therapie
Therapieziele
- Linderung der Entzündung
- Begrenzung der Narbenbildung
- Prävention von neuen Läsionen
Allgemeines zur Therapie
- Es ist wichtig, einen diskoiden Lupus erythematodes frühzeitig zu erkennen und zu behandeln. Unbehandelt steigt die Gefahr der Narbenbildung, der permanenten Alopezie und der Hypo- und Hyperpigmentierung.
- Es gibt keine offiziell für diese Indikation zugelassenen Präparate; die Therapie erfolgt somit „off label“. Methodisch hochwertige Studien gibt es kaum.1,4
- Die Therapie umfasst in erster Linie topische Steroide und Malaria-Medikamente. Bei unzureichendem oder fehlendem Ansprechen auf diese Arzneimittel kommen u. a. systemische Steroide und Immunsuppressiva zum Einsatz.
- Ein großer Stellenwert kommt der Prophylaxe von neuen Läsionen durch konsequenten Lichtschutz und Rauchstopp zu.1
- Eine die Photosensitivität erhöhende Therapie, z. B. mit Thiaziden, Piroxicam oder Doxycyclin, sollte vermieden werden.
Medikamentöse Therapie
- 1. Wahl: topische Glukokortikoide
- in der Regel gutes Ansprechen der Läsionen auf topische Therapie
- zunächst Wirkstoffklassen II und III
- z. B. Triamcinolon-Creme 0,1 %
- unerwünschte Nebenwirkungen: Hautatrophie, periorale Dermatitis, Teleangiektasie
- Längere oder wiederholte Behandlungen sollten insbesondere im Gesicht aufgrund der Nebenwirkungen vermieden werden.
- Alternativ, insbesondere im Gesicht: topische Calcineurin-Inhibitoren
- Tacrolimus 0,1-%-Salbe
- Pimecrolimus 1-%-Creme
- Hautatrophie seltener als unter Kortikoiden
- möglicherweise reduzierte Wirksamkeit bei Hyperkeratose5
- Zusätzlich bei ausgeprägter Erkrankung, drohender Narbenbildung und Therapierefraktärität: Antimalariamedikamente
- Die volle Wirkung tritt erst nach 4–6 Wochen ein.
- Falls es nach 3 Monaten zu keiner Besserung kam, sollte die Therapie modifiziert werden.
- Bei fortgesetztem Rauchen ist die Wirkung vermindert.3
- Unerwünschte Nebenwirkungen: Retinopathie mit irreversiblem Verlust der Sehfähigkeit (bei Überschreiten der Tagesmaximaldosis), gastrointestinale Störungen
- zur Reduktion von Nebenwirkungen: Einnahme abends, Einschleichen der Medikamente
- Kontraindikationen beachten (z. B. vorbestehende Retinopathie, Glukose-6-phosphat-Dehydrogenase-Mangel).
Topische Therapie
- Glukokortikoide
- Werden zur Behandlung umschriebener Läsionen empfohlen.
- Unter Berücksichtigung des Nebenwirkungsprofils und der Lokalisation der Hautveränderungen wird empfohlen, die Anwendungsdauer auf die kürzest mögliche Zeit zu begrenzen.
- Bei ausgedehnten Läsionen, Neigung zur Vernarbung oder unzureichendem Ansprechen wird eine Kombination mit einer Systemtherapie (Antimalariamittel) empfohlen.
- Calcineurininhibitoren
- Werden vor allem zur Behandlung von Läsionen des Gesichts sowie als Alternative zu topischen Glukokortikoiden empfohlen.
- Bei ausgedehnten Läsionen, Neigung zur Vernarbung oder unzureichendem Ansprechen wird eine Kombination mit einer Systemtherapie (Antimalariamittel) empfohlen.
- Retinoide
- Können bei hypertrophen Läsionen erwogen werden.
- Kryotherapie
- Kann in ausgewählten Fällen bei therapierefraktären Herden erwogen werden.
- Laser
- Gefäßselektive Laser/Intense Pulsed Light (IPL) können in ausgewählten Fällen (teleangiektatische Läsionen) bei therapierefraktären Herden erwogen werden.
Systemische Therapie
- Verlaufsbeurteilung der Wirksamkeit
- Es wird empfohlen, über eine ausreichende Wirksamkeit einer Systemtherapie nach mindestens 3 und spätestens 6 Monaten zu entscheiden (Ausnahme: Glukokortikoide).
- Antimalariamittel
- Werden als Erstlinien- und Langzeittherapie bei schweren oder disseminierten Hautläsionen, insbesondere bei erhöhtem Risiko für einer Narbenbildung, empfohlen.
- Dosierung Hydroxychloroquin und Chloroquin: Für die Berechnung der Tagesdosis wird empfohlen, das Idealgewicht zu verwenden:
- Männer: Körpergröße –100 –10 %
- Frauen: Körpergröße –100 –15 %
- Falls das tatsächliche Gewicht geringer als das Idealgewicht ist, wird empfohlen, das tatsächliche Gewicht zu verwenden.
- Die Dosierungen liegen für Chloroquin bei 3,5 (bis max. 4) mg/kg und für Hydroxychloroquin bei 6 (bis max. 6,5) mg/kg
- augenärztliche Untersuchungen
- im 1. Therapiejahr und nach 5 Jahren jährlich
- vor Beginn der Therapie bei vorbestehenden Augenerkrankungen
- bei Risikofaktoren, z. B. Niereninsuffizienz, jährlich
- Mepacrin
- Kann in therapierefraktären Fällen oder bei Unverträglichkeit oder bei einer Retinopathie statt oder zusätzlich zu Hydroxychloroquin oder Chloroquin empfohlen werden.
- Glukokortikoide
- Bei schweren oder disseminierten aktiven Läsionen werden neben Antimalariamitteln auch systemische Glukokortikoide als Erstlinientherapie zeitlich begrenzt empfohlen.
- Es wird empfohlen, die systemischen Glukokortikoide so schnell wie möglich auszuschleichen.
- Methotrexat
- Als systemische Zweitlinienbehandlung bis zu 25 mg pro Woche und möglichst zusätzlich zu Antimalariamitteln.
- Retinoide
- als systemische Zweitlinienbehandlung bei hypertrophen Läsionen empfohlen, vorzugsweise zusätzlich zu Antimalariamitteln
- Dapson
- als Zweitlinienbehandlung bei refraktärer Erkrankung, vorzugsweise zusätzlich zu Antimalariamitteln
- Dosierung
- Es wird empfohlen, Dapson mit einer niedrig dosierten Behandlung (50 mg/d) zu beginnen und je nach klinischem Ansprechen und Nebenwirkungen auf max. 1,5 mg/kg KG zu erhöhen.
- Die Bestimmung der G6PD-Aktivität wird vor Therapieeinleitung empfohlen.
- Mycophenolat Mofetil
- Kann als Drittlinienbehandlung bei refraktären Läsionen, vorzugsweise zusätzlich zu Antimalariamitteln, empfohlen werden.
- Als initiale Dosis wird 2 x 500 mg pro Tag mit folgender Dosissteigerung auf 2 g pro Tag empfohlen.
- Mycophenolsäure als mögliche Alternative
- Weitere zu erwägende Optionen bei therapierefraktärer Erkrankung:
- Azathioprin
- Ciclosporin
- Thalidomid
- Intravenöse Immunglobuline
- Belimumab
- Rituximab
- Vitamin D3
Prävention
- Lichtschutz
- Neben textilem Lichtschutz wird die konsequente Anwendung von Lichtschutzpräparaten an sonnenexponierten Stellen in jedem Stadium der Erkrankung empfohlen, unabhängig von der Ausdehnung und durchgeführten topischen oder systemischen Therapie.
- Rauchstopp und Meiden von Passivrauch
- Meiden von Triggerfaktoren (Köbner-Phänomen) wie Kratzen
- Ggf. Vitamin-D-Substitution
- Der Serum 25(OH)D-Spiegel sollte mindestens bei > 30 ng/ml liegen.
- Es wird eine tägliche Einnahme von 1.000–2.000 IU Vitamin D (äquivalent 30–50 μg) empfohlen.
- Kontrazeption
- bevorzugt nicht-hormonell
- ggf. Gestagene
- Bei Frauen mit inaktivem oder stabilem SLE ohne Phospholipidantikörper kann eine orale Kontrazeption mit einer Östrogen-Gestagen-Kombination erwogen werden.
- Hormonersatztherapie
- Bei Frauen mit vasomotorischen Beschwerden und stabilem LE ohne zusätzliche Thromboserisikofaktoren und ohne Phospholipidantikörper kann eine kurzfristige und frühe Hormonersatztherapie erwogen werden.
Verlauf, Komplikationen und Prognose
Verlauf
- Meist chronischer Verlauf
- Remissionen und neue Ausbrüche wechseln sich ab.
- In den meisten Fällen bleiben die Erkrankung auf die Haut begrenzt. Ein Übergang des diskoiden Lupus erythematodes in einen systemischen Lupus erythematodes (SLE) ist selten (< 5 %).
- Die Ausdehnung der Hautbeteiligung gilt als prognostischer Marker.
- Für einen Übergang in systemische Formen sprechen darüberhinaus immunologische Befunde (s. o.) und Zeichen einer Nierenschädigung wie Hämaturie und Proteinurie.
Komplikationen
- Narbenbildung mit Hypo-/Hyperpigmentierung und Alopezie
- Psychische Belastung
- Übergang zu systemischem Lupus erythematodes
- Entwicklung eines Plattenepithelkarzinoms in abgeheilten Narben (selten)
Prognose
- Gut, insbesondere bei lokalisierten Formen
Verlaufskontrolle
- Empfohlene Kontrolluntersuchungen
- jährliche Prüfung anhand der EULAR/ACR-Kriterien (siehe Artikel Systemischer Lupus erythematodes) empfohlen; ggf. zusätzlich bei klinischen oder laborchemischen Veränderungen
- Teilnahme an den allgemein empfohlenen Krebsvorsorgeuntersuchungen
Patienteninformationen
Patienteninformationen in Deximed
Illustrationen
Quellen
Leitlinien
- European Dermatology Forum. S2k guideline for treatment of cutaneous lupus erythematosus. Stand 2016. www.euroderm.org
Literatur
- Kuhn A, Aberer E, Bata-Csörgő Z et al. S2k guideline for treatment of cutaneous lupus erythematosus - guided by the European Dermatology Forum (EDF) in cooperation with the European Academy of Dermatology and Venereology (EADV). J Eur Acad Dermatol Venereol 2017; 31: 389-404. PMID: 27859683. pubmed.ncbi.nlm.nih.gov
- Santiago-Casas Y, Vilá LM, McGwin G Jr et al. Association of discoid lupus erythematosus with clinical manifestations and damage accrual in a multiethnic lupus cohort. Arthritis Care Res (Hoboken) 2012; 64: 704-12. PMID: 22190480 PubMed
- Kuhn A, Sigges J, Biazar C et al. Influence of smoking on disease severity and antimalarial therapy in cutaneous lupus erythematosus: analysis of 1002 patients from the EUSCLE database. Br J Dermatol 2014; 171: 571-9. PMID: 24673427. pubmed.ncbi.nlm.nih.gov
- Jessop S, Whitelaw DA, Grainge MJ, Jayasekera P. Drugs for discoid lupus erythematosus. Cochrane Database Syst Rev 2017; 5: CD002954. PMID: 28476075. pubmed.ncbi.nlm.nih.gov
- Kuhn A, Gensch K, Haust M et al. Efficacy of tacrolimus 0.1% ointment in cutaneous lupus erythematosus: a multicenter, randomized, double-blind, vehicle-controlled trial. J Am Acad Dermatol 2011; 65: 54-64. PMID: 21501887 PubMed
Autor*innen
- Thomas M. Heim, Dr. med., Wissenschaftsjournalist, Freiburg
- Dietrich August, Arzt, Freiburg