Was ist eine ventrikuläre Tachykardie?
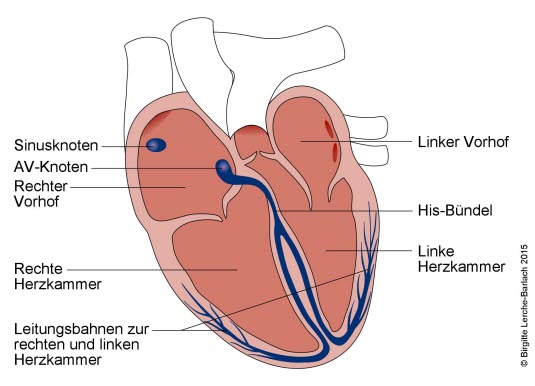
Das Herz besteht aus zwei Vorhöfen und zwei Herzkammern (Ventrikel). Tachykardie bedeutet eine erhöhte Herzfrequenz (die übliche Herzfrequenz liegt zwischen etwa 60 und 80 Schlägen pro Minute, bei körperlicher Belastung auch höher). Der Herzschlag beginnt normalerweise mit einem elektrischen Impuls im rechten Vorhof, der sich über das Erregungsleitungssystem nach unten in die Herzkammern ausbreitet. Wenn der Impuls die Ventrikel erreicht, ziehen diese sich zusammen (Muskelkontraktion). Diese koordiniierten Muskelkontraktionen der Vorhöfe und Herzkammern führen dazu, dass das Blut im Körperkreislauf regelmäßig weitergepumpt wird.
Bei herzgesunden Menschen kann es durch große körperliche Anstrengung natürlich auch zu einem schnellen Herzschlag kommen, es werden leicht Frequenzen > 100 Schläge/Minute erreicht. Diese Herzkontraktionen sind aber im Vorhof (supraventrikulär) initiiert und entsprechen der Anpassung des Körpers an die aktuelle Erfordernis (Sport).
Ein elektrischer Impuls kann jedoch auch an anderer Stelle im Leitungssystem auftreten. Wenn er in den Herzkammern auftritt, wird die nachfolgende Kontraktion der Herzkammern als ventrikulärer Schlag (Zusatzsystolen, Extrasystolen) bezeichnet. Die ventrikuläre Tachykardie (Kammertachykardie) wird definiert als drei oder mehr aufeinanderfolgende ventrikuläre Schläge mit einer Frequenz von mehr als 100 Schlägen pro Minute. Häufig liegt die Puls-/Herzfrequenz dann im Bereich von 120 bis 220 Schlägen pro Minute. Ventrikuläre Tachykardien werden in nichtanhaltende (weniger als 30 Sekunden) und anhaltende (mehr als 30 Sekunden) Tachykardien unterteilt. Zudem wird unterteilt, ob die schnellen Herzschläge regelmäßig sind oder unregelmäßig (Arrhythmie).
Zur Unterscheidung: Ein zu schneller Herzschlag kann auch in den Vorhöfen (Atrien) ausgelöst werden; dies nennt man atriale Tachykardie bzw. supraventrikuläre Tachykardie und je nach Schlagfrequenz auch Vorhofflattern oder -flimmern. Eine solche Vorhoftachykardie ist jedoch in der Regel zunächst deutlich weniger gefährlich als eine Kammertachykardie, weil die Herzkammern auch unabhängig vom Vorhof selbstständig arbeiten und genügend Blut in den Kreislauf pumpen können.
Kurze Episoden von Kammertachykardien treten häufig in den ersten 48 Stunden nach einem Herzinfarkt auf. Ventrikuläre Extrasystolen (vereinzelte Extraschläge) sind für sich betrachtet ein allgemeines Phänomen, das in der Regel nicht behandelt werden muss. eine anhaltende ventrikuläre Tachykardie ist häufig die Ursache für einen plötzlichen Herztod.
Ursachen
Kurze Phasen (nicht anhaltende) einer ventrikulären Tachykardie können auch bei Personen mit nicht geschädigtem Herzmuskel vorkommen. Grundsätzlich ist jedoch eine verminderte Durchblutung des Herzmuskels eine wichtige Ursache für solche Rhythmusstörungen, daher stehen sie besonders häufig in Verbindung mit einem Herzinfarkt. Andere Ursachen können verschiedene Erkrankungen des Herzmuskels (z. B. eine Kardiomyopathie) oder des Erregungsleitungssystems des Herzmuskels, Nebenwirkungen von bestimmten Medikamenten, Vergiftungen oder Drogenkonsum sein. Auch im Rahmen einer Sarkoidose, einer mehrere Organe betreffenden chronischen Krankheit, kann das Herz geschädigt werden und eine Tachykardie die Folge sein. Bei Patienten mit einer Herzmuskelschwäche tritt einer ventrikuläre Tachykardie häufiger auf als bei Gesunden.
Weitere auslösende Faktoren sind Störungen des Kaliumspiegels oder Natriumspiegels im Blut; dies kann vorübergehend vorkommen, aber auch Folge einer chronischen Krankheit sein.
Symptome und Diagnostik
Herzklopfen, Atemnot, Schmerzen in der Brust, Schwindel, Ohnmachtsanfälle und Episoden nahe einer Ohnmacht sind mögliche Symptome bei ventrikulärer Tachykardie. Angaben zu einem früheren Herzinfarkt oder andere Herzmuskelerkrankungen erhärten die Verdachtsdiagnose. Allerdings zeigen manche Patienten auch kaum Beschwerden, wenn die Tachykardie nur kurz anhält.
Medikamenten- und Alkoholkonsum kann die Erkrankung auch auslösen. Alkohol ist für das Herz giftig und kann Schäden am Herzmuskel zur Folge haben, die eine ventrikuläre Tachykardie auslösen. Viele Medikamente, die auf das Herz einwirken, können bestimmte Formen der ventrikulären Tachykardie verursachen und/oder verschlimmern. Daher wird der Arzt nach den eingenommenen Medikamenten, nach Alkoholkonsum und bestehenden Krankheiten fragen.
Bei der Untersuchung wird der Arzt beim wachen ansprechbaren Patienten den Puls fühlen, das Herz abhören, den Blutdruck messen und möglichst schnell ein EKG ableiten. Hier lassen sich viele wichtige Informationen über die Herzfrequenz, den Entstehungsort der Herzkontraktionen, den Herzrhythmus und darüber erhalten, ob die elektrischen Signale im Herzmuskel geordnet ablaufen oder Auffälligkeiten aufweisen. Je nach Befund und Verdachtsdiagnose wird der Arzt auch noch genauere Untersuchungen des Herzens empfehlen, darunter Ultraschall, eine Koronarangiografie, ein MRT oder CT des Herzmuskels. Auch Blutuntersuchungen sind oft erforderlich.
Liegt die Tachykardie schon etwas länger vor, ist möglicherweise bereits die Kreislaufsituation des Patienten etwas oder deutlich beeinträchtigt. Dies äußert sich als Schwindel, evtl. Anfälle kurzer Ohnmacht. Möglicherweise ist es zum Lungenödem gekommen, also einer vermehrten Ansammlung von Flüssigkeit im Lungengewebe mit der Folge von Atemnot. Einen Notfall stellt der Schock dar – Bewusstlosigkeit, kalte und feuchtkalte Hände und Füße, verminderte Urinproduktion.
Kammerflimmern ist eine lebensbedrohliche pulslose Herzrhythmusstörung, bei der in den Herzkammern ungeordnete Erregungen ablaufen und der Herzmuskel sich nicht mehr geordnet kontrahiert. Unbehandelt führt das Kammerflimmern wegen der fehlenden Pumpleistung des Herzens sehr rasch zum Tode. Der Patient erleidet einen Kreislaufzusammenbruch und verliert das Bewusstsein innerhalb weniger Sekunden.
Andere Untersuchungen
Blutuntersuchungen nach einem möglichen Herzinfarkt können wichtige Informationen liefern. Die Kalium- und Magnesium-Werte sowie der Spiegel von eventuellen Medikamenten im Blut wird ebenfalls gemessen und überprüft.
Spezialuntersuchungen, die in Betracht gezogen werden können, sind Ultraschall-Untersuchungen des Herzens und eine Röntgen-Darstellung der Herzkranzgefäße mittels einer Kontrastmittelinjektion. Auch ein CT oder MRT des Herzens kann angezeigt sein. In speziellen, sog. elektrophysiologischen Untersuchungen lässt sich der Ablauf der elektrischen Signale im Herzmuskel und der darauf folgenden Kontraktionen noch genauer darstellen.
Behandlung
Die Behandlung zielt darauf ab, Episoden ventrikulärer Tachykardien zu stoppen und neue zu verhindern. Akut geht es darum, den Patienten, falls nötig, zu stabilisieren, d. h. Kreislauffunktion und Sauerstoffversorgung sicherzustellen.
Akute Ventrikuläre Tachykardie (VT)
Kurze Anfälle von ventrikulären Tachykardien im frühzeitigen Verlauf eines Herzinfarkts sind meist nicht behandlungsbedürftig. Ausnahmen sind eine ventrikuläre Tachykardie mit einer Dauer von über 30 Sekunden oder deutliche Arrhythmien.
Bei instabilem Kreislauf wird rasch eine sogenannte Elektrokonversion durchgeführt – eine gezielte Elektroschock-Abgabe zur Normalisierung von schnellen Herzrhythmusstörungen. Bei einem stabilen Kreislauf (der Patient hat kaum Beschwerden) wird mehr Zeit für die Diagnostik verwendet, bevor man eine Elektrokonversion durchführt, Medikamente verabreicht oder einen Herzschrittmacher einsetzt. Wenn ein akuter Myokardinfarkt vorliegt, wird ggf. eine sogenannte Perkutane transluminale koronare Angioplastie (PTCA) durchgeführt, d. h. verschlossene oder verengte Herzkranzgefäße werden wieder geöffnet oder erweitert. Wenn die Herzkranzgefäße schwerwiegende Veränderungen vorweisen, kann auch eine Bypass-Operation notwendig werden. Durch diese Verfahren wird der Herzmuskel wieder besser durchblutet und die Tachykardie tritt oft anschließend nicht mehr auf.
Vorbeugung einer ventrikulären Tachykardie
Ausschlaggebend für die Therapie ist, ob eine anhaltende oder nicht-anhaltende ventrikuläre Tachykardie vorliegt, wie gut oder schlecht die linke Herzkammer funktioniert, ob der Herzmuskel gut oder schlecht durchblutet ist, ob der Kreislauf bei einem Anfall beeinflusst ist oder ob ein akuter Myokardinfarkt vorliegt. Auch das Vorliegen von Begleitkrankheiten und der Allgemeinzustand des Patienten spielen natürlich eine Rolle. Im Falle schwerwiegender Symptome wird den meisten Patienten ein Defibrillator implantiert, der Stromstöße sendet, die eine anomale Erregungsbildung mit der Folge einer Tachykardie stoppen. Es kann notwendig sein, zusätzlich oder als alleinige Therapie Medikamente (Betablocker, Amiodaron) zu verabreichen, die der Neigung zu ventrikulärer Tachykardie entgegenwirken.
Kammerflimmern
Dies erfordert eine sofortige Defibrillation. Beim Kammerflimmern pumpt das Herz kein Blut mehr, weil die Kontraktionen zu schnell und zu schwach sind; der Zustand ist lebensbedrohlich.
Medikamentöse Behandlung
Mehrere Medikamente sind angezeigt: Zum Einsatz kommen Amiodaron, verschiedene Beta-Blocker, Ajmalin, Flecainid, Verapamil und andere Wirkstoffe die einen zu schnellen Herzschlag dämpfen bzw. einen normalen Herzrhythmus wieder herstellen können.
Chirurgische Behandlung
Mögliche Eingriffe können bei einem zugrunde liegenden Herzinfarkt eine Bypass-Operation an den Koronararterien sein (Annähen eines Blutgefäßes über ein Passagehindernis hinweg, sodass das Blut einen alternativen Weg nehmen kann); die Implantation eines automatischen Defibrillators (beendet ventrikuläre Tachykardien gezielt durch elektrische Kardioversion); chirurgische Entfernung anomaler elektrischer Leitungsfasern zwischen Vorhöfen und Ventrikel (Katheterablation).
Prognose
Eine ventrikuläre Tachykardie entsteht häufig als Folge eines (früheren) Herzinfarktes oder aufgrund anderer Herzerkrankungen. Sie tritt oft erstmals entweder in den ersten beiden Tagen oder im Verlauf der ersten Monaten nach dem Infarkt auf, aber die Erkrankung kann sich auch einige Jahre später zeigen. Eine ventrikuläre Tachykardie kann sich zu Kammerflimmern entwickeln, das unbehandelt zum Tode führt.
Entscheidend für die Langzeitprognose ist die Funktion des linken Ventrikels. Ventrikuläre Tachykardien mit unbekannter Ursache treten gelegentlich bei jüngeren Patienten auf und haben eine gute Prognose. Ventrikuläre Tachykardien bei Patienten mit Herzgefäßerkrankungen, Herzklappenerkrankung oder Herzmuskelerkrankungen weisen oft schlechtere Prognosen auf. Vorübergehende ventrikuläre Tachykardien, die früh im Verlauf eines akuten Myokardinfarkts auftreten, haben eine gute Prognose. Anhaltende ventrikuläre Tachykardien, die zu Komplikationen bei einer chronischen Herzerkrankung führen, haben eine eher schlechte Prognose, wenn sie unbehandelt bleiben.
Kammerflimmern im Zusammenhang mit einem Myokardinfarkt ist eine schwere Erkrankung mit drohender Lebensgefahr. Wenn solche Anfälle nicht von selbst nach einer kurzen Zeit vorübergehen, kommt ein Defibrillator zum Einsatz, um den Herzrhythmus zu normalisieren. Diese Komplikation ist einer der Hauptgründe, warum Patienten die ersten ein bis zwei Tage nach einem Myokardinfarkt auf der kardiovaskulären Station überwacht werden.
Weitere Informationen
- Herzinfarkt
- Herzinsuffizienz
- Herzklopfen und Herzrasen
- Atemnot
- Brustschmerzen
- Schwindel
- Ohnmacht (Synkope), Ursachen
- Schock
- Herzrhythmusstörungen
- Ventrikuläre Tachykardie – Informationen für ärztliches Personal
Illustrationen
Autoren
- Susanne Meinrenken, Dr. med., Bremen
Link lists
Authors
Previous authors
Updates
Gallery
Snomed
References
Based on professional document Ventrikuläre Tachykardie. References are shown below.
- Al-Khatib S, Stevenson W, Ackerman M, et al. 2017 AHA/ACC/HRS Guideline for Management of Patients With Ventricular Arrhythmias and the Prevention of Sudden Cardiac Death. Heart Rhythm 2017. doi:10.1016/j.hrthm.2017.10.036 DOI
- Klinge R. Das Elektrokardiogramm. Stuttgart - New York: Georg Thieme Verlag, 2015.
- Compton S. Ventricular Tachycardia. Medscape, updated Dec 05, 2017. Zugriff 08.01.2018. emedicine.medscape.com
- Roberts-Thomson K, Lau D, Sanders P. The diagnosis and management of ventricular arrhythmias. Nature Reviews Cardiology 2011; 8: 311-321. doi:10.1038/nrcardio.2011.15 DOI
- Priori S, Blomström-Lundqvist C, Mazzanti A, et al. 2015 ESC Guidelines for the management of patients with ventricular arrhythmias and the prevention of sudden cardiac death. Eur Heart J 2015; 36: 2793–2867. doi:10.1093/eurheartj/ehv316 DOI
- Pedersen C, Kay G, Kalman J, et al. EHRA/HRS/APHRS Expert Consensus on Ventricular Arrhythmias. Heart Rhythm 2014; 11: e166-e196. doi:10.1016/j.hrthm.2014.07.024 DOI
- Paudel B, Paudel K. The diagnostic significance of the Holter monitoring in the evaluation of palpitation. J Clin Diagn Res 2013; 7: 480-483. doi:10.7860/JCDR/2012/4923.2802 DOI
- Deutsche Gesellschaft für Pädiatrische Kardiologie. Leitlinie Tachykarde Herzrhythmusstörungen im Kindes-, Jugend- und jungen Erwachsenenalter (EMAH-Patienten). Stand 2018. www.awmf.org
- Brugada J, Brugada R, Brugada P. Channelopathies: a New Category of Diseases Causing Sudden Death. Herz 2007; 32: 185-191. pdfs.semanticscholar.org
- Behere S, Weindling S. Catecholaminergic polymorphic ventricular tachycardia: An exciting new era. Ann Pediatr Cardiol 2016; 9:137–146. www.ncbi.nlm.nih.gov
- Badhwar N, Scheinman M. Idiopathic ventricular tachycardia: Diagnosis and management. Curr Probl Cardiol 2007; 32: 7-43. www.ncbi.nlm.nih.gov
- Brugada P, Diez D. How to recognise and manage idiopathic ventricular tachycardia. ESC E-Journal of Cardiology Practice 2010, Vol.8,N°26. Zugriff 15.01.18 www.escardio.org
- P Brugada, J Brugada, L Mont, et al. A new approach to the differential diagnosis of a regular tachycardia with a wide QRS complex. Circulation 1991; 88: 1649-59. pmid:2022022 PubMed
- Vereckei A, Duray G, Szenasi G, et al. New algorithm using only lead aVR for differential diagnosis of wide QRS complex tachycardia. Heart Rhythm 2008; 5: 89-98. doi:10.1016/j.hrthm.2007.09.020 DOI
- Wellens H. Ventricular tachycardia: diagnosis of broad QRS complex tachycardia. Heart 2001; 86: 579–585. doi:10.1136/heart.86.5.579 DOI
- Glaser F, Rohla M. EKG-Differentialdiagnostik der Breit-QRS-Komplex-Tachykardien. J Kardiol 2008; 15: 218–35. www.kup.at
- Deneke T, Borggrefe M, Hindricks G, et al. Kommentar zu den ESC-Leitlinien 2015 „Ventrikuläre Arrhythmien und Prävention des plötzlichen Herztodes“. Kardiologe 2017; 11: 27–43. doi:10.1007/s12181-016-0115-z DOI
- Lewalter T, Lickfett L, Schwab J, et al. Notfall Herzrhythmusstörungen. Dtsch Arztebl 2007; 104: A1172-1180. www.aerzteblatt.de
- Deutsche Gesellschaft für Pädiatrische Kardiologie. Leitlinie Ventrikuläre Tachykardien und Prävention des plötzlichen Herztodes - Indikationen zur ICD Therapie. Stand 2019. www.kinderkardiologie.org
- Lindemann F, Darma A, Hindricks G. Katheterablation von Kammertachykardien bei Patienten mit struktureller Herzerkrankung. Herz 2022; 47: 129–134. doi:10.1007/s00059-022-05103-z DOI