Red Flags und abwendbar gefährliche Verläufe
|
Red Flags |
Abwendbar gefährlicher Verlauf |
|
Stridor |
Verlegung der Atemwege (Fremdkörper), Aspiration |
|
Dyspnoe, Tachypnoe |
Lungenembolie, Asthmaanfall, exazerbierte COPD, Herzinsuffizienz, Lungenödem, Bronchialkarzinom, schwerwiegender Infekt (z. B. COVID-19) |
|
Tachykardie |
Lungenembolie, hochfieberhafter Infekt |
|
Thoraxschmerz |
Lungenembolie, Pleuritis, Pleuraempyem, Pneumothorax |
|
Fieber > 38,5 °C |
|
|
Hämoptoe |
Pneumonie, Lungenembolie, Tuberkulose, Bronchialkarzinom, Bronchiektasie |
|
Schaumiger Auswurf |
|
|
Schluckschwierigkeiten, Speichelfluss |
|
|
Husten > 8 Wochen, Tabakkonsum |
|
|
Nachtschweiß, Gewichtsverlust |
|
|
Kürzliches Thoraxtrauma |
Rippenserienfraktur, Pleuraverletzung, Pneumothorax, Spannungspneumothorax |
|
Rauchgasinhalation oder Inhalation schädlicher Substanzen/Reizgas |
Intoxikation, Lungenödem, Ödem der oberen Atemwege, Bronchospasmus, Kohlenmonoxidvergiftung |
|
Neuaufgetretener, relevanter Abfall der Sauerstoffsättigung |
Infektionen, schwerwiegende Atemwegs- und Herzerkrankungen |
|
Schwere Immunsupression mit Infekt |
u. a. Neutropenie (< 1.000/μl Neutrophile), unbehandelte/ungenügend behandelte HIV-Infektion |
|
Gebrechlichkeit (Frailty) |
fulminante Verläufe von Infektionserkrankungen auch ohne Fieber oder klassische Symptomatik möglich |
|
Dysphagie, Mangelernährung, Exsikkose |
(Mikro-)Aspirationen |
Allgemeine Informationen
Definition
- Husten beschreibt plötzlichen Atemstoß nach kurzem Stimmritzenschluss.
- Kann durch entzündliche, chemische oder physikalische Reizungen der Schleimhaut der oberen und unteren Atemwege ausgelöst werden sowie durch mechanische Veränderungen (Atelektase, Verminderung der Lungencompliance).
- Husten spielt eine entscheidende Rolle für das Abwehrsystem der unteren Atemwege.
- Personen mit herabgesetztem Hustenreflex (Säuglinge, ältere Menschen, Alkoholkranke, Schlaganfall-Patient*innen) haben ein erhöhtes Risiko, an Pneumonie zu erkranken.1
- Zusammen mit mukoziliärer Clearance beschützt der Hustenreflex die unteren Atemwege vor Fremdkörpern und schädlichen Aspiraten und hilft, Schleim zu entfernen, der Luftstrom in die Bronchien behindert.
- Einteilung
- akuter Husten: < 2–3 Wochen
- subakuter Husten: 3–8 Wochen
- chronischer Husten: > 8 Wochen
- rezidivierender akuter Husten: mehrmals im Jahr auftretende jeweils bis zu 2 Wochen anhaltende Episoden von Husten
Häufigkeit
- Husten durch virale Infektion der oberen und/oder der unteren Atemwege ist weltweit der häufigste Grund für eine ärztliche Konsultation.
- Weltweite Prävalenz von chronischem Husten 9,6 %, in Europa 12,7 %2
- Häufung im Winter, altersabhängige und geschlechtsspezifische Schwankungen
- Sensitivität des Hustenreflexes bei Kindern, Frauen und Nichtraucher*innen stärker ausgeprägt3
Pathophysiologie
- Hustenreiz wird üblicherweise durch vagal-sensible Afferenzen vermittelt.
- Nervenendigungen der vagal-sensiblen Nervenfasern, die sog. Husten-Rezeptoren, befinden sich im Epithel des Atemtraktes (Nase, Rachen, Kehlkopf, Luftröhre und Bronchien).
- Aktivierung durch mechanische und chemische Reize sowie freigesetzte Entzündungsmediatoren (Bradykinin und Prostaglandine)
- Weiterleitung vom Hustenreiz zum Hirnstamm, wo über Motoneurone (Diaphrama, Bauch-, Interkostal- und Laryngealmuskulatur) reflexartig Husten induziert wird.
- Regulation des Hustenreizes über trigeminale sensible Nervenfasern in Nase und Nasennebenhöhlen, die Reiz sowohl verstärken als auch vermindern können.
- Nasal appliziertes Menthol, Eukalyptus und Campher wirken beispielsweise beruhigend.
- Hypersensitivität durch „Plastizität des Hustenreflexes" vermutlich Ursache für chronisch-idiopathischen Husten
- gesteigerte Empfindlichkeit der Hustenrezeptoren in peripheren Afferenzen bei entzündlichen Prozessen und/oder veränderte zentrale Hustenprozesse
Diagnostische Überlegungen
- Vorrang besitzen die Abgrenzung des harmlosen vom schwerwiegenden Husten und das Erkennen von zugrunde liegenden Erkrankungen.
- Husten ist ein sehr häufiges Symptom verschiedenster Erkrankungen und sollte zum Zwecke der diagnostischen Abklärung und therapeutischen Intervention nach Dauer klassifiziert werden.
- Falls keine Alarmzeichen vorliegen, reichen für Diagnostik des akuten und subakuten Hustens in der Regel Anamnese und körperliche Untersuchung aus.
- Bei Vorliegen von Alarmzeichen weiterführende Diagnostik/Therapie unverzüglich einleiten.
- Bei chronischem Husten Diagnostik mit Röntgenaufnahme der Thoraxorgane und Lungenfunktionsprüfung unverzüglich einleiten.
ICPC-2
- R05 Husten
ICD-10
- R05 Husten
Akuter Husten bei Erwachsenen
Definition
- Husten < 8 Wochen
- Nachfolgende Ausführungen behandeln das Symptom bei Erwachsenen.
Gefährliche Verläufe
- Lungenembolie (Tachykardie, Tachypnoe, Dyspnoe, Thoraxschmerz)
- Schwere bis sehr schwere Exazerbation einer COPD (Zunahme der Dyspnoe, des Hustens, des Sputumvolumens und der Sputumpurulenz mit ggf. schlechtem Allgemeinzustand, rasch progrediente Symptomatik, Bewusstseinstrübung, Zunahme peripherer Ödeme, instabile Komorbidität(en), zentrale Zyanose und Versagen der ambulanten Therapie)
- Schwere Pneumonie (Hohes Fieber, Dyspnoe, Tachypnoe, Zyanose, Tachykardie, Bewusstseinstrübung)
- Lungenödem (Tachypnoe, Dyspnoe, verschärftes Atemgeräusch, feuchte RGs)
- Status asthmaticus (exspiratorischer Stridor, trockene RGs; cave: „Silent Chest“!)
- Pneumothorax (stechender Thoraxschmerz, asymmetrische Thoraxbewegung, einseitig abgeschwächtes Atemgeräusch, hypersonorer Klopfschall)
- Fremdkörperaspiration (inspiratorischer Stridor)
- In Notfallsituationen: sofortiges Handeln mit Wiederherstellung und Sicherung der Vitalfunktionen; in der Regel Einweisung in ärztlicher Begleitung!
Anamnese
- Folgende Aspekte der Anamnese beim akuten/subakuten Husten bedenken:
- Symptom Husten
- Beginn
- Dauer
- Trigger/Auslöser
- Auswurf
- Hämoptysen
- weitere Symptome
- Vorerkrankungen
- chronische Bronchitis
- COPD
- chronische Rhinitis/Sinusitis mit ggf. Nasenpolypen
- Allergien
- Asthma
- Herzerkrankungen
- Thrombophilie
- Operation mit Intubation
- Exposition
- Tabakrauchen
- berufliche Noxen
- Medikamente
- Tierkontakte
- Migrations- und Reiseanamnese
- Infekte des näheren Umfelds
- Kontakt zu Kindergartenkindern und Tätigkeit in Gesundheitsberufen
- patientenspezifische Faktoren
- Alter
- Gebrechlichkeit
- Tuberkulose-Risikogruppe?
- psychische Situation: z. B. Tumorangst
- Symptom Husten
Körperliche Untersuchung
- Folgende Aspekte der körperlichen Untersuchung ggf. differenzialdiagnostisch bedeutsam, jeweiliger Untersuchungsumfang richtet sich nach Anamnese/Symptomatik.
- Haut: Inspektion
- Mund, Rachen, Nase: Inspektion
- Hals: Inspektion und Palpation Lymphknoten
- Thorax: Inspektion und Auskultation
- Herz: Auskultation
- Blutdruckmessung
- Knöchel: Inspektion
- Allgemeinzustand: Beobachten und gezielt erfragen
Wichtige Differenzialdiagnosen
Erkältung (Common Cold) und akute Bronchitis
- Häufigste Ursache von akutem Husten
- Unterscheidung zwischen Erkältung und akuter Bronchitis kaum möglich4
- Typische Befunde
- allgemeine Abgeschlagenheit
- kein oder geringes Fieber
- mäßige Halsschmerzen/mäßiger Husten
- Schnupfen (anfangs wässrig, nach 3–4 Tagen purulent)
- Kopf- und Gliederschmerzen/Abgeschlagenheit
- behinderte Nasenatmung
- geröteter Rachenring
- in der Regel unauffälliger Auskultationsbefund, manchmal Obstruktion bei Bronchitis
- Diagnostisches Vorgehen
- Anamnese und körperliche Untersuchung
- Bestätigung der Diagnose durch Nachlassen der Symptome nach 2–3 Tagen
- Therapie
- keine Antibiotika
- Aufklärung der Patient*innen über Spontanverlauf eines akuten Erkältungshustens
- ausreichende Trinkmenge
- Analgetika bei Bedarf zur Symptomlinderung (z. B. Paracetamol, Ibuprofen)
- ggf. Expektorantien (Sekretolytika, Mukolytika)
- umstritten, nur für Ambroxol methodisch akzeptable Studien
- subjektiv gute Ergebnisse, innerhalb von 60 min bei > 90 % der Patient*innen deutliche Symptomlinderung5
- umstritten, nur für Ambroxol methodisch akzeptable Studien
- Antitussiva nur in Ausnahmefällen (stark gestörter Nachtschlaf)
- Bei belastendem akutem trocknem Reizhusten kann Dextrometorphan für Dauer von etwa 7 Tagen verordnet werden. Dem begrenzten Nutzen steht das Missbrauchspotenzial sowie eine Reihe von Interaktionen gegenüber.
- Bei akutem Erkältungshusten sollen Opiate (Ausnahme Dextrometorphan) nicht eingesetzt werden, da sie nicht besser wirken als Placebo. Ausnahme: Bei ausgesprochenem Patientenwunsch kann Codein bei nicht-produktivem und quälendem Reizhusten kurzfristig zur Nacht angewendet werden.
- einige Phytopharmaka mit nachgewiesener Wirksamkeit auf Dauer und Intensität des akuten Hustens gegenüber Placebo bei Erkältungsinfekten
- Efeu
- Cineol
- Myrtol
- Pelargonium sidoides
- Kombinationspräparate Efeu und Thymian sowie Primeln und Thymian
- Cave: Mögliche Hepatotoxizität beachten!
- ätherische Öle
Rhinosinusitis
- Typische Befunde
- einseitiger Kopf-, Gesichts-, und Zahnschmerz
- blockierte Nasenatmung
- einseitige Sekretion
- oft keine Besserung unter abschwellendem Nasenspray (Dekongestiva)
- unspezifische Zeichen: Fieber, Klopf- und Vorbeugeschmerz
- Diagnostisches Vorgehen
- typische Klinik
- ggf. Sekretstraße an Rachenhinterwand
- Therapie
- Symptomatische Therapie mit heißen Dämpfen, Nasenspülung mit Salzlösungen, patentiertem (Misch-)Extrakt (BNO 1016) oder definierten Eucalyptusextrakten, abschwellenden Nasentropfen und Bedarfsanalgesie mit z. B. Ibuprofen
- Antibiotische Therapie erwägen bei besonderen Risikofaktoren (z. B. Immunsuppression), sehr starken Schmerzen plus Entzündungswerten oder hoher Wahrscheinlichkeit für bakterielle Ursache (Fieber > 38,5 °C, Persistenz über 2 Wochen).
Pneumonie
- Typische Befunde
- produktiver Husten
- Fieber > 38,5 °C
- Tachypnoe, Tachykardie
- Cave: ältere oder immunsupprimierte Patient*innen teils mit unspezifischen Symptomen und fehlendem Fieber!
- Diagnostisches Vorgehen
- Anamnese und körperliche Untersuchung
- evtl. CRP-Bestimmung
- Vermeidung unnötiger Antibiotika-Therapien möglich
- Röntgenthorax, insb. bei differenzialdiagnostischer Unklarheit, schwerer Erkrankung oder Begleiterkrankungen
- Pulsoxymetrie zur Bestimmung der arteriellen Sauerstoffsättigung
- keine routinemäßige Sputumdiagnostik bei ambulant erworbener Pneumonie
- Therapie
- Allgemeine Maßnahmen (siehe Erkältung)
- rasche Einleitung einer Antibiose
- Für Wahl der Antibiose siehe Artikel Pneumonie, der die aktuellen Leitlinien-Empfehlungen enthält.
- Bei Entscheidungsfindung zur stationären Einweisung scheint der CRB-65-Score in der primärärztlichen Versorgung das Risiko zu hoch einzuschätzen.
- individuelle Risikoeinschätzung daher ergänzend sinnvoll
Influenza
- Typische Befunde
- plötzlicher Beginn mit hohem Fieber
- starkes Krankheitsgefühl
- Muskel- und/oder Kopfschmerzen
- Diagnostisches Vorgehen
- Anamnese und körperliche Untersuchung
- Durch ein ähnliches Symptombild bei COVID-19 wird eine rein klinische Diagnosestellung erschwert.
- Zur Testung bei gleichzeitig auftretenden Epidemien und Pandemien wird jeweils auf aktuelle Empfehlungen des RKI verwiesen.
- Therapie
- allgemeine Maßnahmen (siehe Erkältung)
- nur im Einzelfall Neuraminidaseinhibitoren (schlechte Kosten-Nutzen-Relation, nur bis 48 h nach Symptombeginn sinnvoll)
- Bei älteren und multimorbiden Patient*innen stationäre Einweisung erwägen.
COVID-19
- Typische Befunde
- Gleichzeitiges Auftreten von akutem Husten mit weiteren COVID-19-typischen Symptomen wie Fieber, Atemnot und plötzlichem Riech- und Geschmacksverlust
- auch asymptomatische Verläufe möglich
- Singuläres Auftreten von akutem Husten, wenn ein Kontakt zu positiv getesteten Personen bestand.
- Diagnostisches Vorgehen
- Aktuelle, regionale Inzidenzlage in Teststrategie einbeziehen.
- Antigen-Schnelltest und/oder PCR-Abstrich
- bei Lungenbeteiligung Thorax-Sonografie und Thorax-CT
- nach Erkrankung ggf. ELISA-Antikörper
- Therapie
- symptomatische Therapie
- bei schwerem Verlauf bzw. Entwicklung einer Pneumonie zügige Einweisung ins Krankenhaus
Weitere Erkrankungen bei akutem Husten
- Bei bekannter Atopie, Rhinitis, Konjunktivitis und Allergenexposition an allergische Rhinosinusitis oder allergisches Asthma denken.
- Pertussis: bellender Husten, besonders wahrscheinlich bei Erkrankungen im Umfeld, oft atypischer Verlauf bei Erwachsenen
- Exazerbation einer COPD mit verstärkter Dyspnoe und Husten, Zunahme von Sputummenge und/oder Viskosität, Brustenge und gelegentlich Fieber
- Akute kardiale Erkrankungen (Linksherzinsuffizienz, hypertensive Entgleisung) mit Lungenödem
- Pleuritis sicca mit atemabhängigen Thoraxschmerzen, Fieber, trockenem Husten, Pleurareiben und erhöhten Entzündungsparametern
Allgemeine Beratung
- Beratung kann bestehenden Fehlannahmen zu Ursachen, Dauer und Behandlung von Atemwegsinfekten entgegenwirken und das Behandlungsergebnis verbessern. Die folgenden Punkte unterstützen das Beratungsgespräch bei Patient*innen mit akutem Husten.
- Erwartungen erfragen:
- bei Wunsch nach Medikamentenverordnung Aufklärung über Wirksamkeit und Nebenwirkungen von Antitussiva und Antibiotika
- Spontanverlauf
- Hinweis auf Harmlosigkeit, Selbstlimitierung und mögliche längere Hustendauer nach Infekt (postinfektöser Husten)
- Beratung zum Selbstmanagement
- Rauchkarenz
- Rezeptfreie Medikamente (OTC): Über Wirksamkeit und Kosten informieren, bei Dauermedikation auch Wechselwirkungen besprechen.
- ausreichende Trinkmenge: v. a. bei fieberhaften Infekten
- Es sind keine Vorteile von übermäßig erhöhter Flüssigkeitszufuhr und Inhalationen zu erwarten.
- Arbeitsfähigkeit abklären:
- Bei Raucher*innen
- verlängerte Krankheitsdauer und häufigere Infekte
- Tumorangst abklären.
- Wiedervorstellung
- Sollte erfolgen, wenn der Husten länger als vermuteter Spontanverlauf andauert oder weitere Symptome (Red Flags) hinzukommen.
Verlaufskontrolle
- Bei akutem Husten sollten die Patient*innen 4 Wochen nach Konsultation befragt werden, ob der Husten abgeklungen ist.
Prävention von akuten Atemwegserkrankungen
- Gesicherte Präventionsmaßnahmen:
- regelmäßiges Händewaschen
- Raucherentwöhnung
- Social Distancing
- Atemschutzmasken.
Subakuter Husten bei Erwachsenen
- Ursachen für einen subakuten Husten sind langsam abklingende virale und postvirale Sinusitiden, Infekte durch Bordatella pertussis oder Mycoplasma pneumoniae oder infektbedingte vorübergehende bronchiale Hyperreagibilität.
- Falls keine Alarmsymptome vorliegen, ist eine abwartende Haltung bis zu 8 Wochen ohne weitere Diagnostik akzeptabel.
- Bei subakutem Husten durch Bordatella pertussis sind Antibiotika nur in ersten 10 Tagen des Infektes wirksam.
- Nur bei Vorliegen infektbedingter bronchialer Hyperreagibilität – meist mit erhöhten FeNO (Fraction of Exhaled Nitric Oxide) Werten – ist die ICS-Therapie wirksam.
- Die Stickstoffmonoxid-Fraktion in der Ausatemluft ist ein Biomarker für die inflammatorische Aktivität in den Atemwegen6
- Die Stickstoffmonoxid-Fraktion in der Ausatemluft ist ein Biomarker für die inflammatorische Aktivität in den Atemwegen6
- Subakuter postinfektiöser Husten infolge vorübergehender bronchialer Hyperreagibilität sollte mit inhalativen Kortikosteroiden oder mit inhalativen Beta2-Adrenergika jeweils für etwa 2 Wochen Dauer behandelt werden.
- Phytotherapeutika, Dextrometorphan und Ambroxol – die bei akutem Husten in randomisierten kontrollierten Studien positive Ergebnisse gezeigt haben – können, allerdings ohne Evidenz, auch bei subakutem Husten verordnet werden.
- Bei subakutem Husten sollen Patient*innen 4–8 Wochen nach der ersten Konsultation befragt werden, ob der Husten abgeklungen ist.
Definition
- Husten 2/3–8 Wochen
- Falls keine Alarmsymptome vorhanden sind, ist eine abwartende Haltung bis zu 8 Wochen ohne weitere Diagnostik akzeptabel.
- Meistens postviraler Genese
- länger anhaltender Infekt durch vor allem Adenovirus, Respiratory Syncytial Virus, Bordatella Pertussis und Influenzavirus7
Gefährliche Verläufe
- Siehe auch Abschnitt Akuter Husten.
Anamnese
- Siehe Akuter Husten.
Körperliche Untersuchung
- Siehe Akuter Husten.
Wichtige Differenzialdiagnosen
Pertussis
- Typische Befunde
- akut auftretender und charakteristischer „pertussiformer" langanhaltender Stakkato-Husten
- bei erwachsenen Patient*innen typischerweise Erbrechen nach dem Husten und kein Fieber8
- Diagnostisches Vorgehen
- Frage nach Impfstatus
- Cave: Schutzwirkung der Impfwirkung kann im Laufe der Zeit verloren gehen!9
- Direktnachweis von B. pertussis auf Agarplatte nach Anhusten
- Frage nach Impfstatus
- Therapie
- Makrolid-Antibiotika
Postvirale Sinusitis
- Typische Befunde
- Schmerzen im Gesicht, Druckempfindlichkeit, zähflüssiges Nasensekret
- biphasischer Verlauf über bis zu 12 Wochen möglich
- Diagnostisches Vorgehen
- Diagnosestellung in aller Regel durch Anamnese und Untersuchungsbefunde möglich
- Routinemäßig sollten keine bildgebenden Verfahren eingesetzt werden.
- Therapie
- symptomatische Behandlung mit NSAR, salinischen Spülungen, Wärmeanwendungen und Inhalationen
Postinfektiöser Husten
- Typische Befunde
- Hustenpersistenz nach akutem Infekt der oberen/unteren Atemwege
- verschiedene Hypothesen zum Pathomechanismus
- Epithelschädigung mit Offenlegung der „Irritant"-Rezeptoren der Bronchialschleimhaut
- persistierende Entzündung
- Steigerung der bronchialen Reaktionsbereitschaft mit Triggerung des Hustenreflexes
- Diagnostisches Vorgehen
- Ausschlussdiagnose
- Therapie
- bei persistierender Entzündung und/oder bronchialer Hyperreagibilität Einsatz von inhalativen Glukokortikoiden (ICS)
Chronischer Husten bei Erwachsenen
- Die häufigsten Erkrankungen, die sich mit chronischem (über mindesten 8 Wochen anhaltenden) Husten präsentieren, können durch Röntgenaufnahme der Thoraxorgane und Lungenfunktionsprüfung, die stets bei Erstuntersuchung dieser Patient*innen durchgeführt werden sollen, abgeklärt werden.
- Hierzu gehören COPD, Asthma, Lungentumoren, Tuberkulose, Aspiration, Lungenparenchym-Erkrankungen und andere.
- Vor weiterer Diagnostik ggf. ACE-Hemmertherapie probatorisch ersetzen.
- Mit Ausnahme von Patient*innen, die ACE-Hemmer einnehmen (der dann ersetzt werden sollte), sind beim chronischen Husten gleich bei der ersten Vorstellung der Betroffenen Röntgenaufnahme der Thoraxorgane und Lungenfunktionsprüfung indiziert.
- Wenn Röntgen- und Lungenfunktionsdiagnostik nicht richtungsweisend sind, an chronischen Husten getriggert durch Erkrankung im Bereich der oberen Atemwege, gastroösophagealen Reflux und Husten als Asthma-Äquivalent denken.
- Bei weiterem diagnostischem Vorgehen ist an seltene Erkrankungen des Tracheobronchialsystems (einschließlich Bronchiektasie), Medikamente, die Husten auslösen können, Herzerkrankungen mit Lungenstauung, Pertussis, Tuberkulose und Frühstadien diffuser Lungenparenchym-Erkrankungen zu denken.
- Die weiterführende Diagnostik umfasst meist Multislice-Computertomografie der Thorakalorgane einschließlich 1 mm Rekonstruktionen und ggf. Bronchoskopie.
- Jede betroffene Person mit letztlich ungeklärt gebliebenem Husten sollte bronchoskopiert werden.
- Wenn der chronische Husten bei Patient*innen mit Reflux, Asthma oder Sinusitis auf entsprechende Therapie nicht anspricht, liegt ein chronisch refraktärer Husten (CRC) vor. Häufig betroffen sind Frauen im mittleren Lebensalter. Ursache ist Steigerung der Sensitivität des Hustenreflexes, die zum Husten führt.
- Bei einigen Patient*innen mit chronischem Husten findet sich keine Ursache und kein Trigger. Diese Personen leiden an chronisch idiopathischem Husten (CIC).
- Antitussiva sollten beim chronischen Husten nur bei Pertussis oder gut kontrolliertem Asthma mit persistierendem Husten vorübergehend verwendet werden.
- Inhalative oder nasale Kortikosteroide sollen nur für Indikationen Husten als Asthma-Äquivalent, eosinophile Bronchitis bzw. Rhinosinusitis (Upper Airway Cough Syndrom) verordnet werden.
- Bei chronischem Husten soll 8–12 Wochen nach eingeleiteter Therapie der Therapieerfolg überprüft werden.
Definition
- Husten > 8 Wochen
Gefährliche Verläufe
Siehe Red Flags.
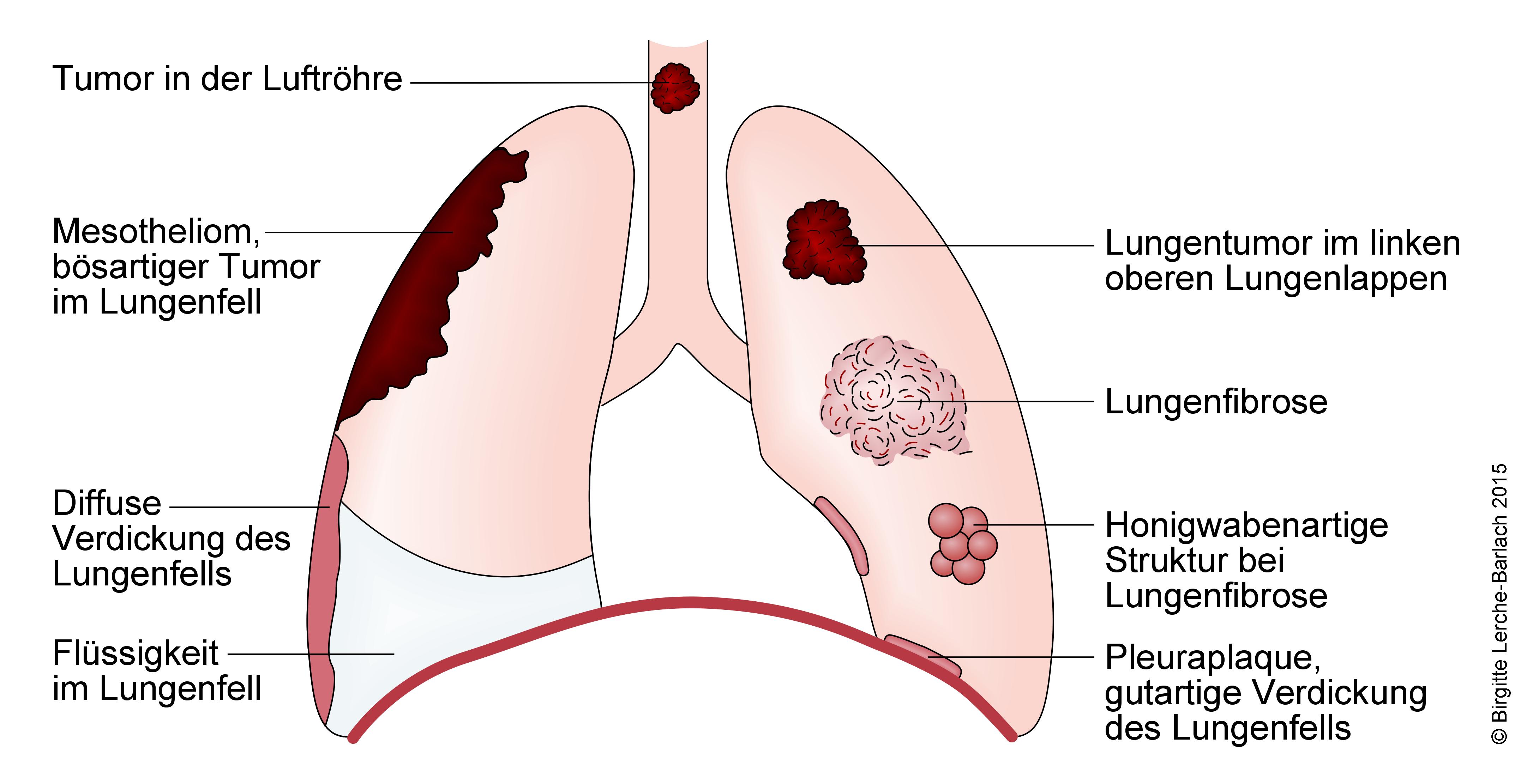
- Neoplasien: insbesondere bei Raucher*innen (cave: Änderung der Hustenqualität) oder beruflicher Exposition zu Karzinogenen (z. B. Asbest); Gewichtsverlust, Nachtschweiß, Leistungsminderung, Hämoptysen, Thoraxschmerz, Heiserkeit
- Lungenembolie: kleine rezidivierende Lungenembolien z. T. schwer erkennbar, öfter bei Patient*innen mit Erkrankungen des Gerinnungssystems und malignen Erkrankungen, dominierende Symptome: Belastungsdyspnoe, schnelle Erschöpfung
- Fremdkörperaspiration: mögliche Ursache für länger bestehenden Husten, insbesondere bei Kindern und älteren Menschen
- Untere Atemwegsinfekte durch chronische Aspiration: vor allem bei Patient*innen nach Schlaganfall oder bei chronisch neurologischen Erkrankungen
- chronische Linksherzinsuffizienz mit Lungenstauung: Belastungsdyspnoe, Beinödeme
Anamnese
- Immer Erfragen bei chronischem Husten: Raucheranamnese
- Eine amerikanische Leitlinie wertet folgende Konstellationen als abklärungsbedürftig:10
- Rauchende Patient*innen > 45 Lebensjahre mit neu aufgetretenem Husten oder Veränderung des bestehenden Hustens oder gleichzeitiger Heiserkeit
- Patient*innen > 55 Lebensjahre (aktuell rauchend oder Rauchstopp innerhalb der letzten 15 Jahre) mit mehr als 30 Pack Years
- Eine amerikanische Leitlinie wertet folgende Konstellationen als abklärungsbedürftig:10
- Zudem Erfragen von Cannabiskonsum
- Cannabisraucher*innen husten häufiger und klagen vielfach über Luftnot, Giemen (Wheezing) und Thoraxschmerzen.
- Weitere Fragen
- Symptom Husten
- Beginn
- Dauer
- Trigger/Auslöser
- Auswurf
- Hämoptysen
- weitere Symptome
- Atembeschwerden: z. B. (Belastungs-)Dyspnoe, Stridor
- Schmerzen: Thorax, Kopf, Rachen
- Fieber
- ungewollter Gewichtsverlust
- Refluxsymptome: Sodbrennen, Aufstoßen, epigastrische Schmerzen
- Überempfindlichkeit auf Duftstoffe, Kälte etc.
- Stimmveränderung (Heiserkeit) und Veränderung des Sprechens
- Husten im Zusammenhang mit Essen, Trinken und Hinlegen
- Vorerkrankungen
- vorausgegangene Infekte
- chronische Bronchitis/COPD
- chronische Rhinitis/Sinusitis
- Allergien
- Asthma bronchiale
- gastroösophageale Refluxkrankheit
- Herzerkrankungen
- vorausgegangene Operation mit Intubation
- neurologische Vorerkrankungen z. B. Schlaganfall (auch länger zurückliegend), ALS, M. Parkinson
- Exposition (abgesehen von Rauchen, s.o.)
- berufliche Noxen
- Tierkontakte
- Infekte des näheren Umfelds/Kontakt zu Kindergartenkindern
- Migrations- und Reiseanamnese
- Medikamente
- hustenauslösende Medikamente (z. B. ACE-Hemmer)
- bronchokonstriktorisch wirksame Medikamente (z. B. Betablocker)
- prothrombotisch wirksame Medikamente (z. B. Antikonzeptiva)
- lungentoxische Medikamente (z. B. Zytostatika, Amiodaron)
- patientenspezifische Faktoren
- Tuberkulose-Risikogruppe?
- psychische Situation: z. B. Tumorangst
- sprechbelastender Beruf
- Berücksichtigung von Alter und Gebrechlichkeit
- Beratung, u. a.:
- Ernstnehmen des Problems
- Aufklärung über Abklärungsalgorithmus.
- Symptom Husten
Differenzialdiagnosen
Upper Airway Cough Syndrom
- Umfasst persistierende allergische Rhinitis und nichtallergische, chronische Rhino-/Sinusitis mit oder ohne Nasenpolypen
- Typische Befunde
- Rhinorrhö
- häufiges Räuspern („Freihusten“ vor dem Sprechen)
- chronisch oder intermittierend behinderte Nasenatmung
- bei Mundhöhleninspektion
- pflastersteinartige Schleimhaut (submuköse kleine Lymphknoten der hinteren Rachenwand, auch als „Granulationen" bezeichnet)
- mukopurulentes Sekret an Rachenhinterwand
- „Frosch im Hals“, Globusgefühl
- Kopf-/Gesichtsschmerz
- Riech- und Schmeckverlust
- Diagnostisches Vorgehen
- Meist ist eine Überweisung der Patient*innen in die HNO-Praxis erforderlich, da entsprechenden Untersuchungstechniken nicht zur Verfügung stehen.
- Nasenendoskopie, im Einzelfall ergänzt durch Computertomografie oder digitale Volumentomografie
- Therapie
- Bei chronischer Rhinosinusitis Therapie topisch mit nasalen Glukokortikosteroiden für mindestens 6 Wochen
- ggf. operative Maßnahmen
Chronische Erkrankungen von Pharynx und Larynx
- Umfassen u. a. Pharyngitis sicca, Malignome, postoperative Defektzustände und seltener ösophagotracheale Fisteln
- Typische Befunde
- chronischer Husten mit Änderung des Stimmklangs (Heiserkeit, z. T. Aphonie)
- Diagnostisches Vorgehen
- Überweisung zu Spezialist*innen zur Larynxendoskopie, ggf. in Kombination mit einer Stroboskopie und Elektromyografie des Larynx
- Therapie
- abhängig vom Befund topische Kortikosteroide, physikalische Maßnahmen (Inhalationen), mikrochirurgische und laserchirurgische Maßnahmen und/oder logopädische Therapie
Chronische Ohraffektionen
- Typische Befunde
- Irritation des N. auricularis kann Hustenreiz auslösen11, z. B. bei:
- festsitzendem Zerumen
- Fremdkörper
- Manipulationen z. B. bei Gehörgangsekzemen
- Tumoren.
- Irritation des N. auricularis kann Hustenreiz auslösen11, z. B. bei:
- Diagnostisches Vorgehen
- Otoskopie
- Therapie
- Entfernung der Reizursache des N. auricularis
VCD („Vocal Cord Dysfunction"), Pseudoasthma
- Typische Befunde
- intermittierend auftretende inspiratorische, ggf. auch exspiratorische Adduktion der Stimmbänder
- Räusperzwang, Hüsteln und trockener Husten
- Trigger durch Stress, Angst, gastroösophagealen Reflux, Pharyngitis und Laryngitis
- Diagnostisches Vorgehen
- typische Anamnese
- nach Möglichkeit Laryngoskopie im Anfall
- Therapie
- Aufklärung, logopädische, atemphysiotherapeutische und verhaltenstherapeutische Intervention
Chronische Bronchitis/COPD
- Typische Befunde
- Raucheranamnese sowie Passivrauchen oder (berufliche) Exposition gegenüber chemischen Noxen und organischen wie nichtorganischen Stäuben
- Husten und Auswurf an den meisten Tagen des Jahres, jedoch mindestens 3 Monate lang in 2 aufeinander folgenden Jahren
- bei COPD zusätzlich: Dyspnoe, auskultatorisches Giemen, verlängertes Exspirium
- Diagnostisches Vorgehen
- Anamnese und körperliche Untersuchung
- Lungenfunktionstest (Spirometrie)
- Obstruktion?
- Röntgen Thorax
- Diagnose
- Nichtobstruktive Bronchitis: keine Obstruktion, Röntgen Thorax unauffällig
- Chronische Bronchitis: nur bei adäquater inhalativer Noxe (Rauchen, Schadstoffexposition am Arbeitsplatz) zu diagnostizieren.
- Maßnahmen/Therapie
- Rauchstopp
- bei chronischer, nichtobstruktiver Bronchitis häufig erst Zunahme des Hustens, nach 4–8 Wochen jedoch Besserung
- Siehe Artikel COPD.
- Rauchstopp
Asthma
- Typische Befunde
- variable, anfallsartige Atemnot und Husten, insbesondere nachts und am frühen Morgen
- oft im Zusammenhang mit Auslösern (z. B. Allergene, Atemwegsinfekte, körperliche Belastung)
- teilweise zähglasiger Auswurf
- im Anfall auskultatorisch Giemen, verlängertes Exspirium
- variable, anfallsartige Atemnot und Husten, insbesondere nachts und am frühen Morgen
- Diagnostisches Vorgehen
- Anamnese und körperliche Untersuchung
- Spirometrie
- Obstruktion gut reversibel: (FEV1 > 15 %), variabel, episodisch
- Maßnahmen/Therapie
- Siehe für Stufentherapie Artikel über Asthma.
Husten als Asthmaäquivalent
- Synonyme: Husten infolge von bronchialer Hyperreagibilität, Cough-Type-Asthma, asthmoider Husten, Variant-Asthma
- Häufigste oder zweithäufigste Ursache für chronischen Husten bei unauffälliger Bildgebung und Lungenfunktionstestung
- Typische Befunde
- trockener Husten mit unspezifischer bronchialer Hyperreagibilität, oft auch nachts
- häufig positive Infekt- und/oder Allergieanamnese
- mögliche Auslöser Temperaturwechsel, inhalative Reize, Lachen und Sport
- Kardinalsymptome des Asthmas (Atemnot sowie Pfeifen und Brummen) fehlen.
- Diagnostisches Vorgehen
- bronchiale Hyperreagibilität im unspezifischen inhalativen Provokationstest (Metacholin)
- Ansprechen auf antiasthmatische Therapie
- Therapie
- bei erwachsenen Patient*innen mit Husten und Verdacht auf zugrunde liegende bronchiale Hyperreagibilität probatorische Behandlung mit inhalativem Kortikosteroid (ICS) für 4 Wochen Dauer
Eosinophile Bronchitis
- In bis zu 13 % der Fälle die Ursache für chronischen Husten
- Typische Befunde
- abgesehen von chronischem trockenem Husten keine spezifischen Symptome
- Diagnostisches Vorgehen
- Nachweis Eosinophilie (> 3 %) im spontanen oder induzierten Sputum
- Untersuchung nur in pneumologischen Zentren und Notwendigkeit erfahrener Spezialist*innen zur Auswertung
- Therapie
- probatorisch inhalative Kortikosteroide bei befundloser Lungenfunktionsdiagnostik
Bronchiektasie
- Irreversibel dilatierte Bronchien mit entzündlicher Wandverdickung
- Typische Befunde
- Husten mit voluminösem Auswurf (mindestens > 30 ml, entsprechend 2 vollen Esslöffeln in 24 Stunden)
- teilweise Hämoptoe
- Diagnostisches Vorgehen
- CT Thorax
- mikrobiologische Sputumuntersuchung
- Therapie
- Physio- und Atemtherapie
- Pharmakotherapie zur Sekretelimination
- in Einzelfällen chirurgische Resektion, falls Bronchiektasen auf wenige Segmente begrenzt
- Antibiotika bei Exazerbationen für mindestens 14 Tage
- Bei ≥ 3 Exazerbationen im Jahr antibiotische Dauertherapie in Erwägung ziehen.
Medikamenteninduzierter Husten
- Typische Befunde
- Einnahme von Arzneimitteln, die Husten als mögliche Nebenwirkung haben, u. a.:
- ACE-Inhibitoren: nichtproduktiver Husten mit irritierenden, kitzelnden oder kratzenden Empfindungen im Hals
- Amiodaron: Bronchiolitis und interstitielle Lungenerkrankung
- Betablocker: Bronchospasmen
- inhalative Medikamente (Kortikosteroid, Beta-2-Adrenergika, Ipratropium): protussive Wirkung
- Methotrexat, Bleomycin, Mitomycin C, Busulfan, Checkpoint Inhibitors (lungentoxische Chemo-/Immuntherapien)
- Gliptine
- Einnahme von Arzneimitteln, die Husten als mögliche Nebenwirkung haben, u. a.:
- Diagnostisches Vorgehen
- Anamnese und körperliche Untersuchung
- Auslassversuch
- Therapie
- Umstellung der Medikation
- Nach Absetzen des ACE-Hemmers klingt der Husten in der Regel innerhalb von 1–4 Wochen ab.
Lungenfibrose
- Typische Befunde
- progrediente Belastungsdyspnoe
- auskultatorisch feinblasige diskontinuierliche Geräusche dorsobasal („Fibroserasseln")
- Diagnostisches Vorgehen
- CT Thorax
- Ausschluss anderer Ursachen einer interstitiellen Lungenerkrankung
- Therapie
- nichtmedikamentöse Maßnahmen wie Rauchstopp, körperliche Aktivität und Gewichtskontrolle
- antifibrotische Medikamente (Pirfenidon, Nintedanib)
- kurativ Lungentransplantation
Sarkoidose
- Typische Befunde
- Atembeschwerden, Brustschmerzen, allgemeines Krankheitsgefühl
- extrathorakale Manifestationen, z. B. Erythema nodosum, Granulome, Lymphadenopathien oder Uveitis
- Diagnostisches Vorgehen
- Röntgen Thorax und histopathologische Sicherung
- ACE und löslicher IL2-Rezeptor als Aktivitätsmarker im Serum
- Therapie
- meist selbstlimitierend
- bei komplikativem oder chronischem Verlauf Glukokortikoide
Gastroösophagealer Reflux (GERD)
- Typische Befunde
- Refluxbeschwerden: Sodbrennen, Aufstoßen
- trockener, nichtproduktiver Husten mit nächtlicher oder postprandialer Komponente
- Diagnostisches Vorgehen
- primär anhand typischer Klinik oder auch mit Hilfe der deutschen Version des Hull Cough Hypersensitivity-Fragebogens (Wert ≥ 24)
- Bei unklarer Anamnese: laryngoskopische Untersuchung mit geröteter Schleimhaut im hinteren Kehlkopfbereich
- Bei Hustensymptomatik > 3 Monate unter leitliniengerechter Refluxtherapie ausführliche gastroenterologische Diagnostik (Endoskopie, Ösophagusmanometrie und 24h-Impedanz-pH-Metrie mit Symptomassoziation Reflux-Husten)
- Therapie
- diätetische und Verhaltensempfehlungen
- Schrägstellung des Bettes
- Gewichtsreduktion bei Übergewicht/Adipositas
- moderate körperliche Aktivität
- Nahrungskarenz bis zu 4 Stunden vor dem Einschlafen
- Ernährungsumstellung: fettarme Kost, Vermeiden von Kaffee, Schokolade, Alkohol, Zitrusfrüchten, scharfen Gewürzen
- Nikotinkonsum einstellen.
- Kleine Mahlzeiten, langsam essen.
- Engsitzende Kleidung vermeiden.
- Kopfüber-Positionen, gebückter Haltung vermeiden.
- Protonenpumpenhemmer nur bei Refluxsymptomatik
- bei positiven Ergebnissen der Refluxdiagnostik hochdosierte PPI-Therapie mit 2 x täglicher Gabe über 60–90 Tage
- Besserung der Hustensymptomatik oft erst nach 3 Monaten
- Auslassversuch nach 1 Jahr empfohlen
- Falls PPI-Therapie des refluxbedingten Hustens erfolgreich ist, sollte die Indikation zur chirurgischen Therapie geprüft werden.
- Cave: Kritische Indikationsstellung, nur bei einwandfreiem Nachweis des pathologischen Refluxes, positiver pH-Metrie und nachgewiesener Korrelation zwischen Refluxepisoden und Symptom-Episoden!
- Therapie der Wahl laparoskopische Fundoplicatio
- Cave: Probetherapie einer gastroösophagealen Refluxkrankheit mit ausschließlich extraösophagealer Symptomatik (chronischer Husten ohne Sodbrennen oder Aufstoßen) soll nicht durchgeführt werden.
- diätetische und Verhaltensempfehlungen
Tuberkulose
- Typische Befunde
- Gewichtsabnahme, Fieber, Nachtschweiß (Alarmzeichen!)
- Diagnostisches Vorgehen
- Röntgen Thorax
- direkter Erregernachweis
- Therapie
Somatisches Husten-Syndrom (früher psychogener oder habitueller Husten) und Husten-Tic
- Typische Befunde
- Somatisierung psychogener Belastung mit Husten
- Patient*in beschäftigt sich überproportional mit Husten, misst ihm große Bedeutung zu.
- Diagnostisches Vorgehen
- Ausschlussdiagnose
- Therapie
- psychiatrische Intervention
Lungenkarzinom
- Typische Befunde
- Husten, z. T. mit Auswurf und Hämoptysen
- Brustschmerzen
- Dyspnoe
- rezidivierende oder therapieresistente Pneumonien
- Müdigkeit
- Heiserkeit
- Lymphknotenschwellungen (hiliär, mediastinal)
- Schwäche
- ungewollter Gewichtsverlust
- Nachtschweiß
- Diagnostisches Vorgehen
- Röntgenaufnahme der Thoraxorgane in zwei Ebenen
- ggf. im Anschluss CT-Thorax
- Therapie
- stadienabhängige onkologische Therapie
Chronischer idiopathischer bzw. therapierefraktärer Husten
- Bei bis zu 46 % der Patient*innen bleibt die Ursache des Hustens unklar bzw. Behandlung der vermuteten Ursache bringt keine Besserung.
- Verhältnis Frauen zu Männer = 2:1
- Diagnose soll nur gestellt werden, wenn in Kooperation mit Pneumolog*in und HNO-Ärzt*in keine therapierbare Ursache gefunden wird.
- Ursächlich vermutlich Steigerung der Sensitivität des Hustenreflexes, die bei unterschwelligen Reizen zum Husten führt.
- Nur symptomatische Therapie möglich, z. B. Inhalation von Lokalanästhetika
- Bei Patientenwunsch, hohem Leidensdruck und umfassender Aufklärung über mögliche Nebenwirkungen kann eine Therapie mit Gabapentin oder niedrig dosiertem Morphin angeboten werden.
- Gabapentin hat in Bezug auf Toleranzentwicklung und Abhängigkeitspotenzial ein günstigeres Nebenwirkungsprofil und ist in Studien bezüglich Wirksamkeit und Sicherheit ausführlicher untersucht als Morphin.
- empfohlene Dosierungen
- Morphin: 10 mg als Retardmittel 1 x/d
- Gabapentin: vorsichtige Aufdosierung (Start: z. B. 1 x 300 mg tgl.) angepasst an individuelles Ansprechen und Nebenwirkungen (Sehstörungen, Schwindel, Desorientiertheit und Mundtrockenheit).
Maßnahmen und Empfehlungen
- Erheben und dokumentieren Sie regelmäßig den Raucherstatus Ihrer Patient*innen.
- Motivationale Gesprächstechniken sind hilfreich, um einen Raucherstopp zu bewirken.
Patienteninformationen
Patienteninformationen in Deximed
Illustrationen
Quellen
Leitlinien
- CHEST Expert Cough Panel (USA). Classification of Cough as a Symptom in Adults and Management Algorithms: CHEST Guideline and Expert Panel Report. Stand 2018. www.pubmed.gov
Literatur
- Benich JJ, Carek PJ. Evaluation of the patient with chronic cough. Am Fam Physician 2011; 84: 887-92. pubmed.ncbi.nlm.nih.gov
- Song WJ, Chang YS, Faruqi S et al. The global epidemiology of chronic cough in adults: a systematic review and meta-analysis. Eur Respir J 2015; 45: 1479-1481. pubmed.ncbi.nlm.nih.gov
- Kanezaki M, Ebihara S, Nikkuni E et al. Perception of urge-to-cough and dyspnea in healthy smokers with decreased cough reflex sensitivity. Cough 2010; 6: 1 . www.ncbi.nlm.nih.gov
- Kardos P, Malek FA. Common Cold - an Umbrella Term for Acute Infections of Nose, Throat, Larynx and Bronchi. Pneumologie 2017; 71: 221-6. pubmed.ncbi.nlm.nih.gov
- Kardos P, Beeh KM, Sent U et al. Characterization of differential patient profiles and therapeutic responses of pharmacy customers for four ambroxol formulations. BMC Pharmacol Toxicol 2018; 19: 40-49. pubmed.ncbi.nlm.nih.gov
- Miskoff JA, Dewan A, Chaudhri M. Fractional Exhaled Nitric Oxide Testing: Diagnostic Utility in Asthma, Chronic Obstructive Pulmonary Disease, or Asthma-chronic Obstructive Pulmonary Disease Overlap Syndrome. Cureus 2019; 11(6): e4864. www.ncbi.nlm.nih.gov
- Weinberger R, Riffelmann M, Kennerknecht N et al. Long-lasting cough in an adult German population: incidence, symptoms, and related pathogens. Eur J Clin Microbiol Infect Dis 2018; 37: 665-672. pubmed.ncbi.nlm.nih.gov
- Moore A, Ashdown HF, Shinkins B et al. Clinical Characteristics of Pertussis-Associated Cough in Adults and Children: A Diagnostic Systematic Review and Meta-Analysis. Chest 2017; 152: 353-67. pubmed.ncbi.nlm.nih.gov
- Roger B, Joan B, Ali R et al. Effectiveness of pertussis vaccines for adolescents and adults: case-control study. BMJ 2013; 347: 4249. www.bmj.com
- Irwin RS, French CL, Chang AB, et al. Classification of Cough as a Symptom in Adults and Management Algorithms: CHEST Guideline and Expert Panel Report. Chest 2018; 153(1): 196-209. pubmed.ncbi.nlm.nih.gov
- Dicpinigaitis PV, Kantar A, Enilari O et al. Prevalence of Arnold Nerve Reflex in Adults and Children With Chronic Cough. Chest 2018; 153: 675-679. pubmed.ncbi.nlm.nih.gov
Autor*innen
- Lino Witte, Dr. med., Arzt in Weiterbildung, Allgemeinmedizin, Frankfurt