Zusammenfassung
- Definition:Entzündung im Bereich der Achillessehne und/oder ihrer Sehnenscheide.
- Häufigkeit:Inzidenz von etwa 2 auf 1.000 Personen, gehäuft bei Sportler*innen.
- Symptome:Schmerzen, Schwellung und Einschränkung der körperlichen Belastungsfähigkeit.
- Befunde:Achillessehne palpatorisch verdickt und druckdolent, evtl. mit tastbaren Knötchen.
- Diagnostik:In der Regel klinische Diagnose möglich, zur Sicherung MRT oder Sonografie.
- Therapie:Exzentrische Übungen für die Wadenmuskulatur in Kombination mit Entlastung, ggf. zusätzlich Stoßwellentherapie.
Allgemeine Informationen
Definition
- Entzündung im Bereich der Achillessehne und/oder ihrer Sehnenscheide
- Akute und chronische Form
- Einteilung nach betroffenem Teil der Achillessehne:
- Insertionstendinopathie
- Ansatzstelle am Kalkaneus
- Midportion-Tendinopathie (häufigste Form)
- schlecht vaskularisierter Teil 2–7 cm proximal des Ansatzes am Kalkaneus
- Paratendinopathie
- Sehnenscheide und umgebende Strukturen
- Insertionstendinopathie
Häufigkeit
- Die häufigste Form, die Midportion-Tendinopathie, hat eine Inzidenz von 0,2 %.1
- Vor allem Sportler*innen sind betroffen, bei Spitzensportler*innen liegt die Inzidenz bei bis zu 9 %.
Funktionelle Anatomie
- Sehnen des Musculus gastrocnemius und Musculus soleus vereinigen sich zu Achillessehne.
- Die Gleitfähigkeit der Sehne ist durch Umhüllung mit dünner Sehnenscheide gewährleistet.
- 2–7 cm proximal des Ansatzes am Kalkaneus ist die Blutversorgung deutlich schlechter.2
- Dieser Bereich ist besonders anfällig für Mikrotraumata, degenerative Veränderungen und Rupturen.
Ätiologie und Pathogenese
- Multifaktorielle Genese3
- Infolge einer ungewohnten Belastung entstehen Mikrorupturen der Kollagenfasern.4
- reaktive Entzündung, Bildung von Granulationsgewebe und schließlich Fibrose
- Häufig nach Veränderungen des Aktivitätsniveaus oder aufgrund von ungeeignetem Schuhwerk, Training auf hartem Untergrund oder Training in kaltem Klima5
Prädisponierende Faktoren
- Höheres Alter6
- sinkende Elastizität der Sehne – erhöhtes Risiko für Mikrorupturen
- Überpronation, Plattfuß4
- erhöhte Belastung der medialen Fasern sowie Mikrorupturen
- Chronische Erkrankungen 7
- Anomale (gesteigerte oder verminderte) Dorsalextension des oberen Sprunggelenks8-9
- Verminderte Kraft bei der Plantarflexion9-11
- Training bei kaltem Wetter12
- Einsatz von Steroiden7
ICD-10
- M76 Enthesopathien der unteren Extremität mit Ausnahme des Fußes
- M76.6 Tendinitis der Achillessehne
Diagnostik
Diagnostische Kriterien
- Trias aus Schmerz, Schwellung und verminderter körperlicher Leistungsfähigkeit
- In der Regel ist eine klinische Diagnose möglich, zur Sicherung der Diagnose Sonografie oder MRT.
Differenzialdiagnosen
Anamnese
- Sowohl junge aktive Sportler*innen und als auch ältere Trainierende können betroffen sein.
- Zunächst treten nur bei Belastung dorsale Fersenschmerzen auf, später auch in Ruhe.
- Im chronischen Stadium Morgensteifigkeit im Fersenbereich
- Möglicher Auslöser?
- Trainingsumstellung, Wechsel des Schuhwerks, des Trainingsgeländes usw.
Klinische Untersuchung
- Palpation
- Achillessehne druckdolent
- noduläre Schwellung tastbar2
- Bei Schmerzen im Bereich des Kalkaneus kann eine simultane Entzündung der Bursa retrocalcanea vorliegen.
- Untersuchungen der Funktion
- bei der Plantarflexion verminderte Kraft auf der betroffenen Seite13
- Der Zehengang ist schmerzhaft.
Ergänzende Untersuchungen in der Hausarztpraxis
- Es gibt keine spezifischen Untersuchungen, die von diagnostischem Wert wären.
Diagnostik bei Spezialist*innen
- Sonografie
- Dynamische Beurteilung der Sehne und Bestimmung des Grads der Verdickung und etwaiger Mikrorupturen, erfordert jedoch entsprechende Kenntnisse.14
- Sehne erscheint verdickt mit hypoechogenen Arealen.
- im Doppler Hypervaskularisation des Peritendineums
- Dynamische Beurteilung der Sehne und Bestimmung des Grads der Verdickung und etwaiger Mikrorupturen, erfordert jedoch entsprechende Kenntnisse.14
- MRT
- fusiforme Verdickung, ggf. mit Auflockerung der Sehne2
Indikationen zur Überweisung
- Halten die Beschwerden an und zeigen exzentrische Übungen keine ausreichende Wirkung, kann in Ausnahmefällen eine Operation indiziert sein.
Therapie
Therapieziele
- Symptome lindern
- Normale Alltagsaktivität wiederaufnehme
Allgemeines zur Therapie
- Goldstandard der konservativen Therapie ist ein exzentrisches Training der Wadenmuskulatur.15
- Zudem sind Entlastung und Anpassung der Aktivitäten nötig.
- Bei persistierenden Beschwerden ist die extrakorporale Stoßwellentherapie eine weitere gute Therapieform.16-17
- Bei etwa 25 % der Patient*innen wird eine Operation nötig, da sie auf die konservative Therapie nicht ausreichend ansprechen.
Empfehlungen für Patient*innen
- In der akuten Phase
- Die Aktivität sollte je nach Grad und Dauer der Schmerzen verringert werden.
- Zur Linderung akuter Schmerzen kann Eis eingesetzt werden.
- Laufschuhe
- Regelmäßiger Wechsel, damit stoßdämpfende Eigenschaften der Schuhe erhalten bleiben.
- ggf. Fersenerhöhung zur Entlastung der Achillessehne
Exzentrisches Training
- Muskelverlängernde, exzentrische Übungen zeigen den höchsten Evidenzgrad.15,18
- Mindestanwendungsdauer von 3 Monaten
- Beispielhafte Übung „Heel Drop“
- Patient*in stellt sich so auf eine Treppe, dass die Fersen über die Stufe hinausragen.
- Aufrichtung in den Zehenstand
- langsames Absenken der Ferse bis unter das Niveau der Treppenstufe
- 3 Sätze à 15 Wiederholungen
- Am besten morgens, mittags und abends wiederholen.
Medikamentöse Therapie
- NSAR
- bei Bedarf zur Schmerzlinderung
- Eine lokale Behandlung, z. B. mit Ibuprofen-Gel, kann ebenfalls schmerzlindernd wirken.
- Injektion von Steroiden
- Steroidinjektionen sind höchst umstritten.
- Injektion sollte streng ins Peritendineum erfolgen.
- Bei Injektion in die Sehne besteht das Risiko einer Ruptur.10
- Die Wirksamkeit ist wissenschaftlich nicht ausreichend gut belegt.10,19
- kurzfristig gut wirksam, nach 12 Wochen jedoch kein Unterschied zu Placebo20
- Steroidinjektionen sind höchst umstritten.
Stoßwellentherapie
- Der gesamte Abschnitt basiert auf dieser Referenz.
- Indikation: therapieresistente Symptomatik, Indikationsstellung durch fachkundige Ärzt*innen
- Vorbereitung: differenzierte Aufklärung
- Applikation leicht schmerzhaft
- Wirkeintritt erst nach Wochen
- zusätzlich Entlastung nötig
- Durchführung: radiale oder fokussierte Stoßwelle
- standardmäßig 3, maximal 5 Anwendungen
- Intervall von 1–2 Wochen
- Gute Wirksamkeit, es wurde auch ein synergistischer Effekt zu einem exzentrischen Training beobachtet.16-17
Nicht zu empfehlen
- Orthesen und Nachtlagerungsschienen scheinen keinen zusätzlichen Nutzen zu bringen.21
- Es gibt noch keine ausreichende Studienlage zur Injektion von thrombozytenreichem Plasma.
- bisher eher keine Überlegenheit gegenüber Placebo22-23
Operative Therapie
- Indiziert bei persistierenden Beschwerden trotz 3-monatiger konservativer Therapie
- Ergebnisse sind bei Sportler*innen besser als in anderen Personengruppen.10
- Häufigste Operationsverfahren
- Débridement
- Entfernung von entzündlich verändertem Gewebe
- longitudinale Tenotomie
- Stimulierung einer Neoangionese, um den Heilungsprozess zu fördern.
- Débridement
- Postoperativer Verlauf24
- Teilentlastung für die ersten 2 Wochen
- Tragen einer Orthese für die ersten 6 Wochen
- Abhängig von der Operation ist die Rückkehr zu körperlicher Aktivität nach 6 Wochen bis 18 Monaten möglich.3
Prävention
- Das Trainingspensum adäquat und langsam steigern
- Laufen auf harten Untergründen vermeiden
- Angemessenes Aufwärmprogramm vor dem Training
- Die Wadenmuskulatur regelmäßig dehnen
Verlauf, Komplikationen und Prognose
Verlauf
- Erfolgt eine Entlastung, bessern sich die Beschwerden allmählich, in der Regel innerhalb weniger Tage bis Wochen.
Komplikationen
- Chronifizierung
- Achillessehnenruptur infolge einer lang anhaltenden Entzündung
- Jedoch lagen nur bei 10 % der Patient*innen mit einer Sehnenruptur im Vorfeld Achillessehnenbeschwerden vor.25
Prognose
- Die Prognose ist gut, bei aktiven Sportler*innen kommt es jedoch häufiger zu Rezidiven und einem chronischen Verlauf.
- Bei Sportler*innen besteht häufig eine geringere Compliance und Wiederaufnahme der Aktivität trotz Schmerzen.
- In der Regel nach 6–12 Wochen der Therapie zufriedenstellende Funktionsverbesserungen und deutliche Verringerung der Schmerzen26-27
- 71–100 % der Betroffenen erreichen im Langzeitverlauf (2–8 Jahre) ihr früheres Aktivitätsniveau und haben dabei keine oder kaum Schmerzen.28-29
- Nach einer Operation sind etwa 80 % der Patient*innen zufrieden, wobei minimalinvasive Techniken weniger Komplikationen als eine offene Operation zeigen.24
Verlaufskontrolle
- Kontrolluntersuchungen erfolgen je nach Bedarf.
Patienteninformation
Worüber sollten Sie die Patient*innen informieren?
- Entlastung ist nötig.
- Ansonsten besteht die Gefahr der Chronifizierung.
- Ein regelmäßiges exzentrisches Training ist sinnvoll.
- auch als Prävention hilfreich
- Eine schrittweise Mobilisierung und Rehabilitation ist wichtig.
- Die Trainingsintensität adäquat steigern, um Rezidive zu verhindern.
Patienteninformationen in Deximed
Illustrationen
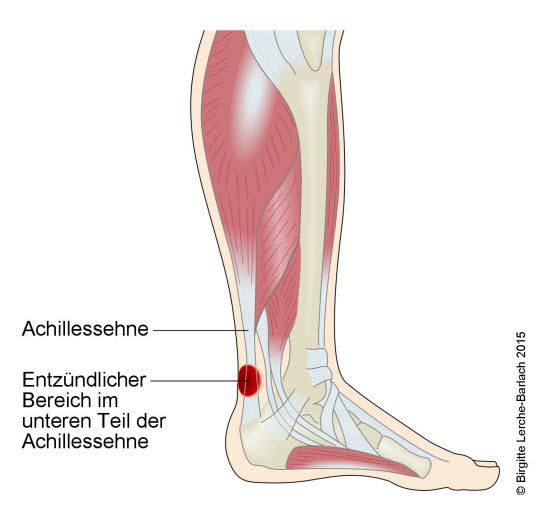
Tendinopathie der Achillessehne
Quellen
Literatur
- de Jonge S, van den Berq C, de Vos RJ, et al. Incidence of midportion Achilles tendinopathy in the general population. Br J Sports Med 2011; 45: 1026-28. www.ncbi.nlm.nih.gov
- Van Dijk CN, van Sterkenburg MN, Wiegerinck JI, et al. Terminology for Achilles tendon related disorders. Knee Surg Sports Traumatol Arthrosc 2011; 19: 835-41. www.ncbi.nlm.nih.gov
- Sterkenburg MN, van Dijk CN. Midportion Achilles tendinopathy: why painful? An evidence- based philosophy. Knee Surg Sports Traumatol Arthrosc 2011; 19(8): 1367-75. www.ncbi.nlm.nih.gov
- Khan KM, Maffulli N. Tendinopathy: an Achilles’ heel for athletes and clinicians. Clinical Journal of Sport Medicine 1998; 8(3): 151-4. www.ncbi.nlm.nih.gov
- Khan KM, Cook JL, Taunton JE: Overuse tendinosis, not tendinitis. Phys and Sports Med 2000; 28(5): 38-48. PubMed
- Sharma P, Maffulli N. Tendon injury and tendinopathy: healing and repair. J Bone Joint Surg Am 2005; 87(1): 187-202. www.ncbi.nlm.nih.gov
- Holmes GB, Lin J . Etiologic factors associated with symptomatic Achilles tendinopathy. Foot Ankle Int 2006; 27(11): 952-9. www.ncbi.nlm.nih.gov
- Kaufman KR, Brodine SK, Shaffer RA, et al.. The effect of foot structure and range of motion on musculoskeletal overuse injuries. American journal of sports medicine 1999; 27: 585-593. PubMed
- Mahieu NN, Witvrouw E, Stevens V, et al.. Intrinsic risk factors for the development of achilles tendon overuse injury: a prospective study. American journal of sports medicine 2006; 34: 226-35. PubMed
- Saglimbeni AJ. Achilles tendon injuries. Medscape, last updated Sept 12, 2018. emedicine.medscape.com
- Silbernagel KG, Gustavsson A, Thomee R, Karlsson J. Evaluation of lower leg function in patients with Achilles tendinopathy. Knee surg sports traumatol arthrosc. 2006; 14: 1207-127. PubMed
- Milgrom C, Finestone A, Zin D, et al. Cold weather training: a risk factor for Achilles paratendinitis among recruits. Foot Ankle Int 2003; 24:398. PubMed
- Silbernagel KG, Gustavsson A, et al.. Evaluation of lower leg function in patients with Achilles tendinopathy. Knee surg sports traumatol arthrosc. 2006; 14: 1207-17. PubMed
- Coxib and traditional NSAID Trialists' (CNT) Collaboration. Vascular and upper gastrointestinal effects of non-steroidal anti-inflammatory drugs: meta-analyses of individual participant data from randomised trials. Lancet 2013; 382(9894): 769-79. DOI: http://dx.doi.org/10.1016/S0140-6736(13)60900-9 www.ncbi.nlm.nih.gov
- Magnussen RA, Dunn WR, Thomson AB. Nonoperative treatment of midportion Achilles tendinopathy: a systematic review. Clin J Sport Med 2009; 19: 54-64. PubMed
- Mani-Babu S, Morrissey D, Waugh C, et al. The effectiveness of extracorporal shock wave therapy in lower limb tendinopathy. Am J Sports Med 2015; 43(3): 752-61. www.ncbi.nlm.nih.gov
- Rompe JD, Furia J, Maffulli N. Eccentric loading versus eccentric loading plus shock-wave treatment for midportion Achilles tendinopathy: a randomized controlled trial. Am J Sports Med 2009; 37(3): 463-70. www.ncbi.nlm.nih.gov
- Stanish WD, Rubinovich RM, Curwin S. Eccentric exercise in chronic tendinitis. Clin Orthop Relat Res. 1986; : 65-8. www.ncbi.nlm.nih.gov
- DaCruz DJ, Geeson M, Allen MJ, Phair I. Achilles paratendonitis: an evaluation of steroid injection. Br J Sports Med 1988; 22: 64-5. British Journal of Sports Medicine
- Stergioulas A, Stergioula M, Aarskog R et al. Effects of low-level laser therapy and exentric exercises in the treatment of recreational athletes with chronic achilles tendinopathy. Am J Sports Med 2008; 36: 881-7. PubMed
- Wilson F, Walshe M, O'Dwyer T, et al. Exercise, orthoses and splinting for treating Achilles tendinopathy: a systematic review with meta-analysis. Br J Sports Med 2018; 52(24): 1564-1574. www.ncbi.nlm.nih.gov
- de Vos RJ, Weir A, van Schie HTM, et al. Platelet-rich plasma injection for chronic achilles tendinopathy. JAMA 2010; 303: 144-9. www.ncbi.nlm.nih.gov
- Bell KJ, Fulcher ML, Rowlands DS, Kerse N. Impact of autologous blood injections in treatment of mid-portion Achilles tendinopathy: double blind randomised controlled trial. BMJ 2013; 346: f2310. BMJ (DOI)
- Lohrer H, David S, Nauck T. Surgical treatment for achilles tendinopathy - a systematic review. BMC Musculoskelet Disord 2016; 17: 207. www.ncbi.nlm.nih.gov
- Alfredson H, Pietila T, Jonsson P, Lorentzon R. Heavy-load eccentric calf muscle training for the treatment of chronic achilles tendinosis. American journal of sports medicine 1998; 26: 360-6. PubMed
- Roos EM, Engstrom M, Lagerquist A, Soderberg B.. Clinical improvement after 6 weeks of eccentric exercise in patients with mid-portion Achilles tendinopathy -- a randomized trial with 1-year follow-up. Scand j med sci sports 2004; 14: 286-95. PubMed
- Alfredson H, Lorentzon R.. Chronic achilles tendinosis: recommendations for treatment and prevention. Sports medicine 2000; 29: 135-46. PubMed
- Ohberg L, Lorentzon R, Alfredson H. Eccentric training in patients with chronic Achilles tendinosis: normalised tendon structure and decreased thickness at follow up. British journal of sports medicine 2004; 38: 8-11. PubMed
- Paavola M, Kannus P, Paakkala T, Pasanen M, Jarvinen M.. Long-term prognosis of patients with achilles tendinopathy. An observational 8-year follow-up study. American journal of sports medicine 2000; 28: 634-42. PubMed
Autor*innen
- Lino Witte, Dr. med., Arzt in Weiterbildung Allgemeinmedizin, Frankfurt a. M.