- Definicja: Nowotwór złośliwy skóry wywodzący się z keratynocytów warstwy kolczystej naskórka (z tego powodu również zwany rakiem kolczystokomórkowy). Rak płaskonabłonkowy skóry zazwyczaj rośnie powoli, ale ma zdolność do tworzenia przerzutów odległych do innych narządów. Główna przyczyna: narażenie na promieniowanie UV (słońce). Ryzyko wzrasta w trakcie leczenia immunosupresyjnego.
- Epidemiologia: Najczęstszy nowotwór skóry (po raku podstawnokomórkowym). Zachorowalność w Polsce jest trudna do oceny, ponieważ ten nowotwór nie jest zgłaszany do Krajowego Rejestru Nowotworów.
- Objawy: Tworzenie się na obszarach skóry narażonych na działanie słońca guzków pokrytych czopem rogowym lub strupem, czasem trudno gojącym się owrzodzeniem.
- Badanie fizykalne: Hiperkeratotyczna grudka lub drążące owrzodzenie pokryte łuską, które często rozwija się na podłożu rogowacenia słonecznego.
- Diagnostyka: Wstępne rozpoznanie na podstawie obrazu klinicznego, potwierdzenie poprzez biopsję.
- Leczenie: Leczenie postaci miejscowej przez wycięcie lub radioterapię w przypadku zmian nieoperacyjnych. W przypadku zaawansowanego stadium rozsianego możliwe jest leczenie systemowe przeciwciałami PD–1. W ramach działań profilaktycznych należy unikać promieniowania UV oraz stosować fotoprotekcję.
Informacje ogólne
Definicja
- Synonimy: rak kolczystokomórkowy (squamous cell carcinoma – SCC).
- Nabłonkowy rak skóry cechujący się złośliwą proliferacją keratynocytów skóry lub przydatków skórnych
- powstanie de novo (rzadko) lub naciek w głąb skóry zmian przedinwazyjnych, czasem na podłożu blizn lub owrzodzeń przewlekłych
- zmiany przedinwazyjne (in situ): choroba Bowena oraz rogowacenie słoneczne
- choroba Bowena: proliferacja znacznie atypowych i polimorficznych keratynocytów, które zajmują całą grubość naskórka, ale nie przekraczają błony podstawnej naskórka (carcinoma in situ)
- rogowacenie słoneczne: hiperplazja atypowych keratynocytów naskórka bez fenotypu podstawnego
- owrzodzenie przewlekłe i blizny
- rak płaskonabłonkowy rozwijający się w obrębie wieloletniej blizny lub niegojącej się rany określa się mianem wrzodu Marjolina.1
Klasyfikacja
- Zgodnie z klasyfikacją TNM, stopniem zróżnicowania oraz histopatologią:2
- gruczołowo–płaskonabłonkowy
- akantolityczny (synonim: adenoidalny lub pseudogruczołowy)
- choroba Bowena/postać bowenoidalna
- desmoplastyczny
- typu rogowiak kolczystokomórkowy/rogowiak kolczystokomórkowy
- typu nabłoniak limfatyczny
- rzekomonaczyniowy
- wrzecionowatokomórkowy (synonim: mięsakowaty)
- pochewkowy (synonim: epithelioma cuniculatum).
Epidemiologia
- Na całym świecie współczynnik zachorowalności znacznie różni się w zależności od kraju i w dużej mierze zależy od fototypu, a także szerokości geograficznej. 3
- Najwyższa zachorowalność występuje wśród osób o jasnej karnacji skóry (rasa kaukaska), zamieszkujących regiony tropikalne.
- Zachorowalność w Polsce jest trudna do oceny, ponieważ ten nowotwór nie jest zgłaszany do Krajowego Rejestru Nowotworów.4
- Ocenia się, że częstość występowania wśród rasy białej wynosi od 100 do 150 przypadków na 100 000 osób na rok.5
- Rak płaskonabłonkowy (SCC)
- Postać inwazyjna to drugi pod względem częstotliwości występowania rak skóry po raku podstawnokomórkowym (BCC), stanowiący 15–20% inwazyjnych raków skóry.4
- 80% przypadków rozwija się na skórze głowy, szczególnie na twarzy lub w innych częściach ciała wystawionych na działanie słońca.3
- Częstość występowania zwiększa się z wiekiem.
- U osób po 75. roku życia jest w przybliżeniu 35 razy wyższa niż u osób między 50.–55. rokiem życia.5
- Przewiduje się dalszy wzrost liczby zachorowań w nadchodzących latach z powodu nieadekwatnej ochrony przed promieniowaniem słonecznym.
Etiologia i patogeneza
- Patogeneza wieloczynnikowa6
- Przyczyny obejmują, oprócz predyspozycji genetycznych i immunologicznych, także czynniki środowiskowe, a zwłaszcza promieniowanie UVB.
- Promieniowanie słoneczne i inne czynniki negatywnie oddziałujące na skórę, np. chemiczne substancje rakotwórcze, w tym arsen, mogą powodować uszkodzenia DNA w dzielących się komórkach, co stopniowo prowadzi do powstawania nowotworów.
- Rak skóry może rozwinąć się na podłożu rogowacenia słonecznego, przewlekłych patologicznych zmian skórnych, takich jak owrzodzenie żylne czy blizny po oparzeniach, a także na skórze niezmienionej.
- Jeśli rak rozwija się na podłożu rogowacenia słonecznego, w nawet 60% przypadków nastepuje inwazja w głąb skóry.9
- Z drugiej strony tego rodzaju schorzenie występuje bardzo często i tylko w niektórych przypadkach przekształca się w raka płaskonabłonkowego.
Czynniki predysponujące
- Występowanie czynników ryzyka sprzyjających rozwojowi raka płaskonabłonkowego skóry.
- Ryzyko u osób, które korzystały już kiedyś z solarium w stosunku do osób, które nigdy tego nie robiły, jest wyższe o 70%.10
- Korelacja uwidacznia się najbardziej u osób młodszych.
- W ostatnich latach wzrasta ekspozycja na promieniowanie ultrafioletowe (światło słoneczne, głównie UVB) z uwagi na dłuższy czas spędzany na świeżym powietrzu, powiększanie się dziury ozonowej i bardziej skąpy ubiór.7,11
- Jasne fototypy skóry (fototyp skóry 1 i 2)12
- Ryzyko w porównaniu z osobami o ciemniejszym fototypie wzrasta 3–krotnie.
- Rogowacenie słoneczne
- W przypadku występowania kilku ognisk rogowacenia słonecznego (>15) ryzyko wzrasta 10–15 razy.12
- Występowaniu raka płaskonabłonkowego na wardze w dużym stopniu sprzyja stosowanie hydrochlorotiazydu, prawdopodobnie ze względu na działanie fotouczulające.13
- Leczenie immunosupresyjne
- Przebieg raka płaskonabłonkowego jest bardziej agresywny niż u osób immunokompetentnych.14
- Choroby predysponujące
- Zespoły zaburzeń genetycznych ze zwiększoną podatnością lub niedostateczną zdolnością do naprawy uszkodzeń powodowanych przez promieniowanie UV
- skóra pergaminowa, postać oczno–skórna albinizmu, dysplazja Lewandowsky'ego–Lutza lub dyskeratoza wrodzona
- Przewlekłe choroby skóry o podłożu zapalnym
- przewlekły toczeń rumieniowaty krążkowy, liszaj płaski, obrzęk limfatyczny oraz owrzodzenia żylne/zespół pozakrzepowy.
- Blizny
- po oparzeniach lub na skutek popromiennego zapalenia skóry.
- Przewlekłe zakażenia skóry
- obserwuje się korelację pomiędzy gruźlicą skóry (lupus vulgaris) a późniejszym rozwojem raka płaskonabłonkowego skóry.
- Zespoły zaburzeń genetycznych ze zwiększoną podatnością lub niedostateczną zdolnością do naprawy uszkodzeń powodowanych przez promieniowanie UV
- Czynniki środowiskowe sprzyjające powstawaniu raka płaskonabłonkowego w innych narządach to:
- Wirusy onkogenne
- np. HPV (wirus brodawczaka ludzkiego) w przypadku raka szyjki macicy i raka jamy ustnej; HPV 6, 11, 16 i 18 odgrywa rolę w ewolucji SCC w okolicy narządów płciowych i odbytu.5
- Palenie tytoniu (rak płuc oraz rak jamy ustnej).
- Wirusy onkogenne
ICD–10
- C44 – Inne nowotwory złośliwe skóry.
Diagnostyka
Kryteria diagnostyczne
- Charakterystyczny wykwit stanowi hiperkeratotyczna grudka lub drążące owrzodzenie pokryte łuską, które rozwija się na podłożu rogowacenia słonecznego.
- Diagnoza zostaje potwierdzona poprzez badanie histopatologiczne.
Wytyczne: diagnostyka6
- Wstępną diagnozę postawić można na podstawie badania fizykalnego i oceny zmian.
- Dermatoskopia, z uwagi na jej nieinwazyjny charakter oraz przydatność w diagnostyce wczesnych nowotworów skóry, powinna być stosowana powszechnie. Pomocna jest zarówno w diagnostyce rogowacenia słonecznego (actinic keratosis – AK), jak i raka płaskonabłonkowego skóry, szczególnie w przypadku niejednoznacznych wyników badania fizykalnego.
- W przypadku typowych objawów klinicznych rogowacenie słoneczne nie wymaga przeprowadzania diagnostyki histopatologicznej.
- W razie wykazania oporności na leczenie lub niejednoznacznych wyników, należy wykonać biopsję.
- W przypadku klinicznego podejrzenia raka płaskonabłonkowego skóry lub choroby Bowena należy również przeprowadzić badanie histopatologiczne w celu postawienia ostatecznego rozpoznania.
- Przed zabiegiem należy udokumentować maksymalną średnicę nowotworu.
- W zależności od sytuacji klinicznej sprawdzi się biopsja sztancowa, biopsja ścinająca (shave biopsy) czy też biopsja wycinająca.
- Jeżeli obraz kliniczny jednoznacznie wskazuje na raka płaskonabłonkowego skóry, możliwa jest całkowita resekcja bez wcześniejszej biopsji.
Diagnozy różnicowa
- Rogowacenie słoneczne.
- Rak podstawnokomórkowy.
- Brodawka.
- Brodawki łojotokowe.
- Choroba Bowena.
- Łuszczyca.
- Wyprysk.
- Czerniak.
Wywiad chorobowy
- Historia pracy zawodowej.
- Wcześniejsze choroby
- przede wszystkim choroby wskazujące na bardziej agresywny przebieg (np. immunosupresja po przeszczepie narządów)14
- stosowanie hydrochlorotiazydu.
- W przypadku mniej zróżnicowanych guzów przebieg typowy jako trudno gojące się owrzodzenie.
- W wielu przypadkach stosunkowo szybko rozwija się guz lub grudka z tendencją do owrzodzenia, zwykle w miejscach narażonych na działanie promieniowania słonecznego.
Badanie fizykalne
Rak kolczystokomórkowy, inwazyjny
Rak kolczystokomórkowy
- Ocena całej powierzchni skóry.
- Obraz kliniczny to zwykle hiperkeratotyczne ognisko chorobowe, płaskie owrzodzenie z obwódką lub keratotyczny guzek z czopem rogowym, owrzodzeniem lub bez niego.
- Rozmiar od kilku milimetrów do kilku centymetrów
- określenie maksymalnej poziomej ekspansji nowotworu (parametr prognostyczny).
- Często współistnieje rogowacenie słoneczne oraz inne objawy przedmiotowe uszkodzeń spowodowanych oddziaływaniem promieniowania słonecznego, takie jak plama soczewicowata słoneczna, depigmentacja, elastoza posłoneczna czy teleangiektazje
- zazwyczaj zaczerwienione, szorstkie, złuszczające się zmiany powierzchni skóry.
- Choroba Bowena zazwyczaj przyjmuje postać złuszczającej lub pokrytej strupami blaszki rumieniowej.
- Badanie palpacyjne lokalnych węzłów chłonnych.
Badania uzupełniające w gabinecie lekarza rodzinnego
- W razie stwierdzenia powiększonych węzłów chłonnych w sąsiedztwie zmiany skórnej, do rozważenia skierowanie na USG węzłów chłonnych.
Wskazania do skierowania do specjalisty
- Leczenie prowadzone jest pod opieką poradni chirurgii onkologicznej.
- W przypadku, gdy zmiany umiejscowione są na twarzy lub mają większy rozmiar, można rozważyć skierowanie do poradni chirurgii plastycznej.
- Przy podejrzeniu przerzutów konieczne jest poszerzenie diagnostyki o badania laboratoryjne i obrazowe.
Wytyczne: diagnostyka rozsiewu6
- Kontrola całej skóry.
- Badanie dermoskopowe zalecane przed ewentualnym usunięciem zmian skórnych.
- W razie podejrzenia przerzutów lokoregionalnych lub występowania negatywnych prognostycznie czynników ryzyka (obecność palpacyjnie wyczuwalnych węzłów chłonnych, choroba miejscowa w zaawansowanym stadium lub nacieki okołonerwowe w badaniu histopatologicznym oraz u chorych poddanych immunosupresji), należy przeprowadzić badanie ultrasonograficzne lokalnych węzłów chłonnych.
- W 80% przypadków przerzuty występują lokoregionalnie jako przerzuty satelitarne, in–transit (przerzuty w przebiegu naczyń limfatycznych biegnących od guza do regionalnego układu chłonnego) lub lokoregionalne przerzuty do węzłów chłonnych.
- W razie podejrzenia przerzutów w badaniu przedmiotowym lub USG węzłów chłonnych, należy wykonać badanie TK.
Check–lista dotycząca skierowania
Rak skóry
- Cel skierowania
- w celu diagnostyki lub leczenia.
- Wywiad chorobowy
- kiedy po raz pierwszy pojawiła się zmiana skórna, szybkość wzrostu
- lokalizacja i rozprzestrzenianie się dolegliwości, (krwawienie, ból, świąd)
- choroby współistniejące, immunosupresja
- wykonywany zawód.
- Badanie fizykalne
- ocena całej skóry pacjenta, fotouszkodzenia okolicznej skóry, blizny, owrzodzenia
- lokalizacja i rozmiar zmiany
- powiększenie okolicznych węzłów chłonnych
- stan ogólny.
Leczenie6,15
Cele leczenia
- W miarę możliwości resekcja chirurgiczna jako forma leczenia w przypadku nowotworu niedającego przerzutów.
- Zapobieganie powikłaniom miejscowym.
- Zmniejszenie umieralności.
Ogólne informacje na temat leczenia
- Leczenie zależy od ryzyka nawrotu (niskie/wysokie) przy uwzględnieniu różnych prognostycznych czynników ryzyka.15
- Kluczowy jest wymiar marginesu tkanek zdrowych w przypadku resekcji oraz ewentualnej radioterapii adjuwantowej.
Wytyczne: leczenie
Resekcja
- Leczenie podstawowe to wycięcie chirurgiczne z zachowaniem odpowiednich marginesów chirurgicznych i oceną histopatologiczną.
- Docelowym wycięciem raka płaskonabłonkowego skóry powinna być całkowita resekcja (R0) – doszczętne usunięcie tkanek nowotworowych ze stosownym marginesem wolnym od komórek nowotworowych w badaniu histopatologicznym.
- W przypadku jednoznacznego rozpoznania można przeprowadzić biopsję wycinającą czy też resekcję terapeutyczną ze stosownym marginesem.
- W przypadku guzów dużego ryzyka, jeżeli istnieje taka możliwość, należy rozważyć przeprowadzenie chirurgii Mosha ze śródoperacyjną histopatologiczną oceną marginesów chirurgicznych preparatów mrożonych.
- Dopóki resekcja R0 nie zostanie potwierdzona badaniem histopatologicznym, zamknięcie rany należy wykonać tylko wtedy, gdy po operacji można jednoznacznie określić marginesy resekcyjne.
- Nie należy przeprowadzać profilaktycznej limfadenektomii.
- Regionalną (terapeutyczną) limfadenektomię należy przeprowadzić w przypadku jednoznacznych pod względem klinicznym przerzutów do węzłów chłonnych.
Radioterapia
- W przypadku miejscowych nieresekcyjnych nowotworów u pacjentów bez innych obciążeń lub pacjentów, u których operacja nie jest możliwa, należy przeprowadzić radioterapię.
- Radioterapię pooperacyjną należy zastosować w następujących przypadkach:
- resekcja R1 lub R2 (w przypadku braku możliwości późniejszej, dodatkowej resekcji)
- znaczne zajęcie węzłów chłonnych (>1 zajęty węzeł chłonny, przerzuty do węzłów chłonnych >3 cm, naciek pozawęzłowy)
- zajęte przyuszne węzły chłonne.
- W przypadku występowania prognostycznych czynników ryzyka wznowy, konieczna jest radioterapia adjuwantowa
- w przypadku zbyt wąskiego marginesu tkanek zdrowych (<2 mm, w przypadku braku możliwości późniejszej resekcji)
- w przypadku nacieku okołonerwowego.
Leczenie nawrotów miejscowych
- Jeżeli jest to możliwe, biorąc pod uwagę miejscowe uwarunkowania kliniczne, nawroty lokoregionalne należy usuwać chirurgicznie.
- Jeżeli w toku resekcji ujawni się zmiana R1 lub R2 nienadająca się do dalszej resekcji, należy wykonywać późniejsze naświetlanie w lokalizacji R1 lub R2.
- W przypadku stwierdzonej interdyscyplinarnie nieoperacyjności, wskazana jest radioterapia.
- W ramach leczenia miejscowego lub lokoregionalnego nawrotu, należy sprawdzić wskazanie dotyczące chemioterapii lub leczenia systemowego, o ile nie są dostępne alternatywy chirurgiczne lub radioterapeutyczne.
Leczenie w stadium zaawansowanym z przerzutami6
- Nie ma dostępnych danych naukowych potwierdzających jednoznacznie korzyści płynących z leczenia systemowego w leczeniu raka płaskonabłonkowego z przerzutami.
- Leczenie systemowe należy prowadzić w ramach badań klinicznych.
- Dostępne badania kliniczne wskazują na możliwość stosowania inhibitorów EGFR (cetuksymab, gefitynib).
- Obiecująca w leczeniu zaawansowanego raka płaskonabłonkowego skóry wydaje się być immunoterapia anty–PD–1 cemiplimabem.16
- Od 2019 roku ten lek został zarejestrowany do leczenia dorosłych pacjentów z przerzutowym lub miejscowo zaawansowanym rakiem płaskonabłonkowym skóry, którzy nie kwalifikują się do radykalnego leczenia chirurgicznego lub radykalnej radioterapii.
- W chwili obecnej w Polsce jest dostępny w ramach programu lekowego.
Zabieg chirurgiczny
- Nowotwór usuwa się chirurgicznie, przy zachowaniu bezpiecznego marginesu tkanek zdrowych i mając na względzie jego rozmiar, lokalizację oraz prognostyczne czynniki ryzyka.
- Prognostyczne cechy niskiego ryzyka wznowy miejscowej i rozsiewu w przypadku wyraźnie odgraniczonych powierzchniowych nowotworów.
- Prognostyczne cechy wysokiego ryzyka wznowy miejscowej/rozsiewu w przypadku nowotworów6,15,17
- o rozmiarze ≥20 mm na tułowiu lub kończynach, ≥10 mm na policzkach, czole, skórze owłosionej głowy, szyi, przedniej powierzchni podudzia, ≥6 mm na obwodowych częściach twarzy lub na uchu, przed nim lub za nim, na genitaliach, dłoniach lub stopach
- z granicami trudnymi do odgraniczenia, nieostrymi
- o głębokości ≥2 mm
- o szybkim tempie wzrostu
- na skórze po wcześniejszej radioterapii lub przewlekłym zapaleniu
- z objawami neurologicznymi
- z określoną charakterystyką histopatologiczną (acantholicus, desmoplasticus, adenoidalis, adenoidosquamousus, mucoadenoidalis, fusiformis).
- Zgodnie z europejskimi zaleceniami, bezpieczny margines w przypadku zmian patologicznych o niskim ryzyku wynosi co najmniej 5 mm, a w przypadku zmian o wysokim ryzyku – minimum 10 mm.15
Radioterapia
- Możliwość zastosowania w ramach monoterapii lub adjuwantowo po operacji.
- Sprawdza się zwłaszcza w przypadku trudniejszych i rozległych lokalizacji, na przykład na uszach lub okolicy nosa.
- Radioterapia może być stosowana także w ramach leczenia paliatywnego.
Farmakoterapia
- W stadium miejscowo zaawansowanym lub w razie przerzutów są doniesienia o potencjalnej skuteczności inhibitorów EGFR (cetuksymab, gefitynib) oraz p/ciała PD–1, cemiplimab.
- Kolejne nowoczesne terapie są w trakcie badań skuteczności w zaawansowanych nowotworach skóry.16
Profilaktyka
Profilaktyka pierwotna
- Podczas konsultacji lekarskich dotyczących profilaktyki raka skóry, warto udzielić następujących porad:
- Wyjaśnić zagrożenia, jakie niesie ze sobą nadmierna ekspozycja na promieniowanie UV.
- Motywacja do zmiany zachowania.
- Unikać silnej ekspozycji na promieniowanie słoneczne.
- W przypadku umiarkowanej i wysokiej ekspozycji na promieniowanie UV (indeks UV 3–7) w okolicach południa warto poszukać cienia.
- W przypadku bardzo wysokiej ekspozycji na promieniowanie UV (indeks UV 8 lub wyższy), w miarę możliwości należy unikać przebywania na świeżym powietrzu w okolicach południa. Jeżeli nie jest to możliwe, należy koniecznie kryć się w cieniu.
- Ewentualną aktywność na świeżym powietrzu przenieść na godziny poranne i wieczorne.
- Koniecznie unikać oparzeń słonecznych.
- Nosić odzież chroniącą przed słońcem.
- Korzystać z preparatów do ochrony przed słońcem, nie wydłużając przy tym czasu ekspozycji na promieniowanie słoneczne.
- Zwrócić uwagę na indywidualny stopień wrażliwości skóry.
- Uzyskać informacje na temat różnych fototypów skóry.
- Należy pamiętać, że preparaty z filtrami UV zaczynają działać około 30 minut po aplikacji i należy stosować je przed ekspozycją na promieniowanie słoneczne.
- Doradztwo na temat indywidualnych środków ochrony w zależności od fototypu skóry pacjentów.
- Należy także zwrócić uwagę na potencjalne fototoksyczne skutki uboczne leków.
- Chronić zwłaszcza noworodki i dzieci.
- Unikać solariów.
- Nosić okulary słoneczne z filtrem UV.
- Zalecać regularne samobadanie skóry.
Profilaktyka wtórna6
- Stosować fotoprotekcję SPF 30–50+.
- Należy zalecić samokontrolę skóry raz w miesiącu.
- W celu wykonania badania przesiewowego w kierunku raka skóry konieczne jest badanie całego ciała.
- Dane dotyczące badań przesiewowych w kierunku raka skóry w Niemczech dowodzą, że skierowana do całego społeczeństwa oferta standaryzowanego badania skóry na całym ciele przez wyszkolonych lekarzy skutkuje początkowym wzrostem częstości występowania przypadków melanocytowego i niemelanocytowego raka skóry.18
- Negatywne konsekwencje badań przesiewowych w kierunku raka skóry polegają na wycięciach łagodnych histopatologicznie zmian (badania fałszywie dodatnie).
- Opisany w badaniach współczynnik Number–Needed–to–Excise wynosi przy tym od 3,25 do 179. Oznacza to, że do histopatologicznego potwierdzenia złośliwego raka skóry potrzebnych jest pomiędzy 3,25 a 179 wycięć.
Indeks UV
- Indeks UV powinien być szerzej omawiany w kontekście zaleceń dotyczących ochrony przed promieniowaniem słonecznym. Warto częściej poruszać tę kwestię w mediach oraz uwzględnić w kampaniach na rzecz ochrony przed promieniowaniem UV.
- Indeks UV (UVI)
- Obowiązujący na całym świecie indeks całkowitego promieniowania słonecznego powodującego powstanie rumienia.
- Wskaźnik szkodliwego działania dla skóry docierającego do powierzchni Ziemi słonecznego promieniowania UV.
- Im wyższy jest wskaźnik UVI, tym szybciej niezabezpieczona skóra może ulec poparzeniu słonecznemu.
- Od wskaźnika UVI równego 3 warto podjąć środki ochronne, wybierając w okolicy południa zacienione miejsca, nosząc odpowiednie ubrania czy korzystając z preparatów do ochrony przed słońcem.
- Ochrona przed słońcem.
- Jak wykazano w jednym z badań, codzienne stosowanie kremu przeciwsłonecznego z filtrem 15 lub wyższym na głowie, karku, ramionach i dłoniach, pozwoliło ograniczyć zachorowalność na raka płaskonabłonkowego o 40% w porównaniu ze stosowaniem sporadycznym.19
- Nikotynamid (witamina B3) tabletki 500 mg 2 x dziennie
- W widoczny sposób ogranicza tworzenie się nowych zmian rakowych oraz rogowacenia słonecznego u pacjentów leczonych z powodu raka podstawnokomórkowego lub raka kolczystokomórkowego.20
- Po roku leczenia średnia liczba nowotworów w grupie leczenia wynosiła 1,7 w porównaniu z 2,4 w grupie kontrolnej. Znacznemu zmniejszeniu uległa także liczba zmian związanych z rogowaceniem słonecznym.
- Pacjenci dobrze znosili trwające rok leczenie.
- Po zakończeniu leczenia częstość występowania raka kolczystokomórkowego wzrosła. Długofalowe skutki są zatem wątpliwe.
Przebieg, powikłania i prognozy
Przebieg
- W przypadku braku leczenia stanów przedinwazyjnych (in situ), takich jak choroba Bowena oraz rogowacenie słoneczne, zmiany mogą przekształcić się w inwazyjnego raka płaskonabłonkowego skóry.
Prognoza
- Zależna od lokalizacji, wielkości, typu histopatologicznego, głębokości naciekania, naciekania okołonerwowego lub rozsiewu oraz od tego, czy pacjenci są poddawani leczeniu immunosupresyjnemu.3
- Prognoza zmian mniejszych niż 2 cm w porównaniu ze zmianami większymi niż 2 cm:3
- wskaźnik przerzutów 9% vs. 30%
- W ujęciu ogólnym, ryzyko wystąpienia przerzutów w przypadku raka płaskonabłonkowego wynosi:17
- w przypadku ucha 11%
- w przypadku wargi 14%
- w przypadku pozostałych partii ciała 5%.
- Wskaźnik przeżycia pięcioletniego w przypadku pacjentów z odpowiednio leczonym, ograniczonym miejscowo rakiem płaskonabłonkowym, wynosi ponad 90%.6
- W przypadku przerzutów do węzłów chłonnych wskaźnik przeżycia pięcioletniego wynosi 25–45%.6
Kontrola przebiegu
- Prospektywną obserwację pacjentów należy prowadzić zgodnie z zaleceniami specjalisty (częstość wizyt zależy od zaawansowania i zróżnicowania nowotworu).1
- Badania kontrolne
- badanie skóry: ocena miejsca wycięcia zmiany pierwotnej oraz wszystkich innych zmian na całej skórze
- badanie palpacyjne węzłów chłonnych i ewentualne badania obrazowe w przypadku wyczuwalnego powiększenia węzłów.
Wytyczne: obserwacja kontrolna
- Konieczna jest regularna kontrola pacjentów z rakiem płaskonabłonkowym skóry, ponieważ u 30–50% pacjentów, którzy przebyli raka skóry, w ciągu 5 lat rozwinie się kolejne ognisko podobnego nowotworu; dodatkowo 70–80% nawrotów SCC ujawnia się w ciągu pierwszych 2 lat kontroli.6
- Obserwacja kontrolna pacjentów z rakiem płaskonabłonkowym skóry zależnie od prognostycznych czynników ryzyka powinna odbywać się według poniższego schematu:
- niskie ryzyko wznowy lub rozsiewu: badanie dermatologiczne i dermoskopowe skóry całego ciała co 6–12 miesięcy przez 5 lat
- wysokie ryzyko wznowy lub rozsiewu: badanie dermatologiczne i dermoskopowe skóry całego ciała: co 3–6 miesięcy przez pierwsze 2 lata, następnie co 6–12 miesięcy przez kolejne 3 lata i raz w roku do końca życia
- w przypadku rozsianej choroby nowotworowej (przerzuty w węzłach chłonnych lub narządach odległych): badanie dermatologiczne i dermoskopowe skóry całego ciała co 1–3 miesiące przez pierwszy rok, co 2–4 miesiące w drugim roku, co 4–6 miesięcy w trzecim roku, następnie co 6–12 miesięcy do końca życia
- u pacjentów po transplantacji narządów w trakcie przewlekłej immunosupresji: badanie dermatologiczne i dermoskopowe skóry całego ciała, w przypadku stwierdzenia raka skóry co 3–6 miesięcy do końca życia.
- Kontrola całej skóry oraz kontrola i badanie palpacyjne miejsca pierwotnego wycięcia, odcinka in–transit (przerzuty w przebiegu naczyń limfatycznych biegnących od guza do regionalnego układu chłonnego) i regionalnych węzłów chłonnych.
- USG węzłów chłonnych u pacjentów ze zwiększonym ryzykiem przerzutów lub z niejednoznacznymi wynikami badania palpacyjnego węzłów chłonnych.
- Negatywne prognostycznie czynniki ryzyka w przypadku nawrotu miejscowego lub przerzutów lokoregionalnych:
- średnica nowotworu >20 mm
- głębokość nacieku >poziomu 3 (tzn. sięgająca do warstwy siateczkowatej, stratum reticulare)
- komórki nisko– lub niezróżnicowane (histologicznie G3 lub G4)
- naciek okołonerwowy
- lokalizacja na skórze ucha i dolnej wargi
- immunosupresja
- grubość nowotworu >6 mm w badaniu histopatologicznym
- desmoplazja.
Zakwalifikowanie zmian jako choroby zawodowej
- Jeżeli rak płaskonabłonkowy wystąpił u osoby z zawodową ekspozycją na szkodliwe czynniki chemiczne, chorobę można zakwalifikować jako chorobę zawodową (numer 17).21
- Informacje, jak lekarz może zgłosić podejrzenie choroby zawodowej i stosowny druk, oraz jak wygląda dalsze postępowanie: zobacz zus.info.pl
Informacje dla pacjenta
Materiały edukacyjne dla pacjentów
- Ochrona przed słońcem.
- Kąpiele słoneczne a rak.
Dodatkowe informacje
Ilustracje
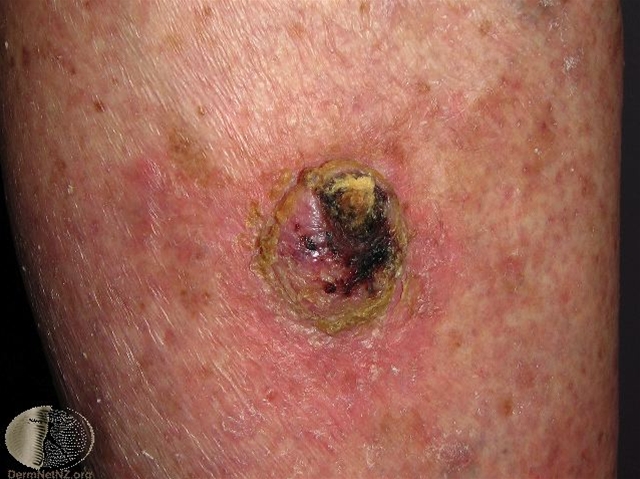
Rak kolczystokomórkowy, inwazyjny

Rak kolczystokomórkowy: Skóra uszkodzona na skutek działania słońca, z szybko rosnącym, wrzodziejącym nowotworem
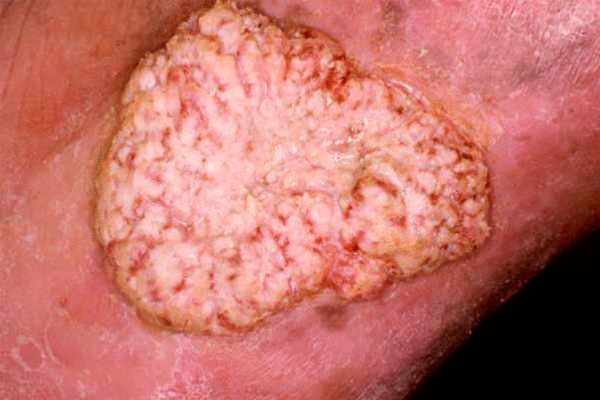
Miejscowo zaawansowany rak płaskonabłonkowy
Źródła
Wytyczne
- Rutkowski P., Owczarek W., Nejc D. et al. Expert recommendation on diagnostic-therapeutic management in skin carcinomas, Oncol Clin Pract 2022, 18(2): 69-91, DOI po polsku, po angielsku
Piśmiennictwo
- Komorowski A., Wysocki W.M. "Rak płaskonabłonkowy skóry" w Gajewski P. (red) Interna Szczeklika. Kraków, Medycyna Praktyczna, 2022. www.mp.pl
- Brierley J.D., Gospodarowicz M.K., Wittekind C., editors. The TNM classification of malignant tumours. 8. Oxford: Wiley Blackwell, 2017, www.uicc.org
- Monroe M.M. Cutaneous squamous cell carcinoma. Medscape, aktualizacja: 08.07.2020, emedicine.medscape.com
- Krajowy Rejestr Nowotworów. www.onkologia.org.pl, dostęp: 27.09.2023, cms-pl.bonnierhealthcare.no
- Lechowska-Mazur I., Pietrzak A. Rak kolczystokomórkowy skóry. Nowa Medycyna 2/2005, www.czytelniamedyczna.pl
- Rutkowski P., Owczarek W., Nejc D., et al. Expert recommendation on diagnostic-therapeutic management in skin carcinomas, Oncol Clin Pract 2022, 18(2): 69-91, doi:10.5603/OCP.2021.0032, onkologia.zalecenia.med.pl
- Schmitt J., Seidler A., Diepgen T.L., et al. Occupational ultraviolet light exposure increases the risk for the development of cutaneous squamous cell carcinoma: a systematic review and meta-analysis, Br J Dermatol 2011, 164(2): 291-307, pubmed.ncbi.nlm.nih.gov
- Brash D.E. Roles of the transcription factor p53 in keratinocyte carcinomas, Br J Dermatol 2006, 154(1): 8-10, pubmed.ncbi.nlm.nih.gov
- Jerant A.F., Johnson J.T., Sheridan C.D., Caffrey TJ. Early detection and treatment of skin cancer, Am Fam Physician 2000, 62: 357-68, 375-6, 381-2, pubmed.ncbi.nlm.nih.gov
- Wehner M.R., Shive M.L., Chren M-M., et al. Indoor tanning and non-melanoma skin cancer: systematic review and meta-analysis, BMJ 2012, 345: e5909, BMJ (DOI)
- Leiter U., Eigentler T., Garbe C. Epidemiology of Skin Cancer, Adv Exp Med Biol 2014, 810: 120-40, pubmed.ncbi.nlm.nih.gov
- English D.R., Armstrong B.K., Kricker A., Winter M.G., Heenan P.J., Randell P.L. Demographic characteristics, pigmentary and cutaneous risk factors for squamous cell carcinoma: a case-control study, Int J Cancer 1998, 76: 628-34, pubmed.ncbi.nlm.nih.gov
- Pottegård A., Hallas J., Olesen M., et al. Hydrochlorothiazide use is strongly associated with risk oflip cancer, J Intern Med 2017, pmid:28480532, PubMed
- Imko-Walczuk B., Ankudowicz A., Jaśkiewicz J., Lizakowski S., Dębska-Ślizień A., Rutkowski B. Skin cancers in patients after organ transplantation. Dermatology Review/Przegląd Dermatologiczny, 2012, 99(2): 97-111, www.termedia.pl
- Stratigos A.J., Garbe C., Dessinioti C., et al. European interdisciplinary guideline on invasive squamous cell carcinoma of the skin: Part 2. Treatment, Eur J Cancer. 2020, 128: 83-102, pubmed.ncbi.nlm.nih.gov
- Modrakowska P., Balik K., Maj M., Bajek A. Novel therapies for advanced skin carcinomas. Advances in Dermatology and Allergology/Postępy Dermatologii i Alergologii, 2020, 37(5): 660-70, doi:doi:10.5114/ada.2020.100479, DOI
- Rowe D.E., Carroll R.J., Day C.L. Prognostic factors for local recurrence, metastasis, and survival rates in squamous cell carcinoma of the skin, ear, and lip, J Am Acad Dermatol 1992, 26: 976-90, PubMed
- Deutsche Krebsgesellschaft, Deutsche Dermatologische Gesellschaft. Prävention von Hautkrebs. AWMF-Leitlinie Nr. 032 - 052OL. S3, Stand 2021, www.awmf.org
- Green A., Williams G., Neale R., et al. Daily sunscreen application and betacarotene supplementation in prevention of basal cell and squamous-cell carcinomas of the skin: a randomised controlled trial, Lancet 1999, 354: 723-9, PubMed
- Chen A.C., Martin A.J., Choy B., et al. A phase 3 randomized trial of nicotinamide for skin-cancer chemoprevention, N Engl J Med 2015, doi: 10.1056/NEJMoa1506197, DOI
- Rozporządzenie Rady Ministrów z dnia 30 czerwca 2009 r. w sprawie chorób zawodowych. Dz.U.2022.1836, Wersja od: 31 sierpnia 2022 r., isap.sejm.gov.pl
Opracowanie
- Paweł Falkowski (recenzent)
- Sławomir Chlabicz (redaktor)
- Lino Witte (recenzent/redaktor)
