Czym jest guz chromochłonny?
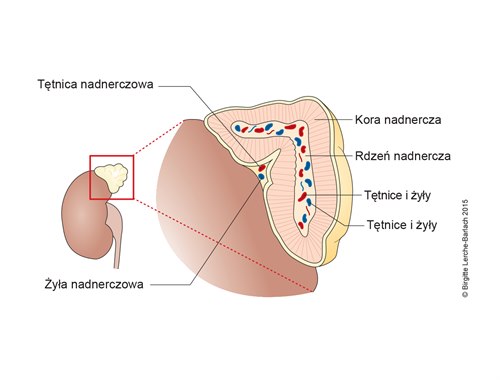
Guz chromochłonny to guz produkujący katecholaminę, który w 85–90% przypadków rośnie w rdzeniu nadnerczy. W 10–15% przypadków guzy zlokalizowane są poza nadnerczami i wtedy nazywane są przyzwojakami (paraganglioma). Przyzwojaki mogą występować w różnych miejscach w jamie brzusznej.
Guzy chromochłonne są rzadkimi guzami. Stanowią przyczynę 0,1–0,6% wszystkich przypadków z wysokim ciśnieniem krwi (nadciśnieniem tętniczym). Nawet jeśli w sposób ukierunkowany szuka się tych guzów, mogą one być trudne do wykrycia. Diagnoza jest często stawiana między 40 a 50 rokiem życia, chociaż dziedziczne formy choroby mogą pojawić się w młodszym wieku. Często guzy są rozpoznawane przypadkowo podczas tomografii komputerowej lub operacji. Tylko około 10% wszystkich guzów chromochłonnych to nowotwory złośliwe.
Przyczyna
W większości przypadków przyczyna jest nieznana. Dziedziczne guzy chromochłonne stanowią 25–30% i występują razem z określonymi chorobami wrodzonymi, np. mnogą gruczolakowatością wewnątrzwydzielniczą typu 2, zespołem Von Hippel-Lindau, nerwiakowłókniakowatością typu 1 (choroba Recklinghausena) i rodzinnymi przyzwojakami.
Guzowi chromochłonnemu często towarzyszy zwiększona produkcja katecholamin, co może nasilać objawy choroby (np. wysokie ciśnienie krwi). Katecholaminy to hormony stresu, które są wydzielane np. podczas aktywności fizycznej, ale także przy urazach i operacjach.
Objawy
Guz chromochłonny może objawiać się w różny sposób. Większość objawów i oznak wynika z bezpośredniego działania katecholamin. Typowe są ataki lub napady, które trwają od kilku sekund do kilku godzin. Ataki objawiają się jako ból głowy, pocenie się i kołatanie serca. Mogą one występować kilka razy dziennie lub tylko raz w miesiącu. Inne możliwe objawy to biegunka, drżenie, bladość, objawy lękowe, napady paniki, nudności i utrata masy ciała. Niektórzy pacjenci rumienią się również bez wyraźnej przyczyny.
70–90% pacjentów często doświadcza napadowych bólów głowy, które są odczuwane jako intensywne i uciskające. Około 70% chorych zgłasza kołatanie serca, 65–70% skarży się na częste pocenie się. Niemalże wszyscy pacjenci mają podwyższone ciśnienie tętnicze, które trudno jest obniżyć za pomocą leków. Około połowa chorych ma stale wysokie ciśnienie tętnicze, a u 40–50% wysokie ciśnienie tętnicze występuje napadowo.
Diagnostyka
Podejrzenie tej choroby wzbudzają zwykle typowe objawy. W wyjątkowych przypadkach wskazanie do badania stanowi obecność guzów chromochłonnych u członków rodziny. W wielu przypadkach diagnostykę rozpoczyna się z powodu wysokiego ciśnienia krwi, którego nie udaje się wyregulować za pomocą leków.
Podczas badania lekarz mierzy ciśnienie tętnicze i wykonuje EKG, aby ocenić akcję serca. Oznacza się poziom glukozy we krwi, ponieważ do 40% pacjentów z guzem chromochłonnym rozwija cukrzycę. Guz nadnercza może być uwidoczniony w badaniu USG.
Badanie ważne do celów postawienia rozpoznania stanowi pomiar poziomu katecholamin we krwi i moczu. Badaniu należy podać następujące grupy pacjentów:
- Pacjenci z objawami napadowymi, które nasuwają podejrzenie guza chromochłonnego.
- Pacjenci z niedawno rozpoznanym nadciśnieniem, które jest trudne do leczenia.
- Pacjenci z nietypowymi reakcjami ciśnienia tętniczego w znieczuleniu ogólnym podczas zabiegu operacyjnego.
- Pacjenci z dziedziczną predyspozycją do występowania guzów chromochłonnych.
- Pacjenci z przypadkowo wykrytymi guzami nadnerczy.
Jeśli lekarze znajdą objawy wskazujące na obecność guza chromochłonnego, osoby dotknięte chorobą są kierowane do specjalistycznej przychodni w celu przeprowadzenia dalszych badań. Bardziej szczegółowo bada się również krew i mocz. Dodatkowo wykonuje się tomografię komputerową jamy brzusznej (w niektórych przypadkach również rezonans magnetyczny) w celu wykrycia ewentualnego guza. W przypadku podejrzenia nowotworów złośliwych lub przerzutów można również przeprowadzić czynnościowe badanie obrazowe (pozytonowa tomografia emisyjna lub scyntygrafia).
Obecnie ważną rolę w ogólnej diagnostyce pełnią również badania genetyczne. Badania takie wykonuje się przede wszystkim u osób, które mają w rodzinie osoby z guzem chromochłonnym lub dziedziczną chorobę o zwiększonym ryzyku wystąpienia guza chromochłonnego, chorują na złośliwy guz chromochłonny, są młodsze niż 50 lat i mają kilka guzów.
Leczenie
Celem terapii jest usunięcie guza i leczenie ewentualnych powikłań. Właściwa premedykacja jest kluczowa dla zmniejszenia powikłań podczas operacji.
Główny cel leczenia wstępnego stanowi zapobieganie uwalnianiu katecholamin podczas operacji, co mogłoby prowadzić do poważnych problemów z sercem i ciśnieniem tętniczym. Leczenie farmakologiczne alfa-blokerami należy rozpocząć 7-14 dni przed zabiegiem. Dodatkowo na 3-4 dni przed operacją podaje się beta-blokery, aby obniżyć ciśnienie tętnicze. W pierwszym okresie po operacji pacjenci są monitorowani na oddziale intensywnej terapii. Dwa największe powikłania po operacji to niskie ciśnienie tętnicze oraz niski poziom cukru we krwi. Dostateczne spożycie płynów i dieta bogata w sól kuchenną mogą przeciwdziałać spadkowi ciśnienia tętniczego.
Operację wykonuje się zazwyczaj w szpitalu specjalizującym się w tego typu zabiegach. Preferowaną metodę operacji stanowi obecnie usunięcie zmian za pomocą chirurgii małoinwazyjnej (laparoskopii). Ponieważ u niektórych pacjentów choroba dotyczy obu nadnerczy, podejmuje się próbę zachowania jak największej ilości tkanki nadnerczy i usunięcia jedynie guza z jego bezpośrednim otoczeniem.
Nowotwory złośliwe są usuwane w miarę możliwości w całości. Inne możliwości leczenia to podawanie radionuklidów, chemioterapia lub tzw. inhibitory kinaz tyrozynowych.
Powikłania
Guz chromochłonny, jak już wspomniano, może wywoływać oporne na leczenie wysokie ciśnienie tętnicze. Inne i rzadsze powikłania to zawał serca, udar mózgu, obrzęk płuc oraz nieoczekiwane reakcje podczas znieczulenia i operacji (przełom katecholaminowy).
Rokowanie
Rozpoznanie guza chromochłonnego stawiane jest zwykle z opóźnieniem około 3 lat ze względu na niespecyficzne objawy. Długoterminowe rokowanie po usunięciu łagodnego guza chromochłonnego jest bardzo dobre. Zalecane są coroczne badania kontrolne przez co najmniej 10 lat po operacji. Nawroty są częstsze u pacjentów z przyzwojakami i komponentą dziedziczną.
Ok. 90% guzów chromochłonnych jest łagodnych, a ok. 10% złośliwych. Trudno jest określić, czy mamy do czynienia z chorobą nowotworową. Rozpoznanie raka stawiana jest tylko wtedy, gdy nowotwór rozprzestrzenił się na inne części ciała (przerzuty). W przypadku złośliwych guzów chromochłonnych przebieg choroby jest bardzo zróżnicowany. Przeżywalność 5-letnia dotyczy mniej niż połowy pacjentów, ale niektórzy żyją nawet do 17 lat.
Dodatkowe informacje
- Nadnercza
- Wysokie ciśnienie krwi
- Cukrzyca typu 2
- Guz chromochłonny – Informacje dla personelu medycznego
Autorzy
- Kalina van der Band, lekarz (recenzent)
- Martina Bujard, dziennikarka naukowa, Wiesbaden
Link lists
Authors
Previous authors
Updates
Gallery
Snomed
References
Based on professional document Guz chromochłonny. References are shown below.
- Lenders JWM, Eisenhofer G, Mannelli M and Pacak K. Phaeochromocytoma. Lancet 2005; 366: 665-75. PubMed
- Pacak K, Linehan WM, Eisenhofer G, Walther MM and Goldstein DS. Recent advances in genetics, diagnosis, localization, and treatment of pheochromocytoma. Ann Intern Med 2001; 134: 315-29. Annals of Internal Medicine
- Maher ER and Eng C. The pressure rises: update on the genetics of phaeochromocytoma. Hum Mol Genet 2002; 11: 2347-54. PubMed
- Fränkel F. Ein Fall von doppelseitigem, völlig latent verlaufenen Nebennierentumor und gleichzeitiger Nephritis mit Veränderungen am Circulationsapparat und Retinitis. „Arch Pathol Anat Physiol Klin Med”. 103, s. 244–63, 1886.
- Fränkel F. Classics in oncology. A case of bilateral completely latent adrenal tumor and concurrent nephritis with changes in the circulatory system and retinitis: Felix Fränkel, 1886. „CA: a cancer journal for clinicians”. 2 (34). s. 93–106. PMID: 6423225. PubMed
- Pick L. Das Ganglioma Embryonale Sympathicum (Sympathoma Embryonale), eine typische bösartige Geschwuestform des sympathischen Nervensystems. „Berl Klin Wochenschr.”. 49, s. 16–22, 1912.
- Lenders J, Duh Q, Eisenhofer G, et al. Pheochromocytoma and paraganglioma: an endocrine society clinical practice guideline. J Clin Endocrinol Metab 2014; 99: 1915-42. doi: 10.1210/jc.2014-1498 DOI
- Lo CY, Lam KY, Wat MS and Lam KS. Adrenal pheochromocytoma remains a frequently overlooked diagnosis. Am J Surg 2000; 179: 212-5. PubMed
- Khorram-Manesh A, Ahlman H, Nilsson O, Oden A and Jansson S. Mortality associated with pheochromocytoma in a large Swedish cohort. Eur J Surg Oncol 2004; 30: 556-9. PubMed
- McNeil AR, Blok BH, Koelmeyer TD, Burke MP and Hilton JM. Phaeochromocytomas discovered during coronial autopsies in Sydney, Melbourne and Auckland. Aust N Z J Med 2000; 30: 648-52. PubMed
- Mantero F, Terzolo M., Arnaldi G, Osella G, Masini AM, Ali A, et al. A survey on adrenal incidentaloma in Italy. J Clin Endocrinol Metab 2000;85: 637-44. PubMed
- Lechner B, Heinrich D, Nölting S, et al. Update endokrine Hypertonie. Zbl Arbeitsmed 2019; 69: 173-90. doi: 10.1007/s40664-019-0342-9 DOI
- Omura M, Saito J, Yamaguchi K, Kakuta Y and Nishikawa T. Prospective study on the prevalence of secondary hypertension among hypertensive patients visiting a general outpatient clinic in Japan. Hypertens Res 2004; 27: 193-202. PubMed
- Bravo EL and Tagle R. Pheochromocytoma: state-of-the-art and future prospects. Endocr Rev 2003; 24: 539-53. PubMed
- Neumann HP, Pawlu C, Peczkowska M et al. Distinct clinical features of paraganglioma syndromes associated with SDHB and SDHD gene mutations. JAMA 2004; 292: 943-51. PubMed
- Neumann HP, Bausch B, McWhinney SR et al. Germ-line mutations in nonsyndromic pheochromocytoma. N Engl J Med 2002; 346: 1459-66. New England Journal of Medicine
- Plouin P, Amar L, Dekker O, et al. European Society of Endocrinology Clinical Practice Guideline for long-term follow-up of patients operated on for a phaeochromocytoma or a paraganglioma.. Eur J Endocrinol 2016; 174: G1-G10. doi: 10.1530/EJE-16-0033 DOI
- Mannelli M, Ianni L, Cilotti A and Conti A. Pheochromocytoma in Italy: a multicentric retrospective study. Eur J Endocrinol 1999; 141: 619-24. PubMed
- Blake M. Pheochromocytoma. Medscape, updated Aug 10, 2018. Zugriff 10.06.2019. emedicine.medscape.com
- Batide-Alanore A, Chatellier G and Plouin PF. Diabetes as a marker of pheochromocytoma in hypertensive patients. J Hypertens 2003; 21: 1703-7. PubMed
- Peaston RT and Weinkove C. Measurement of catecholamines and their metabolites. Ann Clin Biochem 2004; 41: 17-38. PubMed
- Lenders WM, Pacak K, Walther MM, Linehan WM, Mannelli M, Friberg P, et al. Biochemical diagnosis of pheochromocytoma. JAMA 2002;287: 1427-34. Journal of the American Medical Association
- Lenders J, Eisenhofer G. Update on Modern Management of Pheochromocytoma and Paraganglioma. Endocrinol Metab 2017; 32: 152-161. doi: 10.3803/EnM.2017.32.2.152 DOI
- Bernini GP, Moretti A, Ferdeghini M et al. A new human chromogranin ‘A’ immunoradiometric assay for the diagnosis of neuroendocrine tumours. Br J Cancer 2001; 84: 636-42. PubMed
- Ilias I and Pacak K. Current approaches and recommended algorithm for the diagnostic localization of pheochromocytoma. J Clin Endocrinol Metab 2004; 89: 479-91. PubMed
- Maurea S, Klain M, Caraco C, Ziviello M, Salvatore M. Diagnostic accuracy of radionuclide imaging using 131I nor-cholesterol or meta-iodobenzylguanidine in patients with hypersecreting or non-secreting adrenal tumours. Nucl Med Commun 2002;23: 951-60. PubMed
- Bryant J, Farmer J, Kessler LJ, Townsend RR and Nathanson KL. Pheochromocytoma: the expanding genetic differential diagnosis. J Natl Cancer Inst 2003; 95: 1196-204. PubMed
- Baguet JP, Hammer L, Mazzuco TL et al. Circumstances of discovery of phaeochromocytoma: a retrospective study of 41 consecutive patients. Eur J Endocrinol 2004; 150: 681-6. PubMed
- Mansmann G, Lau J, Balk E, Rothberg M, Miyachi Y and Bornstein SR. The clinically inapparent adrenal mass: update in diagnosis and management. Endocr Rev 2004; 25: 309-40. PubMed
- Fassnacht M, Arlt W, Bancos I, et al. Management of adrenal incidentalomas: European Society of Endocrinology Clinical Practice Guideline in collaboration with the European Network for the Study of Adrenal Tumors. Eur J Endocrinol 2016; 175: G1-G34. doi: 10.1530/EJE-16-0467 DOI
- Naranjo J, Dodd S, Martin Y. Perioperative Management of Pheochromocytoma. J Cardiothorac Vasc Anesth 2017; 31: 1427-1439. doi: 10.1053/j.jvca.2017.02.023 DOI
- Janetschek G, Finkenstedt G, Gasser R et al. Laparoscopic surgery for pheochromocytoma: adrenalectomy, partial resection, excision of paragangliomas. J Urol 1998; 160: 330-4. PubMed
- Cheah WK, Clark OH, Horn JK, Siperstein AE and Duh QY. Laparoscopic adrenalectomy for pheochromocytoma. World J Surg 2002; 26: 1048-51. PubMed
- Yip L, Lee JE, Shapiro SE et al. Surgical management of hereditary pheochromocytoma. J Am Coll Surg 2004; 198: 525-34. PubMed
- Kinney MA, Warner ME, vanHeerden JA et al. Perianesthetic risks and outcomes of pheochromocytoma and paraganglioma resection. Anesth Analg 2000; 91: 1118-23. PubMed
- Tauzin-Fin P, Hilbert G, Krol-Houdek K, Gosse P and Maurette P. Mydriasis and acute pulmonary oedema complicating laparoscopic removal of phaechromocytoma. Anaesth Intensive Care 1999; 27: 646-9. PubMed
- Schurmeyer TH, Engeroff B, Dralle E and von zur Muhlen A. Cardiological effects of catecholamine-secreting tumors. Eur J Clin Invest 2005; 27: 189-95. PubMed
- Liao WB, Liu CF, Chiang CW, Kung CT and Lee CW. Cardiovascular manifestations of pheochromocytoma. Am J Emerg Med 2000; 18: 622-5. American Journal of Emergency Medicine
- Olson SW, Deal LE and Piesman M. Epinephrine-secreting pheochromocytoma presenting with cardiogenic shock and profound hypocalcemia. Ann Intern Med 2004; 140: 849-51. PubMed
- Brouwers FM, Lenders JW, Eisenhofer G and Pacak K. Pheochromocytoma as an endocrine emergency. Rev Endocr Metab Disord 2003; 4: 121-8. PubMed
- Niemann U, Hiller W and Behrend M. 25 years experience of the surgical treatment of phaeochromocytoma. Eur J Surg 2002; 168: 716-9. PubMed
- Amar L, Servais A, Gimenez-Roqueplo AP, Zinzindohoue F, Chatellier G and Plouin PF. Year of diagnosis, features at presentation, and risk of recurrence in patients with pheochromocytoma or secreting paraganglioma. J Clin Endocrinol Metab 2005; 90: 2110-6. PubMed
