Co to jest ostry zespół wieńcowy?
Ostry zespół wieńcowy jest stanem zagrażającym życiu, wywołanym przez nagłe zablokowanie jednej lub więcej tętnic wieńcowych. Charakterystycznym objawem jest silny ból lub ucisk w klatce piersiowej, który może promieniować do takich miejsc jak lewe ramię, żuchwa, bark, brzuch, czy inne obszary bliskie sercu. Warto zwrócić uwagę, że ból w klatce piersiowej nie zawsze musi występować, szczególnie u osób z cukrzycą, u osób starszych i kobiet. Pozostałe symptomy mogą obejmować duszność, nudności, nadmierne pocenie się, zawroty głowy oraz ogólne złe samopoczucie aż do nasilonego lęku z obawą przed śmiercią. Możliwe są również objawy początkowe takie jak znużenie, zaburzenia snu i zadyszka.
W ramach ostrego zespołu wieńcowego wyróżnia się różne obrazy kliniczne o zróżnicowanym nasileniu, których wspólnym objawem jest ostry ból w klatce piersiowej. Do tej grupy należą zawał serca ze zmianami w EKG (zawał mięśnia sercowego z uniesieniem odcinka ST, znany jako STEMI), bez takich zmian (zawał mięśnia sercowego bez uniesienia odcinka ST, NSTEMI) oraz niestabilna dławica piersiowa. Chociaż początkowe leczenie tych stanów jest podobne, ostateczne rozróżnienie między tymi formami jest często możliwe tylko w dalszym etapie diagnostyki. Dlatego też w medycynie ratunkowej wszystkie te stany są klasyfikowane pod wspólnym terminem „ostry zespół wieńcowy".
Przyczyny
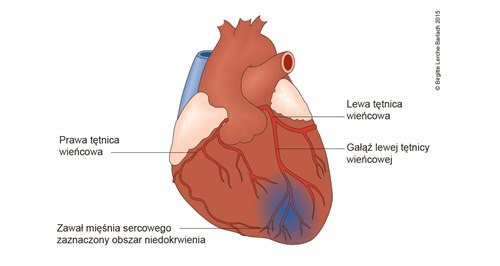
Ostry zespół wieńcowy jest stanem wywołanym przez zwężenie lub zablokowanie jednego z naczyń wieńcowych, które dostarczają krew bogatą w tlen do mięśnia sercowego. Częstą przyczyną tego zjawiska jest oderwanie złogów tłuszczowych z wewnętrznej ściany naczynia, co prowadzi do powstania zakrzepu krwi i zablokowania przepływu w naczyniu. W rezultacie, tkanki położone za miejscem zablokowanego naczynia są pozbawione dopływu tlenu, co prowadzi do ich uszkodzenia.
Różne postacie ostrego zespołu wieńcowego odzwierciedlają inny zakres ograniczenia przepływu krwi. W najłagodniejszej formie, niestabilnej dławicy piersiowej, występuje przede wszystkim dyskomfort w klatce piersiowej bez trwałego uszkodzenia mięśnia sercowego. Z kolei zawał mięśnia sercowego bez uniesienia odcinka ST charakteryzuje się zmianami w pomiarach laboratoryjnych, takich jak stężenie troponiny, które wskazują na uszkodzenie serca, ale bez wyraźnych zmian w EKG. W najcięższej postaci, zawału mięśnia sercowego z uniesieniem odcinka ST, obserwuje się zmiany w EKG świadczące o śmierci komórek mięśnia sercowego. Uszkodzona tkanka serca z czasem jest zastępowana przez tkankę bliznowatą, która nie posiada zdolności do skurczu. W rezultacie, funkcja serca jako pompy krwi w organizmie jest ograniczona. Dlatego tak ważne jest szybkie rozpoznanie i leczenie ostrego zespołu wieńcowego, aby minimalizować trwałe uszkodzenie serca i zachować jego funkcję jako "pompy".
Rozpoznanie
Ostry zespół wieńcowy jest traktowany jako tymczasowe rozpoznanie, które początkowo opiera się na przypuszczeniu wynikającym z obecności charakterystycznych objawów. Pacjenci z podejrzeniem ostrego zespołu wieńcowego są natychmiast kierowani do szpitala w celu dalszej diagnostyki i leczenia.
Podstawowe badania, które są kluczowe w nagłych przypadkach, to elektrokardiogram (EKG) oraz badania krwi, w tym między innymi stężenie troponiny sercowej. Wyniki tych badań są decydujące dla dalszego postępowania medycznego. Podwyższone stężenie troponiny jest istotnym wskaźnikiem zawału serca, co wymaga natychmiastowej reakcji medycznej. W zależności od zaawansowania choroby i ocenianego ryzyka, pacjent może zostać poddany dodatkowym badaniom, takim jak echokardiografia (badanie ultrasonograficzne serca) lub cewnikowania serca, które pomagają precyzyjnie ustalić rodzaj i zakres uszkodzenia mięśnia sercowego.
Na podstawie zebranych danych klinicznych możliwe jest ostateczne rozpoznanie, które może obejmować niestabilną dławicę piersiową, zawał mięśnia sercowego bez uniesienia odcinka ST lub zawał mięśnia sercowego z uniesieniem odcinka ST. W przypadkach, gdy objawy mogą sugerować inne przyczyny, rozważane są również alternatywne diagnozy, co pozwala na zastosowanie najbardziej odpowiedniego leczenia.
Leczenie
W przypadku ostrego zespołu wieńcowego, który jest stanem zagrażającym życiu, pacjenci są umieszczani na oddziałach intensywnej opieki medycznej lub oddziałach specjalizujących się w leczeniu bólu w klatce piersiowej. Monitorowanie stanu zdrowia jest kluczowe, a leczenie objawowe ma na celu łagodzenie bólu i innych dolegliwości. Stosuje się leki rozszerzające naczynia krwionośne, głównie nitroglicerynę, oraz silne środki przeciwbólowe, takie jak morfina. W celu dostarczenia dodatkowego tlenu, pacjentom często podaje się go przez wąsy tlenowe lub maskę tlenową.
Do ważnych elementów terapii należy zapobieganie tworzeniu się zakrzepów krwi. Stosuje się leki przeciwpłytkowe, takie jak kwas acetylosalicylowy (ASA), tikagrelor, prasugrel lub klopidogrel.
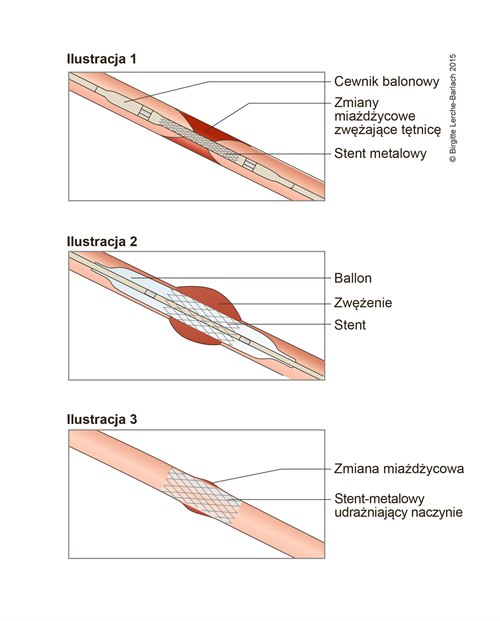
W sytuacji, gdy badania wskazują na poważne zwężenie tętnic wieńcowych, wykonuje się przezskórną interwencję wieńcową. Procedura ta polega na wprowadzeniu cienkiego cewnika do naczynia krwionośnego w pachwinie lub nadgarstku, a następnie do tętnic wieńcowych. Po podaniu środka kontrastowego i wykonaniu zdjęcia rentgenowskiego widoczne jest zwężenie, które następnie rozszerza się przez nadmuchanie balonu. W ten sposób przywraca się prawidłowy przepływ krwi do mięśnia sercowego, co może zapobiec jego dalszemu uszkodzeniu. W celu utrzymania drożności naczynia, często wszczepia się stent, czyli rurkę wykonaną z metalowej siateczki.
Po zabiegu pacjenci powinni kontynuować przyjmowanie leków przeciwpłytkowych przez 12 miesięcy, aby zapobiec zamknięciu stentu. ASA (kwas acetylosalicylowy) zazwyczaj przepisywany jest jako terapia długoterminowa. Zaleca się również przez co najmniej rok po epizodzie ostrego zespołu wieńcowego stosowanie beta-blokerów oraz statyn w celu kontrolowania stężenia cholesterolu. Taka kompleksowa opieka i monitorowanie stanu zdrowia są kluczowe dla zapewnienia najlepszego wyniku leczenia i prewencji powikłań.
Dalsze leczenie i rokowanie
Postacie ostrego zespołu wieńcowego, w tym zawał serca, stanowią jedną z najczęstszych przyczyn zgonów na świecie. Niejednokrotnie w ciągu pierwszych godzin od pojawienia się objawów dochodzi do zaburzeń rytmu serca, które mogą prowadzić do zatrzymania krążenia i śmierci. Zniszczenie tkanki mięśnia sercowego prowadzi do trwałego osłabienia jego funkcji, co może skutkować niewydolnością serca. Dlatego szybkie rozpoznanie i wczesne leczenie są kluczowe dla ograniczenia uszkodzeń serca i poprawy rokowania.
Dzięki postępowi w medycynie, w tym ulepszeniom w opiece nad pacjentami oraz dostępności nowoczesnych technik interwencyjnych i leków, obserwuje się spadek śmiertelności związanej z ostrym zespołem wieńcowym w ostatnich dziesięcioleciach. Po przebytym zawale serca lub operacji wszczepienia pomostów aortalno-wieńcowych (by-passów) zalecany jest program rehabilitacji kardiologicznej, który pomaga pacjentom w powrocie do zdrowia i zmniejsza ryzyko kolejnych incydentów sercowych.
W okresie kilku miesięcy po epizodzie ostrego zespołu wieńcowego, pacjenci nadal znajdują się w grupie zwiększonego ryzyka. Dlatego zarówno dalsze leczenie choroby wieńcowej jak i modyfikacje stylu życia są niezwykle ważne. Zmiany te obejmują rzucenie palenia, większą aktywność fizyczną, zdrowe odżywianie, redukcję masy ciała, oraz właściwe radzenie sobie ze stresem. Dodatkowo, zaleca się pacjentom coroczne szczepienie przeciwko grypie, co może zapobiegać potencjalnym powikłaniom związanymi z przechorowaniem infekcji u osób z osłabionym sercem.
Dodatkowe informacje
- Niestabilna dławica piersiowa
- Zawał serca
- Dławica piersiowa, leczenie
- Arytmia serca
- Choroba wieńcowa
- Choroba wieńcowa, badania dodatkowe
- Choroba wieńcowa, dieta i ruch
- Dlaczego warto rzucić palenie i jak to zrobić?
- Aktywność fizyczna przy zaburzeniach układu krążenia
- Nadwaga i redukcja masy ciała — jak odnieść sukces
- Ostry zespół wieńcowy — informacje dla lekarzy
Autorzy
- Martina Bujard, dziennikarka naukowa, Wiesbaden
- Dietrich August, lekarz, Fryburg Bryzgowijski
- Aleksandra Kucharska-Janik, lekarz rezydent, Oddział Okulistyczny, MSSW (edytor)
Link lists
Authors
Previous authors
Updates
Gallery
Snomed
References
Based on professional document Ostry zespół wieńcowy (OZW). References are shown below.
- Byrne RA, Rossello X, Coughlan JJ, et al. 2023 ESC Guidelines for the management of acute coronary syndromes. Eur Heart J. 2023 Oct 12;44(38):3720-3826. doi: 10.1093/eurheartj/ehad191. Erratum in: Eur Heart J. 2024 Apr 1;45(13):1145. doi: 10.1093/eurheartj/ehad870. PMID: 37622654. pubmed.ncbi.nlm.nih.gov
- Ibanez B, James S, Agewall S, et al. 2017 ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation. Eur Heart J. 2018; 39: 119-77. doi:10.1093/eurheartj/ehx393 DOI
- Collet J, Thiele H, Barbato E, et al. 2020 ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation. Eur Heart J. 2020; 00: 1-79. doi:10.1093/eurheartj/ehaa575 DOI
- Cayley WE. Diagnosing the cause of chest pain. Am Fam Physician. 2005; 72: 2012-21. www.aafp.org
- Ruigomez A, Rodriguez LA, Wallander MA, et al. Chest pain in general practice: incidence, comorbidity and mortality. Fam Pract. 2006; 23: 167-74. pubmed.ncbi.nlm.nih.gov
- McConaghy JR, Oza RS. Outpatient diagnosis of acute chest pain in adults. Am Fam Physician. 2013; 87: 177-82. pubmed.ncbi.nlm.nih.gov
- Bruno R, Donner-Banzhoff N, Söllner W, et al. The interdisciplinary management of acute chest pain. Dtsch Arztebl Int. 2015; 112: 768-80. doi:10.3238/arztebl.2015.0768 DOI
- Kohn MA, Kwan E, Gupta M, et al. Prevalence of acute myocardial infarction and other serious diagnoses in patients presenting to an urban emergency department with chest pain. J Emerg Med. 2005; 29: 383-90. doi: 10.1016/j.jemermed.2005.04.010 DOI
- Thygesen K, Alpert J, Jaffe A, et al. Fourth universal definition of myocardial infarction (2018). Eur Heart J. 2019; 40: 237-69. doi:10.1093/eurheartj/ehy462 DOI
- Zafari A. Myocardial Infarction. Medscape. Updated 2019 May 07. Zugriff 17.06.20. emedicine.medscape.com
- Falk E, Shah P, Fuster V. Coronary Plaque Disruption. Circulation. 1995; 92: 657-71. doi:10.1161/01.CIR.92.3.657 DOI
- Shibata T, Kawakami S, Noguchi T, et al. Prevalence, Clinical Features, and Prognosis of Acute Myocardial Infarction Due to Coronary Artery Embolism. Circulation. 2015; 132: 241-50. doi:10.1161/CIRCULATIONAHA.114.015134 DOI
- Ertan C, Özpelit M, Limon Ö, et al. Vasospastic myocardial infarction: An even rarer occurrence of a rare entity. World J Emerg Med. 2017; 8: 68-70. www.ncbi.nlm.nih.gov
- Feldman JA, Fish SS, Beshansky JR, et al. Acute cardiac ischemia in patients with cocaine-associated complaints: results of a multicenter trial. Ann Emerg Med. 2000; 36: 469-76. PubMed
- McSweeney JC, Cody M, Sullivan P, et al. Women's early warning symptoms of acute myocardial infarction. Circulation. 2003; 108: 2619-23. www.ncbi.nlm.nih.gov
- Khan N, Daskalopoulou S, Karp I, et al. Sex differences in prodromal symptoms in acute coronary syndrome in patients aged 55 years or younger. Heart. 2017; 103: 863-9. doi:10.1136/heartjnl-2016-309945 DOI
- Milner KA, Vaccarino V, Arnold AL, et al. Gender and age differences in chief complaints of acute myocardial infarction.. Am J Cardiol. 2004; 93: 606-8. www.sciencedirect.com
- Dezman Z, Mattu A, Body R, et al. Utility of the History and Physical Examination in the Detection of Acute Coronary Syndromes in Emergency Department Patients. West J Emerg Med. 2017; 18: 752-60. www.ncbi.nlm.nih.gov
- Roffi M, Carlo Patrono C, Collet J, et al. 2015 ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation. Eur Heart J. 2016; 37: 267-315. doi:10.1093/eurheartj/ehv320 DOI
- Zimetbaum PJ, Josephson ME. Use of the electrocardiogram in acute myocardial infarction. N Engl J Med. 2003; 348: 933-40. PubMed
- Mariathas M, Allan R, Ramamoorthy S, et al. True 99th centile of high sensitivity cardiac troponin for hospitalpatients: prospective, observational cohort study. BMJ. 2019; 364: l729. www.bmj.com
- Peacock F, Baumann B, Bruton D et al. Efficacy of High-Sensitivity Troponin T in Identifying Very-Low-Risk Patients With PossibleAcute Coronary Syndrome. JAMA Cardiol. 2018 Feb 1; 3(2): 104-11. www.ncbi.nlm.nih.gov
- Schüpke S, Neumann FJ, Menichelli M, et al for the ISAR-REACT 5 trial investigators. Ticagrelor or Prasugrel in patients with acute coronary syndromes. NEJM. 2019. www.ncbi.nlm.nih.gov
- Kontos M, Diercks D, Ho P, et al. Treatment and outcomes in patients with myocardial infarction treated with acute β-blocker therapy: results from the American College of Cardiology's NCDR(®). Am Heart J. 2011; 161: 864-70. doi:10.1016/j.ahj.2011.01.006 DOI
- Bangalore S, Makani H, Radford M, et al. Clinical Outcomes with beta-Blockers for Myocardial Infarction: A Meta-analysis of Randomized Trials. Am J Med. 2014 Oct; 127(10): 939-53. www.ncbi.nlm.nih.gov
- Schwarzt G, Olsson A, Ezekowitz M, et al. Effects of Atorvastatin on early recurrent ischemic events in acute coronary syndromes: the MIACL study. JAMA. 2001; 285: 1711-8. www.ncbi.nlm.nih.gov
- Zijlstra F, Hoorntje J, de Boer M, et al. Long-Term Benefit of Primary Angioplasty as Compared with Thrombolytic Therapy for Acute Myocardial Infarction. New Engl J Med. 1999; 341: 1413-9. doi:10.1056/NEJM199911043411901 DOI
- Keeley E, Boura J, Grines C. Primary angioplasty versus intravenous thrombolytic therapy for acute myocardial infarction: a quantitative review of 23 randomised trials. Lancet. 2003; 361: 13-20. doi:10.1016/S0140-6736(03)12113-7 DOI
- Armstrong PW, Gershlick AH, Goldstein P, et al. Fibrinolysis or primary PCI in ST-segment elevation myocardial infarction. N Engl J Med. 2013. doi:10.1056/NEJMoa1301092 DOI
- Cantor WJ, Fitchett D, Borgundvaag B, et al, for the TRANSFER-AMI Trial Investigators. Routine early angioplasty after fibrinolysis for acute myocardial infarction. N Eng J Med. 2009; 360: 2705-18. www.nejm.org
- Bavry A, Kumbhani D, Rassi A, et al. Benefit of early invasive therapy in acute coronary syndromes: a meta-analysis of contemporary randomized clinical trials. J Am Coll Cardiol. 2006; 48: 1319-25. doi:10.1016/j.jacc.2006.06.050 DOI
- O'Donoghue M, Boden W, Braunwald E, et al. Early invasive vs conservative treatment strategies in women and men with unstable angina and non-ST-segment elevation myocardial infarction: a meta-analysis. JAMA. 2008; 300: 71-80. doi:10.1001/jama.300.1.71 DOI
- Fox K, Clayton T, damman P, et al. Long-term outcome of a routine versus selective invasive strategy in patients with non-ST-segment elevation acute coronary syndrome a meta-analysis of individual patient data. J Am Coll Cardiol 2010; 55: 2435-45. doi:10.1016/j.jacc.2010.03.007 DOI
- Valgimigli M, Bueno H, Byrne R, et al. 2017 ESC focused update on dual antiplatelet therapy in coronary artery disease developed in collaboration with EACTS. Eur Heart J. 2018; 39: 213-54. doi:10.1093/eurheartj/ehx419 DOI
- Hindricks G, Potpara T, Dagres N, et al. 2020 ESC Guidelines for the diagnosis and management of atrial fibrillation developed in collaboration with the European Association for Cardio-Thoracic Surgery (EACTS). Eur Heart J. 2020; 00: 1-126. doi:10.1093/eurheartj/ehaa612 www.escardio.org
- Cannon CP, Blazing MA, Giugliani RP, et al. Ezetimibe added to statin therapy after acute coronary syndromes. N Engl J Med. 2015; 372: 2387. doi: 10.1056/NEJMoa1410489 DOI
- Banach M, Burchardt P, Chlebus K, et al. Wytyczne PTL/KLRwP/PTK/PTDL/PTD/PTNT diagnostyki i leczenia zaburzeń lipidowych w Polsce 2021. Lekarz Rodzinny (Supl) 6/2021 www.termedia.pl
- Räber L., Kelbæk H., Ostojic M. et al. Effect ofbiolimus-eluting stents with biodegradable polymer vs bare-metal stents on cardiovascular events among patients with acute myocardial infarction: the COMFORTABLE AMI randomized trial, JAMA 2012;308:777–787, PubMed
- Anderson L, Morrow D. Acute Myocardial Infarction. N Engl J Med. 2017; 376: 2053-64. doi:10.1056/NEJMra1606915 DOI
- Vaccarino V, Parsons L, Peterson ED, et al. Sex differences in mortality after acute myocardial infarction. Arch Intern Med. 2009; 169: 1767-74. www.ncbi.nlm.nih.gov
- Chung S, Gedeborg R, Nicholas O, et al. Acute myocardial infarction: a comparison of short-term survival in national outcome registries in Sweden and the UK. Lancet. 2014; 383: 1305-12. www.ncbi.nlm.nih.gov
- Schmidt M, Szepligeti S, Horváth-Puhó E, et al. Long-Term Survival Among Patients With Myocardial Infarction Before Age 50 Compared With the General Population. Circ Cardiovasc Qual Outcomes. 2016; 9: 523-31. doi:10.1161/CIRCOUTCOMES.115.002661 DOI
- Johansson S, Annika Rosengren A, Young K, et al. Mortality and morbidity trends after the first year in survivors of acute myocardial infarction: a systematic review. BMC Cardiovasc Disord. 2017; 17: 53. doi:10.1186/s12872-017-0482-9 DOI
