Streszczenie
- Definicja: Ostre/nagłe pogorszenie krążenia tętniczego w kończynie spowodowane zatorem lub miejscową zakrzepicą, z niedokrwiennym uszkodzeniem tkanek. Termin „ostre niedokrwienie kończyn” dotyczy stanu do 14 dni od wystąpienia objawów, głównie w obrębie kończyn dolnych (85%).
- Częstość występowania: Zapadalność 7–15/100 000 osób/rok, wzrastająca z wiekiem.
- Objawy: Nagły ból, zblednięcie i oziębienie kończyny, zaburzenia czucia i funkcji motorycznych.
- Badanie fizykalne: Blada i zimna kończyna z brakiem lub osłabieniem tętna obwodowego w porównaniu z drugą kończyną.
- Diagnostyka: USG dopplerowskie z oceną pod kątem zaburzenia sygnałów przepływu (żylnego i/lub tętniczego). Obrazowanie za pomocą cyfrowej angiografii subtrakcyjnej, angiografii RM lub angiografii TK. Jednoczesna diagnostyka przyczyny niedokrwienia.
- Leczenie: Hospitalizacja z natychmiastowym leczeniem, w tym przeciwbólowym i przeciwkrzepliwym. W przypadku niepełnego niedokrwienia — w pierwszej kolejności angiografia, a w przypadku pełnego niedokrwienia — natychmiastowa rewaskularyzacja w drodze chirurgii naczyniowej lub interwencyjnego leczenia wewnątrznaczyniowego.
Informacje ogólne
Definicja
- Ostre niedokrwienie kończyn (acute limb ischemia - ALI) odnosi się do nagłego pogorszenia krążenia tętniczego w kończynie występującego z różnych przyczyn.1
- W ciągu pierwszych 2 tygodni od wystąpienia objawów niedokrwienie kończyny uznaje się za ostre.2
Częstość występowania
- Zapadalność 7–15 na 100 000 osób rocznie
- Zapadalność wzrasta wraz z wiekiem.
- W 85% przypadków zajęta jest kończyna dolna, kończyna górna rzadko.
Etiologia i patogeneza
Etiologia
- Mechanizmy powstawania3
- zatory tętnicze (30–46%)
- miejscowa zakrzepica istniejącego wcześniej zwężenia (24–40%)
- zakrzepica przeszczepu naczyniowego lub stentu (10–20%)
- uraz (do 5%)
- zakrzepica tętniaka podkolanowego (do 5%)
- inne rzadkie przyczyny
- Możliwe źródła zatoru3
- skrzeplina pochodząca z serca (np. przy migotaniu przedsionków, zapaleniu wsierdzia)
- skrzeplina pochodząca z aorty (np. częściowo zakrzepowy tętniak)
- przeszczepy naczyniowe (np. okluzja wszytych pomostów)
- stan nadkrzepliwości (np. mutacja czynnika V, czerwienica prawdziwa)
- zator skrzyżowany (paradoksalny) - przechodzący z układu żylnego do tętniczego, u pacjentów z przeciekiem prawo-lewym serca4
- jatrogenne (np. interwencje wewnątrznaczyniowe)
- Ostre niedokrwienie kończyn górnych jest często związane z chorobami ogólnoustrojowymi, np. chorobą nowotworową lub kolagenozą.
Patogeneza
- Nagłe zmniejszenie perfuzji tętniczej kończyny.5
- Konsekwencją zaburzeń krążenia jest najpierw zaburzenie czynności komórek, a następnie śmierć komórkowa (nieodwracalne uszkodzenie tkanki).3
- tolerancja niedokrwienia w różnych typach tkanek
- tkanka nerwowa: 2–4 godziny
- mięśnie: 6–8 godzin
- skóra: 12 godzin
- tolerancja niedokrwienia w różnych typach tkanek
- Objawy i uszkodzenie tkanek zależą od zakresu zachowanej perfuzji.
- Wpływ na to mają dwa główne czynniki:
- lokalizacja i rodzaj okluzji tętnicy
- krążenie oboczne (np. w przewlekłej postępującej PAD)
- W przypadku niepełnego niedokrwienia możliwe jest zachowanie czucia i funkcji motorycznych.
- Wpływ na to mają dwa główne czynniki:
Czynniki predysponujące3
- Miażdżyca tętnic i choroba tętnic obwodowych (PAD)
- Naczyniowe czynniki ryzyka
- Sercowe czynniki ryzyka
- migotanie przedsionków
- wady zastawek serca, np. zwężenie zastawki aortalnej
- zawał mięśnia sercowego
- zapalenie wsierdzia
- Tętniak aorty, rozwarstwienie aorty
- Tętniak podkolanowy
- Zespół usidlenia tętnicy podkolanowej (popliteal entrapment syndrome)
- Rozwarstwienie tętnicy
- Przewlekła choroba nerek
- Trombofilia (np. mutacja genu czynnika V Leiden)
- Nadkrwistość (np. przy czerwienicy prawdziwej)
- Stany nadkrzepliwości.5
ICD-10
- I74 Zatorowość i zakrzepica tętnicza
- I74.2 Zator i zakrzep tętnic kończyn górnych
- I74.3 Zator i zakrzep tętnic kończyn dolnych
- I74.4 Zator i zakrzep tętnic kończyn, nieokreślony
- I74.8 Zator i zakrzep innych tętnic
- I74.9 Zator i zakrzep tętnicy, nieokreślonej
Diagnostyka
Kryteria diagnostyczne
- Diagnoza kliniczna oparta na „6 P”
- „pain” (ból)
- „paleness” (bladość)
- „pulselessness” (brak tętna)
- „paresthesia” (parestezja, utrata czułości)
- „paralysis” (paraliż, utrata funkcji motorycznych)
- „poikilothermia” (zaburzenia regulacji temperatury, oziębienie)3
- Klasyfikacja ostrego niedokrwienia kończyn według Rutherforda
- Diagnostyka stanu ostrego za pomocą badania fizykalnego i USG dopplerowskiego
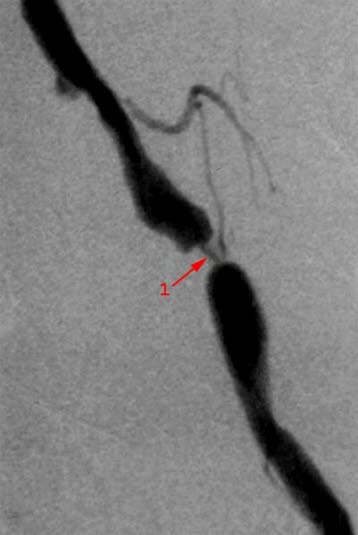
- Rozróżnienie między zatorem a zakrzepicą w istniejącej wcześniej PAD ma kluczowe znaczenie dla wyboru metody leczenia.
- Ocena kliniczna obejmuje także czas trwania objawów, a także ciężkości deficytu czuciowego
i ruchowego co pomaga odróżnić kończynę zagrożoną od już nieżywotnej.5- Ciężkie deficyty - kończyna może być nie do uratowania.
Diagnostyka różnicowa3
- Ostra niedrożność aortalno-biodrowa (zespół Leriche'a)
- obustronne objawy ostrego niedokrwienia kończyn
- Zespół ucisku nerwu
- Zespół ciasnoty przedziałów powięziowych
- Zakrzepica żył głębokich (ZŻG)
- Bolesny obrzęk siniczy
- Radikulopatia szyjna
- Radikulopatia lędźwiowa
- Wstrząs
- Rozwarstwienie aorty
Wywiad lekarski
Dolegliwości
- Czas trwania objawów3
- Typowe są (pod-) ostre dolegliwości zajętej kończyny.
- Występują zwykle w ciągu kilku minut do kilku godzin.
- Objawy podostre występują częściej w PAD z istniejącym krążeniem obocznym.
- Klasyczne objawy „6 P”3:
- „pain” (ból)
- „paleness” (bladość)
- „pulselessness” (brak tętna)
- „paresthesia” (parestezja, utrata czułości)
- „paralysis” (paraliż, utrata funkcji motorycznych)
- „poikilothermia” (zaburzenia regulacji temperatury, oziębienie)
- Nasilenie objawów od chromania przestankowego do bólu w spoczynku może być również wyrazem ostrego niedokrwienia kończyn.3
Potencjalne przyczyny
- Ocena ryzyka naczyniowego
- Wcześniejsze objawy choroby tętnic obwodowych (PAD)
- np. chromanie przestankowe zajętej kończyny
- Wcześniejsze schorzenia kardiologiczne
- arytmia serca (np. migotanie przedsionków)
- Wcześniejsze operacje (np. operacja wszczepienia bypassów) lub interwencje naczyniowe (np. cewnikowanie serca, TAVI - Transcatheter Aortic Valve Implantation, walwuloplastyka balonowa)
- Stosowanie leków o potencjale prozakrzepowym.
Badanie przedmiotowe
Badanie kończyny3
- Obustronna ocena kończyn
- Oglądanie i badanie palpacyjne skóry
- początkowo typowo odgraniczona bladość, marmurkowatość
- Następnie może wystąpić sinica i/lub zmiany martwicze.6
- ucieplenie: zazwyczaj zimna kończyna
- Pomiar tętna
- badanie palpacyjne tętnic
- kończyna górna: tętnica ramienna, tętnica promieniowa, tętnica łokciowa
- kończyna dolna: tętnica udowa, tętnica podkolanowa, tętnica piszczelowa tylna, tętnica grzbietowa stopy
- zazwyczaj jednostronny brak tętna na kończynach dystalnie od miejsca zatrzymania przepływu krwi
- Obustronny brak tętna w dystalnej części stopy wskazuje na PAD.
- badanie palpacyjne tętnic
- Deficyty neurologiczne
- zaburzenia czucia (dotyku, temperatury lub bólu)
- zaburzenia funkcji motorycznych (siły mięśniowej)
- konieczna wielokrotna ocena nasilenia zaburzeń
- Obrzęk kończyny występuje częściej w przypadku zespołu ciasnoty przedziałów powięziowych lub zakrzepicy żył głębokich (ZŻG)
Stan ogólny3
- Parametry życiowe (objawy wstrząsu)
- Osłuchiwanie serca (objawy wad serca, arytmii)
- Obecność blizn świadczących o przebytych operacjach (np. wszczepienia bypassów)
- Zaburzenia troficzne lub martwica jako objaw PAD
Badania uzupełniające w praktyce lekarza rodzinnego
- Brak dalszych badań w podejrzeniu ostrego niedokrwienia kończyny
Diagnostyka specjalistyczna
- USG dopplerowskie3
- badanie USG Doppler duplex z kolorowym obrazowaniem
- Utrata sygnału dopplerowskiego świadczącego o przepływie tętniczym wskazuje na niedokrwienie kończyny.
- Utrata sygnału dopplerowskiego świadczącego o przepływie żylnym wskazuje na nieodwracalne niedokrwienie kończyny.
- badanie USG Doppler duplex z kolorowym obrazowaniem
- Obrazowanie naczyniowe3
- zwłaszcza w przypadkach niepewności diagnostycznej (Rutherford I i IIa) oraz przed amputacją w celu zobrazowania procesów zachodzących w naczyniach
- stosowane zabiegi
- angiografia tomografii komputerowej (angio-TK)
- angiografia rezonansu magnetycznego (angio-RM)
- cyfrowa angiografia subtrakcyjna (digital subtraction angiography — DSA), z możliwością interwencji wewnątrznaczyniowej w razie potrzeby
- Diagnostyka laboratoryjna
- Echokardiografia może w niektórych przypadkach wskazać przyczynę zatoru.
Wskazania do hospitalizacji
- Hospitalizacja w trybie pilnym w przypadku podejrzenia choroby
- Ostre niedokrwienie kończyn jest stanem nagłym.
- Dąży się do opieki w ośrodkach chirurgii naczyniowej.
Leczenie
Cele leczenia
- Złagodzenie objawów
- Zapobieganie:
- nieodwracalnemu uszkodzeniu tkanek
- amputacji
- wstrząsowi i zgonowi
Ogólne informacje o leczeniu
- Jak najszybsze leczenie w placówce szpitalnej posiadającej wystarczające doświadczenie w rewaskularyzacji
- Stopień niedokrwienia determinuje postępowanie diagnostyczne i terapeutyczne.
- Patrz tabela Klasyfikacja ostrego niedokrwienia kończy wg Rutherforda
- w przypadku niepełnego niedokrwienia (I, IIa), w pierwszej kolejności nieinwazyjne badanie obrazowe3
- w razie potrzeby gotowość do interwencji zespołu interdyscyplinarnego
- w przypadku całkowitego niedokrwienia (IIb, III) natychmiastowe leczenie
- W stadium III, w zależności od uszkodzenia tkanki, często konieczna jest pierwotna amputacja.
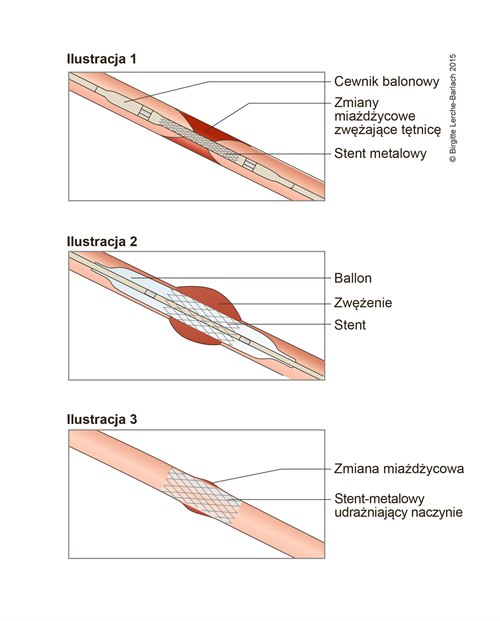
- Chirurgia naczyniowa lub procedury wewnątrznaczyniowe7-8
- zgodnie z metaanalizą Cochrane, brak przewagi jednej z wymienionych terapii7
- brak istotnej różnicy pomiędzy trombolizą wewnątrznaczyniową a zabiegiem chirurgicznym w zakresie zachowania kończyny dolnej lub śmiertelności po 30 dniach, 6 miesiącach lub 1 roku
- Wyniki są podobne (zachowanie kończyny dolnej w 80–90%), ale śmiertelność prawdopodobnie niższa w przypadku interwencji wewnątrznaczyniowej (6,5–16% a 8,5–42 %).
- indywidualna decyzja terapeutyczna w każdym przypadku niedokrwienia kończyny
- Możliwe do zastosowania są różne metody rewaskularyzacji: w tym przezskórne przezcewnikowe leczenie trombolityczne, przezskórna mechaniczna ekstrakcja lub aspiracja skrzepliny (z lub bez leczenia trombolitycznego), chirurgiczna trombektomia, pomostowanie i/lub naprawę tętnicy.5
- Według wytycznych ESVS tromboliza przezskórna może być rozważona jako opcja terapeutyczna u pacjentów w grupie IIb według klasyfikacji Rutheforda9. Według konsensusu TASC II metodę tę można rozważyć w grupach I i IIa według klasyfikacji Rutheforda.10
- Kluczowe znaczenie ma szybka dostępność wyposażenia i wiedza specjalistyczna w zakresie opcji leczenia.
- zgodnie z metaanalizą Cochrane, brak przewagi jednej z wymienionych terapii7
Postępowanie natychmiastowe3
- Opuszczenie kończyny
- Unikanie ucisku na jakikolwiek obszar zajętej kończyny
- Nawodnienie dożylne9
- Tlenoterapia9
- Wstrzymanie podawania pokarmów do czasu decyzji co do leczenia zabiegowego
- Analgezja i leki przeciwzakrzepowe: heparyna niefrakcjonowana powinna być podana niezwłocznie.10
Leczenie farmakologiczne
Analgezja
- Należy dążyć do wystarczająco silnej analgezji.
- Morfina podskórnie lub dożylnie
- np. 5–10 mg morfiny
- Nie należy stosować iniekcji domięśniowych (ryzyko powstania krwiaka).
Leczenie przeciwkrzepliwe3,11
- Heparyna niefrakcjonowana dożylnie
- początkowe podanie w bolusie (np. 5000 j.m. heparyny), a następnie w ciągłym wlewie dożylnym z dawkowaniem w zależności od APTT9
- Może zmniejszać progresję zakrzepu, prawdopodobnie działanie przeciwzapalne.
- Heparyna drobnocząsteczkowa podskórnie
- np. enoksaparyna w dawce 1 mg/kg dwa razy dziennie
Leczenie chirurgiczne
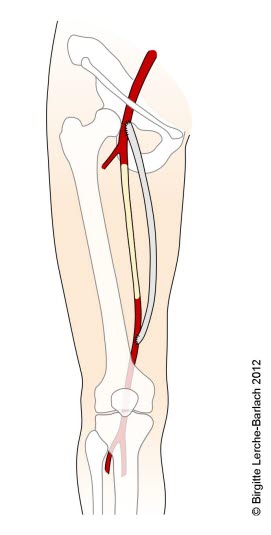
- Otwarty zabieg chirurgii naczyniowej
- Stosowane procedury chirurgiczne
- trombektomia z użyciem cewnika Fogarty'ego
- trombektomia typu „over the wire”
- tromboendarterektomia (TEA)
- zabiegi pomostowania
- Możliwe połączenie techniki klasycznej z techniką wewnątrznaczyniową (procedura hybrydowa)
Leczenie interwencyjne
- Cewnikowa trombektomia wewnątrznaczyniowa i/lub tromboliza
- Stosowane procedury wewnątrznaczyniowe8
- miejscowa tromboliza celowana i farmakomechaniczna
- aspiracja skrzepliny
- trombektomia mechaniczna
- angioplastyka balonowa i stentowa
Zapobieganie
- Profilaktyka wtórna11
- leczenie przeciwkrzepliwe według skali CHA2DS2Vasc przy migotaniu przedsionków
- kwas acetylosalicylowy (ASA) 75-100 mg dziennie w przypadku choroby wieńcowej lub PAD
- eliminacja czynników ryzyka chorób sercowo-naczyniowych
- w razie potrzeby dalsze leczenie w zależności od chorob współistniejących/przyczyny ostrego niedokrwienia
- U pacjentów z ostrym niedokrwieniem kończyny po przeprowadzonej rewaskularyzacji rozważyć DAPT (podwójne leczenie przeciwpłytkowe) lub skojarzone leczenie rywaroksabanem (2,5 mg dwa razy na dobę) i kwasem acetylosalicylowym (100 mg raz na dobę), jeżeli pacjent nie otrzymuje leczenia przeciwkrzepliwego z innych przyczyn5
Przebieg, powikłania i rokowanie
Przebieg
- Ostry początek choroby
- Uszkodzenie tkanek postępujące wraz z czasem trwania niedokrwienia
- Objawy zwykle zaczynają się od bólu i bladości, a następnie sinicy, zaburzeń czucia i porażenia mięśni.
Powikłania
- Wysoki wskaźnik powikłań, nawet po wczesnej rewaskularyzacji3
- Nieodwracalne uszkodzenie mięśni lub nerwów
- martwica i zgorzel
- Konieczność amputacji zajętej kończyny (5–30%)2-3
- Wysoki wskaźnik powikłań szpitalnych3
- Zespół reperfuzji (po udanej rewaskularyzacji)
- rabdomioliza i mioglobinuria
- kwasica metaboliczna
- ostra niewydolność nerek
- Zespół ciasnoty przedziałów powięziowych
- uszkodzenie tkanek spowodowane wzrostem ciśnienia w ograniczonych przedziałach mięśniowych
- Przyczyną może być obrzęk mięśni po reperfuzji.
Rokowanie
- Nagły stan naczyniowy z wysoką zachorowalnością i śmiertelnością3
- Rokowanie dotyczące całkowitego przeżycia2-3
- 30-dniowy wskaźnik śmiertelności i amputacji wynosi około 10–15%.
- Śmiertelność w 1. roku wynosi 15–20%.
- związek z chorobą podstawową
- W Europie Zachodniej wzrasta odsetek pacjentów leczonych za pomocą interwencji wewnątrznaczyniowych w ostrym niedokrwieniu kończyn.
- zmniejszenie liczby amputacji w szpitalach o 32% w latach 2005-2012
Informacje dla pacjentów
Informacje dla pacjentów w Deximed
Ilustracje
Źródła
Wytyczne
- 2020 Clinical Practice Guidelines on the Management of Acute Limb Ischaemia. European Society for Vascular Surgery (ESVS). Eur J Vasc Endovasc Surg 2020; 59: 173–218. ejves.com
-
Mazzolai L, Teixido-Tura G, Lanzi S, et al. Wytyczne ESC 2024 dotyczące postępowania w chorobach tętnic obwodowych i aorty. Opracowane przez Grupę Roboczą Europejskiego Towarzystwa Kardiologicznego (ESC,European Society of Cardiology) ds. postępowania w chorobach tętnic obwodowych i aorty. Zeszyty Edukacyjne – Kardiologia Polska 2024; 4-5: 121-277. ESC
Piśmiennictwo
- Aboyans V, Ricco JB, Bartelink MEL, et al (2018) 2017 ESC guidelines on the diagnosis and treatment of peripheral arterial diseases, in collaboration with the European Society for Vascular Surgery (ESVS): document covering atherosclerotic disease of extracranial carotid and vertebral, mesenteric, renal, upper and lower extremity arteries. Endorsed by: the European Stroke Organization (ESO) the task force for the diagnosis and treatment of peripheral arterial diseases of the European Society of Cardiology (ESC) and of the European Society for Vascular Surgery (ESVS). Eur Heart J 39:763–816. doi.org
- Creager MA, Kaufman JA, Conte MS. Clinical practice. Acute limb ischemia. N Engl J Med. 2012;366(23):2198-2206. doi:10.1056/NEJMcp1006054 DOI
- Olinic DM, Stanek A, Tătaru DA, Homorodean C, Olinic M. Acute Limb Ischemia: An Update on Diagnosis and Management. J Clin Med. 2019;8(8):1215. Published 2019 Aug 14. doi:10.3390/jcm8081215 doi.org
- AbuRahma AF, Downham L. The role of paradoxical arterial emboli of the extremities. Am J Surg 1996; 172: 214-7. PubMed
- Mazzolai L, Teixido-Tura G, Lanzi S, et al. Wytyczne ESC 2024 dotyczące postępowania w chorobach tętnic obwodowych i aorty. Opracowane przez Grupę Roboczą Europejskiego Towarzystwa Kardiologicznego (ESC,European Society of Cardiology) ds. postępowania w chorobach tętnic obwodowych i aorty. Zeszyty Edukacyjne – Kardiologia Polska 2024; 4-5: 121-277. ptkardio.pl
- Frołow M, Leśniak E, Bodzoń W. Ostre niedokrwienie kończyn dolnych. W: Interna Szczeklika – Mały podręcznik. Medycyna Praktyczna. (dostęp 28.02.2024) www.mp.pl
- Berridge DC, Kessel DO, Robertson I. Surgery versus thrombolysis for initial management of acute limb ischaemia. Cochrane Database of Systematic Reviews 2013; 6: CD002784. DOI: 10.1002/14651858.CD002784.pub2. The Cochrane Library
- Wang JC, Kim AH, Kashyap VS. Open surgical or endovascular revascularization for acute limb ischemia. J Vasc Surg. 2016;63(1):270-278. doi:10.1016/j.jvs.2015.09.055 doi.org
- Björck M, Earnshaw J.J, Acosta S, et al. Editor’s Choice – European Society for Vascular Surgery (ESVS) 2020 Clinical Practice Guidelines on the Management of Acute Limb Ischaemia. European Journal of Vascular and Endovascular Surgery 2020, 59, 173–218. (dostęp 29.02.2024) www.ejves.com
- Norgren L, Hiatt WR, Dormandy JA, et al. Inter-Society Consensus for the Management of Peripheral Arterial Disease (TASC II). Journal of Vascular Surgery 2007, ; 45,: S5–S67. Tłumaczenie polskie: Gutowski P, Grzela T, konsultacja: Jawień A. Konsensus dotyczący postępowania w chorobie tętnic obwodowych (TASC II). Acta Angiol 2007; 13, Supl. D (dostęp 29.02.2024) journals.viamedica.pl
- Alonso-Coello P, Bellmunt S, McGorrian C, et al. Antithrombotic therapy in peripheral artery disease: Antithrombotic Therapy and Prevention of Thrombosis, 9th ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines. Chest 2012; 141: e669S. pmid:22315275 PubMed
Autorzy
- Tomasz Tomasik (recenzent)
- Aleksandra Danieluk (recenzent)
- Sławomir Chlabicz (redaktor)
- Jonas Klaus (recenzent/redaktor)
