Zusammenfassung
- Definition:Durch Allergen ausgelöste Bindehautentzündung.
- Häufigkeit:Weltweit sind 6–30 % der Bevölkerung inkl. Kindern betroffen.
- Symptome:Bilateraler Juckreiz der Augen mit Rötung und vermehrter Tränensekretion.
- Befunde:Lidödeme, Chemosis und Hyperämie der Konjunktiven bds.
- Diagnostik:Klinische Diagnose durch Anamnese und klinische Untersuchung; ggf. Identifizierung des Allergens über Hauttest oder In-vitro-Diagnostik vor geplanter allergenspezifischer Immuntherapie (ASIT).
- Therapie:Allergenkarenz. Stufentherapie: Allgemeinmaßnahmen wie künstliche Tränenflüssigkeit zum Ausspülen der Allergene und kalte Kompressen. Medikamentöser Therapiebeginn mit Antihistaminika und/oder Mastzell-Stabilisatoren. Falls nicht ausreichend, Überweisung an Spezialist*in für Verschreibung topischer Glukokortikoide oder Einleitung ASIT.
Allgemeine Informationen
Definition
- Durch Allergen ausgelöste Bindehautentzündung
- Während akute Formen oft auch in Hausarztpraxis behandelt werden können, sollten chronische Formen wegen potenzieller Visusbedrohung opthalmologisch (mit)betreut werden.
- Hauptaugenmerk dieses Artikels liegt daher auf akuten Formen.
Klassifikation
- Es gibt zwei akute Formen:
- saisonale allergische Konjunktivitis
- geht oft mit allergischer Rhinitis einher (Heuschnupfen)
- perenniale allergische Konjunktivitis
- saisonale allergische Konjunktivitis
- Es gibt drei chronische Formen:
- Konjunktivitis vernalis (Frühjahrs-Konjunktivitis)
- atopische Keratokonjunktivitis
- Riesenpapillenkonjunktivitis
Häufigkeit
- Prävalenz akuter Formen1-2
- Global sind 6–30 % der Bevölkerung, inklusive Kinder, von der allergischen Konjunktivitis in unterschiedlicher Ausprägung betroffen.
- Regionale Verteilung akuter Formen
- in gemäßigten Klimazonen 90 % saisonale Form
- In tropischen Klimazonen ist die perenniale Form häufiger.
- Konjunktivitis vernalis
- am häufigsten bei Jungen in der 1. Lebensdekade
- in gemäßigten Klimazonen seltener und saisonal, in tropischen Klimazonen jedoch häufiger und oft ganzjährig
- Atopische Keratokonjunktivitis
- 25–40 % der Patient*innen mit atopischer Dermatitis sind betroffen.
- Riesenpapillenkonjunktivitis
- Kontaktlinsen-assoziiertes Auftreten
Ätiologie und Pathogenese
Ätiologie
- Es gibt zwei Hypothesen für die Zunahme von Allergien in der Bevölkerung:
- fehlende oder mangelhafte Stimulation des Immunsystems in der frühen Kindheit („Hygiene-Hypothese“)
- Einfluss anthropogener Schadstoffe, insbesondere feiner partikulärer Luftschadstoffe („Schadstoff-Hypothese“)
- Der Klimawandel begünstigt allergische Rhinokonjunktivitis durch verlängerte Pollenflugzeiten wegen längerer und heißerer Sommer.
- Siehe auch Artikel Erkrankungen als Folge des Klimawandels.
Pathogenese allgemein
- Die allergische Reaktion besteht immer aus einer Sensibilisierungs- und einer Entzündungsphase.
- Das Immunsystem identifiziert einen an sich harmlosen Umweltfaktor bei Kontakt als schädliche Substanz, entwickelt eine spezifische Reaktion und löst bei jedem weiteren Kontakt mit dem entsprechendem Umweltfaktor eine Entzündungskaskade aus.
- Siehe auch Artikel Allergie als systemische Erkrankung.
Pathogenese akute Formen
- Saisonale und perenniale allergische Konjunktivitis gehören zum Allergie-Typ 1 mit Freisetzung von Histamin nach IgE-vermittelter Mastzell-Degranulation.
- Saisonale allergische Konjunktivitis
- Typische Auslöser sind Gräser‑, Baum- und Getreidepollen sowie in der Natur vorkommende Schimmelsporen.
- häufig Kombination mit allergischer Rhinitis
- bei 1/3 der Patient*innen jedoch Nachweis von spezifischem IgE lediglich lokal in Tränenflüssigkeit und nicht systemisch3
- Perenniale allergische Konjunktivitis
- Typische Auslöser sind Hausstaubmilben, Tierschuppen, Insekten sowie häuslicher Schimmel.
- Bei andauernder Allergenbelastung entsteht eine chronische Entzündung durch ständige Mastzell-Degranulation, und eine verstärkte Rekrutierung von Eosinophilen ist möglich.4
Pathogenese chronischer Formen
- Chronische Formen können im Gegensatz zu akuten Formen Hornhautbeteiligung zeigen und sind somit potenziell visusbedrohend.
- Konjunktivitis vernalis (Frühjahrs-Konjunktivitis)5
- Pathogenese weiterhin unklar, vermutlich sowohl IgE-abhängige als auch IgE-unabhängige immunpathologische Veränderungen
- Beidseitige, rezidivierende Bindehautentzündung, die schubweise, bevorzugt im Frühjahr, auftritt.
- typisch: Riesenpapillen (> 1 mm) im Tarsusbereich, Knötchen im Bereich vom Limbus (Übergang Konjunktiva zu Sklera)
- Vor allem Kinder, insbesondere Jungen, sind betroffen.
- Atopische Konjunktivitis
- Assoziation mit atopischer Erkrankung, insbesondere atopischer Dermatitis
- Auftreten irgendwann im Krankheitsverlauf unabhängig vom Schweregrad der Hauterkrankung
- ausgeprägtes Ekzem der Augenlider, periorbital trockene Haut
- Blepharitis und Trichitis, meist mit fortschreitender Vaskularisation und Vernarbung der Hornhaut
- vermutlich Allergie-Typ 4 (Spätreaktion durch sensibilisierte T-Lymphozyten)
- Riesenpapillenkonjunktivitis
- Kontaktlinsen können durch die biochemische Zusammensetzung spezifische Immunantwort hervorrufen.
- dadurch Papillenbildung im Bereich der Konjunktiva, vor allem im oberen Tarsus
- bei weichen Kontaktlinsen etwas häufiger als bei harten Kontaktlinsen
- Kontaktlinsen können durch die biochemische Zusammensetzung spezifische Immunantwort hervorrufen.
Disponierende Faktoren
- Prädisponierende Faktoren für Allergien gemäß AWMF-Leitlinie zur Allergenprävention
- Personen mit genetischer Vorbelastung („Risikokinder“)
- Mindestens ein Elternteil oder Geschwisterkind leidet unter einer atopischen Erkrankung.
- Bei „Risikokindern“ erhöhtes Allergierisiko bei Katzenhaltung
- gilt nicht für Hunde im Haushalt
- Erhöhter BMI
- Schimmel und Feuchtigkeit in der Wohnung
- Exposition gegenüber Tabakrauch
- Luftschadstoffe, z. B. Autoabgase
- Kaiserschnitt
- Protektiv: Stillen in den ersten 4 Monaten
ICD-10
- H10.1 Akute allergische Konjunktivitis
- H10.4 Chronische Konjunktivitis
Diagnostik
Diagnostische Kriterien
Akute allergische Konjunktivitis
- Bilaterale Symptomatik (gerötete Augen mit vermehrter Tränensekretion) mit Juckreiz als Hauptbeschwerden6
- Typische Anamnese, oft bekannte Atopie in der Vorgeschichte der Patient*innen6
Differenzialdiagnosen
Anamnese
Akute Formen
- Immer beidseitige Beschwerden6
- Leitsymptom ist starker Juckreiz.
- Vermehrte Tränensekretion
- Gerötete und geschwollene Augen
- Gelegentlich Fremdkörpergefühl
- Häufig mit nasaler Symptomatik (allergische Rhinitis) verbunden
- Meist saisonbedingt
- Atopische Erkrankungen in der Vorgeschichte?
- Bisherige Therapie?
- Ansprechen auf topische Antihistaminika hinweisend für allergische Genese
- Tragen von Kontaktlinsen?
- Risikofaktor für Riesenpapillenkonjunktivitis
- Cave: Schmerzen untypisch, deuten auf korneale Beteiligung hin.
- Siehe Red Flags
Klinische Untersuchung
- Systematische Beurteilung von Gesicht, Lidern und Konjunktiven bei guter Beleuchtung
- Gesicht
- Atopische Stigmata, z. B. Hertoghe-Zeichen (Ausdünnung lateraler Augenbraue) oder periokuläre Hyperpigmentierung
- Lider
- Lidödeme typisch
- Lidekzem
- Differenzialdiagnosen seborrhoische Dermatitis und Psoriasis
- Blepharitis (Lidrandentzündung)
- Differenzialdiagnose Rosazea
- Konjunktiven
- Chemosis (Schwellung Bindehaut)
- Hyperämie
- Epiphora (vermehrter Tränenfluss)
- Cave: Purulente Sekretion spricht für eine bakterielle Infektion!6
- Immer auch Oberlid umklappen (z. B. mit Wattestäbchen) und tarsale Konjunktiven beurteilen.
- Cave: subtarsale Papillenbildung typisch für chronische Formen!
Ergänzende Untersuchungen in der Hausarztpraxis
- In der Regel nicht erforderlich; klinische Diagnose durch typische Anamnese und klinischen Befund
Diagnostik bei Spezialist*innen
- In schwereren Fällen Tests auf immunologische Sensibilisierung möglich, um Allergen zu identifizieren und ggf. allergenspezifische Immuntherapie einzuleiten.6
- Pricktest
- bei negativem Pricktest spezifisches IgE im Serum
- Cave: oft negative oder unklare Ergebnisse!
- IgE in Tränenfilm kann in einigen Fällen Klarheit bringen.
Indikationen zur Überweisung
- Bei folgenden Alarmsymptomen (Red Flags) Überweisung an eine augenärztliche Praxis:
- Photophobie
- zäher Ausfluss
- schwere Symptomatik
- einseitige Rötung
- langzeitige Anwendung von Topika
- Schmerzen
- beeinträchtigtes Sehvermögen
- Bei schwerer Symptomatik mit Bedarf von topischen Glukokortikoiden6
- sollten nur von Augenärzt*innen verschrieben werden
- Bei chronischen Formen
- Zur Einleitung einer allergenspezifischen Immuntherapie
- bei inadäquatem Ansprechen auf die medikamentöse Therapie6
Therapie
Therapieziele
- Akute Beschwerden lindern
- Langfristig Prävention betreiben
Allgemeines zur Therapie
- Stufenschema abhängig von Schweregrad der Symptomatik
- Allgemeinmaßnahmen (siehe Empfehlungen für Patient*innen) in allen Stadien empfohlen
- Zur Therapie der häufig begleitenden nasalen Symptome siehe Artikel Allergische Rhinitis.
Empfehlungen für Patient*innen
Allergenexposition reduzieren/eliminieren
- Große Sonnenbrillen tragen
- Augenreiben vermeiden6
- Bei Tierallergien jeden Kontakt mit entsprechender Tierart meiden
- An Tagen mit besonders hoher Pollenkonzentration ggf. drinnen bleiben
- Bettwäsche und Kleidung in der Pollensaison zum Trocknen nicht draußen aufhängen
- Bei starker Pollenbelastung nach Aktivitäten im Freien unmittelbar duschen
- Bei starker Pollenbelastung während der Autofahrten Fenster geschlossen halten
- Urlaubsgebiete mit geringer Pollenkonzentration wählen: Berge, Küste
- Bei Allergie gegen Hausstaubmilben regelmäßiges Staubwischen und Teppiche entfernen
- Zigarettenrauch vermeiden
Weitere Maßnahmen
- Kalte Kompressen für die Augen
- Kontaktlinsen in Phasen akuter Symptomatik vermeiden
- (Gekühlte) künstliche Tränenflüssigkeit zum Ausspülen der Allergene, möglichst häufig durchführen.
- Lösungen ohne Konservierungsstoffe oder Phosphat nutzen
Medikamentöse Therapie
Stufentherapie6
- Milde Symptomatik
- Allgemeinmaßnahmen (siehe Empfehlungen für Patient*innen) sind ausreichend.
- Mäßige Symptomatik
- Medikamente der Wahl sind topische Antihistaminika und/oder Mastzell-Stabilisatoren bzw. Präparate mit sowohl antihistaminerger und mastzellstabilisierender Wirkung (siehe Kombipräparate).
- ggf. kurzzeitiger Einsatz von oralen Antihistaminika
- sinnvoll bei simultaner allergischer Rhinitis
- Kombination mit künstlicher Tränenflüssigkeit empfohlen, da oft trockene Augen entstehen
- für antiinflammatorischen Effekt evtl. topische NSAR
- Schwere Symptomatik
- Überweisung an augenärztliche Praxis
- zusätzlich zu Antihistaminika und/oder Mastzell-Stabilisatoren kurzzeitiger Einsatz (1–2 Wochen) von topischen Glukokortikoiden
- Cave: Verschreibung topischer Glukokortikoide nur durch Augenärzt*in!
- bei inadäquatem Ansprechen auf Pharmakotherapie allergenspezifische Immuntherapie
Topische Antihistaminika
- Rascher Wirkeintritt mit Wirkdauer von 4–6 Stunden bei meist guter Verträglichkeit
- Beispiel: Levocabastin
- Anwendung Levocabastin 0,05 % Augentropfen
- ab Vollendung des 1. Lebensjahres
- 2 x täglich 1 Tropfen pro Auge
- bei Niereninsuffizienz Halbierung der Dosis
- Dosissteigerung bei stärkeren Beschwerden auf bis zu 4 x täglich 1 Tropfen pro Auge
Systemische Antihistaminika
- Präparate der 2. Generation empfohlen (hydrophil, daher keine Passage der Blut-Hirn-Schranke und im Gegensatz zur 1. Generation nicht sedierend)
- Cave: Können Tränenfluss reduzieren und zu trockenen Augen führen!6
- simultaner Einsatz von künstlicher Tränenflüssigkeit sinnvoll
- Beispiel: Loratadin
- Anwendung Loratadin 10 mg Filmtabletten
- ab 12 Jahren und > 30 kg Körpergewicht: 1 x tgl. 10 mg
- ab 2 Jahren und/oder < 30 kg Körpergewicht: 1 x tgl. 5 mg
Mastzell-Stabilisatoren
- Verhindern Degranulation der Mastzelle und damit Freisetzung der proinflammatorischen Mediatoren.
- Keine Akutwirkung, sondern für längerfristigen Gebrauch
- Beispiel: Lodoxamid
- Anwendung Lodoxamid 1 mg/ml Augentropfen
- ab dem 4. Lebensjahr
- 4 x tgl. 1 Tropfen in regelmäßigen Abständen in jedes Auge
- Abstand zu anderen Augentropfen von 5 min
Kombipräparate
- Sowohl antihistaminerge als auch mastzellstabilisierende Wirkung
- Vorteil: rasche Wirkung mit nachhaltigem Effekt
- Beispiel: Ketotifen
- Anwendung Ketotifen 0,25 mg/ml Augentropfen
- ab dem 3. Lebensjahr
- 2 x tgl. 1 Tropfen in jedes Auge
Topische Glukokortikoide
- Sollten nur von Augenärzt*innen in schweren Fällen verschrieben werden.6
- Gute Wirksamkeit, aber auch schwerwiegende Nebenwirkungen wie Erhöhung des intraokulären Drucks (cave: Glaukom!) und Ausbildung eines Kataraktes6
- Beispiel: Loteprednol Augentropfen6
- Anwendung Loteprednol 0,5 % Augentropfen
- nach Maßgabe der/des Augenärztin/Augenarztes
Beendigung der Therapie
- So lange die Allergenexposition besteht, sollte auch die medikamentöse Therapie erfolgen.
- Ausnahme: bei 48–72 Stunden Symptomfreiheit kann eine Dosisreduktion oder ein Auslassversuch erwogen werden.
- Sofern Allergenkarenz möglich ist (z. B. Urlaub an Küste, Ende der Pollensaison), kann die medikamentöse Therapie ebenfalls beendet bzw. pausiert werden.
Allergenspezifische Immuntherapie (ASIT; Hyposensibilisierung)
- Siehe auch Artikel Allergenspezifische Immuntherapie.
- Indikationen (sollen alle erfüllt sein)
- Nachweis Immunglobulin-E-vermittelter Sensibilisierung (vorzugsweise mit Hauttest und/oder In-vitro-Diagnostik) und eindeutiger Zusammenhang mit der klinischen Symptomatik (ggf. Provokationstestung)
- Verfügbarkeit von standardisierten bzw. qualitativ hochwertigen Allergenextrakten
- Wirksamkeitsnachweis der geplanten ASIT für die jeweilige Indikation und Altersgruppe
- Allergenkarenz nicht möglich oder nicht ausreichend
- Alter der Patient*innen ≥ 5 Jahre
- Durchführung
- subkutane oder sublinguale Immuntherapie mit Gabe von Allergenextrakten in aufsteigender Dosierung über einen längeren Zeitraum
- Subkutane Immuntherapie (SCIT)
- Wirksamkeit bei allergischer Rhinokonjunktivitis bei Pollenallergie im Erwachsenenalter durch zahlreiche Studien sehr gut und im Kindes- und Jugendalter durch wenige Studien belegt.
- Wirksamkeit bei Hausstaubmilbenallergie im Erwachsenenalter durch einige und im Kindesalter durch wenige kontrollierte Studien belegt.
- Sublinguale Immuntherapie (SLIT)
- SLIT zeigt im Hinblick auf anaphylaktische und andere schwere systemische Reaktionen ein besseres Sicherheitsprofil als SCIT.
- Wirksamkeit bei allergischer Rhinokonjunktivitis durch Gräser- und Baumpollen und bei Hausstaubmilbenallergie belegt.
Schwangere und stillende Frauen
- Topische Antihistaminika, Mastzell-Stabilisatoren und Glukokortikoide können wegen geringer systemischer Resorptionsmenge eingenommen werden.
- Loratadin kann auch als systemisches Antihistaminikum eingenommen werden.
- Ketotifen sollte (auch in topischer Form) nicht eingesetzt werden.
Prävention
- Siehe auch Artikel Allergieprävention.
- Rauchen während der Schwangerschaft vermeiden.
- Stillen scheint gegen Entwicklung von atopischen Krankheiten zu schützen, jedoch nur Kinder, bei denen erbliche Prädisposition vorliegt.
- Beikost sollte nach dem vollendeten 4. Lebensmonat eingeführt werden.
- Mütter von Kindern mit Allergieveranlagung sollten in ersten Monaten der Stillzeit starke Allergene wie Kuhmilch, Eier und Fisch nicht aus ihrer Ernährung entfernen.7
- Familien mit erhöhtem Allergierisiko sollten keine Katzen anschaffen.
- Innenraumklima, das Schimmelpilzwachstum begünstigt (hohe Luftfeuchtigkeit, mangelnde Ventilation) sollte vermieden werden.
- Empfehlung zur Gabe von Probiotika kann aufgrund der Studienlage nicht gegeben werden.
- Bei Kindern besteht direkter Zusammenhang zwischen Passivrauchen und späterer Entwicklung von allergischen Erkrankungen.
Verlauf, Komplikationen und Prognose
Verlauf
- Allergien können sich in jedem Alter entwickeln, in der Regel im Alter > 20 Jahre.
- Meist treten saisonale Exazerbationen auf.6
Komplikationen
- Mitbeteiligung der Kornea bei chronischen Verlaufsformen
- „Etagenwechsel“ zu Asthma bronchiale
- Beeinträchtigungen im Alltag und Erwerbsleben
Prognose
- Die Mehrzahl der Patient*innen spricht gut auf medikamentöse Therapie an.6
Verlaufskontrolle
- Bei Beschwerdepersistenz trotz medikamentöser Therapie (bei Antihistaminika nach 72 Stunden, bei Mastzell-Stabilisatoren nach 1 Woche) Wiedervorstellung zur Anpassung der Therapie
Patienteninformationen
Patienteninformationen in Deximed
Illustrationen
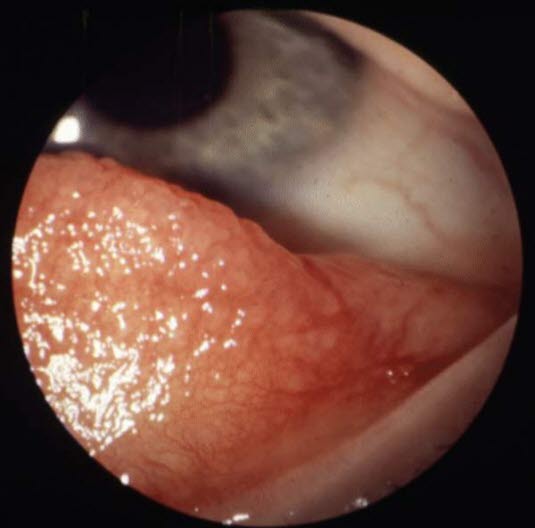
Vernale Konjunktivitis: Papillen auf der Innenseite des oberen Augenlids
Quellen
Literatur
- Granet D. Allergic rhinoconjunctivitis and differential diagnosis of the red eye. Allergy Asthma Proc 2008; 29: 565-74. PubMed
- Leonardi A, Castegnaro A, Valerio ALG, et al. Epidemiology of allergic conjunctivitis: clinical appearance and treatment patterns in a population-based study. Curr Opin Allergy Clin Immunol 2015; 15(5): 482-8. pubmed.ncbi.nlm.nih.gov
- Leonardi A. Allergy and allergic mediators in tears. Exp Eye Res 2013; 117: 106-17. pubmed.ncbi.nlm.nih.gov
- Ackerman S, Smith LM, Gomes PJ. Ocular itch associated with allergic conjunctivitis: latest evidence and clinical management. Ther Adv Chronic Dis 2016; 7(1): 52-67. pubmed.ncbi.nlm.nih.gov
- Pleyer U, Leonardi A. Keratoconjunctivitis vernalis. Der Ophthalmologe 2015; 112: 177-92. link.springer.com
- Sambursky R. Acute conjunctivitis. BestPractice BMJ. Last reviewed 29.09.2021. Letzter Zugriff 29.10.2021. bestpractice.bmj.com
- Brozek JL, Bousquet J, Baena-Cagnani CE et al. Allergic Rhinitis and its Impact on Asthma (ARIA) guidelines: 2010 revision. J Allergy Clin Immunol 2010; 126: 466-76. pmid:20816182 PubMed
Autor*innen
- Lino Witte, Dr. med., Arzt in Weiterbildung Allgemeinmedizin, Frankfurt a. M.