Zusammenfassung
- Definition:Chronische granulomatöse Erkrankung der Lederhaut des Auges.
- Häufigkeit:Seltene Erkrankung, tritt häufig im Rahmen von autoimmunen Systemerkrankungen auf.
- Symptome:Bohrende, stechende, tief sitzende Augenschmerzen, in vielen Fällen bilateral.
- Befunde:Empfindlicher Augapfel, livide Verfärbung der Sklera und Ödem.
- Diagnostik:Anamnese und ophthalmologische Untersuchung. Suche nach potentiell auslösender systemischer Grunderkrankung.
- Therapie:Stufenweise entzündungshemmende Therapie, abhängig von Form der Skleritis. Von systemischen NSAR bis zu intravenöser Kortison-Stoßtherapie.
Allgemeine Informationen
Definition
- Griechisch sklērós = spröde, hart
- Bei der Skleritis handelt es sich um eine chronische granulomatöse Erkrankung der Lederhaut des Auges, die gekennzeichnet ist durch Zerstörung von Kollagen, Zellinfiltration und Vaskulitis.1
- sehr häufig mit systemischen Autoimmunerkrankungen assoziiert
- oft destruierender Verlauf mit visusrelevanten Komplikationen
- Man unterscheidet zwischen einer Skleritis anterior (etwa 90 % der Fälle) und einer Skleritis posterior.
- weitere Unterteilung u. a. in nekrotisierende (10–15 %) und nicht-nekrotisierende Form
Häufigkeit
- Prävalenz
- Etwa 6 Betroffene pro 100.000 Personen
- Initial bei 25 % der Personen beidseitig, im Verlauf sind bei weiteren 50 % beide Augen betroffen.
- Prävalenz bei rheumatoider Arthritis
- 0,2–6,3 %
- Alter und Geschlecht1
- Frauen sind häufiger betroffen (Verhältnis etwa 1,6:1).
- Altersgipfel zwischen 4.–6. Lebensdekade
Klinische Anatomie
- Die Sklera ist eine weiße undurchsichtige derbe Gewebsschicht („Lederhaut“), die zusammen mit der Hornhaut die äußere Schutzhülle des Auges bildet.
- aus zellarmem Bindegewebe mit nur wenigen Gefäßen und Nerven
- ähnlicher Aufbau wie die Hornhaut, aber wegen des etwas höheren Wassergehaltes und der anderen Anordnung der Kollagenfibrillen undurchsichtig
- normalerweise etwa 1 mm dick, bei stark kurzsichtigen Augen allerdings wesentlich dünner
- Bildet am hinteren Pol des Auges eine siebförmige Platte, die Lamina cribrosa, durch die die Optikusfasern vom Augeninnern in die Orbita durchtreten.
- am Rande des Sehnervs Übergang in die Durahülle
- Zwischen Bindehaut und Sklera liegt eine Schicht lockeren Bindegewebes, die Episklera.
- Eine Episkleritis verläuft im Gegensatz zur Skleritis meist unproblematisch.
Ätiologie und Pathogenese
- Da die Skleritis sich in unterschiedlichen klinischen Ausprägungen präsentiert, sind auch Unterschiede in Ätiologie und Pathogenese anzunehmen.
- In vielen Fällen vermutlich autoimmune Dysregulation bei genetisch prädisponierten Patient*innen1
- starke Assoziation mit seropositiver rheumatoider Arthritis
- Chirurgisch-induzierte nekrotisierende Skleritis (SINS = Surgically Induced Necrotizing Skleritis)
- Insbesondere nach Kornea-Kataraktextraktionen kann im Bereich der Operationswunde eine chirurgisch induzierte nekrotisierende Skleritis (SINS) auftreten.
Prädisponierende Faktoren
- Autoimmunerkrankungen, u. a.:
- Granulomatöse Erkrankungen, u. a.:
- Infektionen
- insbesondere Varizella-Zoster-Virus
- Chirurgische Kataraktextraktion (SINS)
- Medikamentöse Nebenwirkung
- z. B. nach Bisphosphonaten2
ICD-10
- H15.0 Skleritis
Diagnostik
Diagnostische Kriterien
- Klinische Diagnose durch Anamnese und ophthalmologische Untersuchung
- Zur Abklärung der Ursache umfangreiche Suche nach möglicher Grunderkrankung,
Differenzialdiagnosen
- Episkleritis
- Konjunktivitis
- Iridozyklitis
- Infektiöse Skleritis
- Malignom
Anamnese
- Symptomatik
- bohrende, stechende, tief sitzende Augenschmerzen
- meist in den Abendstunden besonders ausgeprägt
- DD zu Episkleritis mit nur mildem Druckgefühl
- bohrende, stechende, tief sitzende Augenschmerzen
- Frage nach bereits bekannten rheumatologischen Systemerkrankungen, vorangegangenen Infektionen und Operationen
Klinische Untersuchung
- Beurteilung der Sklerafärbung bei natürlichem Tageslicht
- livide Verfärbung bei Skleritis
- eher „lachsfarbener“ Aspekt bei Episkleritis
- Gefäßinjektion
- umschriebene diffuse, tiefe Gefäßinjektion
- Skleraödem
- Empfindlichkeit
- empfindlicher Augapfel
- Schmerzen bei Berührung des Augenlids
Systemerkrankung
- Suche nach Anzeichen für Grunderkrankung mit besonderem Fokus auf Hautveränderungen (systemischer Lupus erythematodes, Vaskulitiden, CED), Gelenke (rheumatoide Arthritis) und respiratorische Symptome (Granulomatose mit Polyangiitis)
Ergänzende Untersuchungen in der Hausarztpraxis
Laboruntersuchungen
- Empfohlene Laboruntersuchungen gemäß nachfolgender Referenzen,
- Differenzialblutbild
- hypochrome Entzündungsanämie, evtl. leichte Thrombozytose und Leukozytose
- Leberenzyme: ASAT, ALAT, Gamma-GT
- Ausgangsbefund vor Therapiebeginn
- Kreatinin, Harnstoff
- Anstieg des Serumkreatinins bei Nierenbeteiligung einer Vaskulitis
- Elektrolyte
- Ausgangsbefund vor Therapiebeginn
- CRP, Blutsenkung
- Erhöhung im Sinne einer unspezifischen Entzündungsreaktion
- c-ANCA, p-ANCA, MPO
- Anstieg im Rahmen von Vaskulitiden (z. B. Granulomatose mit Polyangiitis)
- ANA, ENA, ds-DNA-AK
- Rheumafaktor, CCP-AK
- ACE, Lysozym, IL-2R
- Urinstatus
- Goodpasture-Syndrom, Nephritis
- Quantiferon-Test, TPHA, HSV-, VZV-Antikörper
- Ausschluss von assoziierten Infektionen (Tuberkulose, Syphilis, HSV, VZV)
- Differenzialblutbild
Diagnostik bei Spezialist*innen
- Bei V. a. infektiöse Genese und zur DD maligner Prozesse ggf. Sklera-Biopsie
- Bei anteriorer Skleritis optische Kohärenztomografie des vorderen Augenabschnitts zur Differenzierung zwischen Episkleritis und Skleritis
- Durch topisches Phenylephrin lässt sich durch die ausgelöste Gefäßkonstriktion der episkleralen Gefäße im Zweifelsfall die wichtige Unterscheidung zwischen episkleraler und skleraler Entzündung treffen.
- Zur Diagnostik der posterioren Skleritis B-Scan-Ultraschalluntersuchung
- Empfohlene Untersuchungen zur Suche nach Grunderkrankung gemäß nachfolgender Referenzen,
- Röntgen-Thorax
- Hinweise auf Tuberkulose oder Granulomatose mit Polyangiitis
- Ggf. CT oder MRT Schädel inkl. Nasennebenhöhlen
- Verschattung der Nasennebenhöhlen, Infiltrationen, Rundherde bei Granulomatose mit Polyangiitis
- Konsiliarische Mitbeurteilung durch rheumatologische, dermatologische, HNO und neurologische Kolleg*innen
Indikationen zur Überweisung
- Überweisung an augenärztliche Praxis bei Verdacht auf die Diagnose
Therapie
Therapieziele
- In der Akutphase Schmerzen und Entzündung lindern.
- Langfristig symptomfreier Verlauf
- Systemische und okuläre Komplikationen verhindern.
- Ggf. gezielte Behandlung der Grunderkrankung
Allgemeines zur Therapie
- Die Behandlung sollte von Spezialist*innen durchgeführt werden.
- Abhängig von Form der Skleritis stufenweise entzündungshemmende Therapie
Medikamentöse Therapie
- Therapieempfehlungen gemäß der nachfolgenden Referenzen,
Noduläre und diffuse anteriore Skleritis
- Zunächst Einsatz von systemischen NSAR
- Topische Kortikosteroide können zusätzlich adjuvant verwendet werden.
- Bei fehlendem Ansprechen (ca. 26 % der Patient*innen) auf eine solche Therapie bzw. als sofortige Therapie bei schwerer Entzündung mit starken Schmerzen sollte nach Ausschluss einer infektiösen Ursache eine systemische Steroidtherapie begonnen werden (initial mit Methylprednisolon 1–1,5 mg/kg Körpergewicht).
Nekrotisierende Skleritis
- Bereits initial aggressivere, systemische immunsuppressive Therapie
- intravenöse, hochdosierte Steroidstoßtherapie (Methylprednisolon 20–30 mg/kg Körpergewicht) oder aber auch rasch wirksame immunmodulatorische Medikamente, wie Cyclophosphamid oder Biologika
Operative Therapie
- In ausgewählten Fällen ist bei einer ausgedehnten Skleraeinschmelzung eine tektonische (deckende) Operation angezeigt, um eine Bulbusperforation und Enukleation abzuwenden.
- Cave: Jeder ophthalmologische Eingriff kann Auslöser für Skleranekrose sein!
- Sollte eine Operation dennoch notwendig sein, wird präoperativ eine hochdosierte Kortikosteroidgabe empfohlen.
Verlauf, Komplikationen und Prognose
Verlauf
- Individuell sehr unterschiedlicher Verlauf
- Kann plötzlich oder schleichend auftreten.
- Kann als einzelne Episode oder als rezidivierende Erkrankung auftreten.
- Bei etwa 70 % der Patient*innen kommt es zu Rezidiven, meist innerhalb eines Zeitraums von 3–6 Jahren.
Komplikationen
- Uveitis anterior
- Periphere ulzerative Keratitis mit Visusverlust
- Iridozyklitis
- Schlechtes Zeichen, spricht meist schlecht auf die Behandlung an.
- häufig erheblicher Sehverlust aufgrund eines Makulaödems
- Glaukom
- Katarakt
- Sklerale oder korneale Perforation
- Exsudative Netzhautablösung
Prognose
- Bei idiopathischer Skleritis meist milder, kurzer Verlauf1
- Bei autoimmuner Grunderkrankung und beidseitiger Manifestation in der Regel schlechtere Prognose
- Schlechteste Prognose bei nekrotisierender Form, die gehäuft bei Granulomatose mit Polyangiitis auftritt.1
- 30 % der Patient*innen mit nekrotisierender Skleritis versterben innerhalb von 5 Jahren bei unzureichender immunsuppressiver Therapie.
- Beteiligung anderer Organsysteme (Herz-Gefäß-System, Respirationstrakt, Niere) und die damit verbundenen Komplikationen (z. B. Myokardinfarkte, Pleuritis, Nephritis, Schlaganfälle) sind ursächlich für die hohe Mortalität.
- 30 % der Patient*innen mit nekrotisierender Skleritis versterben innerhalb von 5 Jahren bei unzureichender immunsuppressiver Therapie.
Patienteninformationen
Patienteninformationen in Deximed
Illustrationen
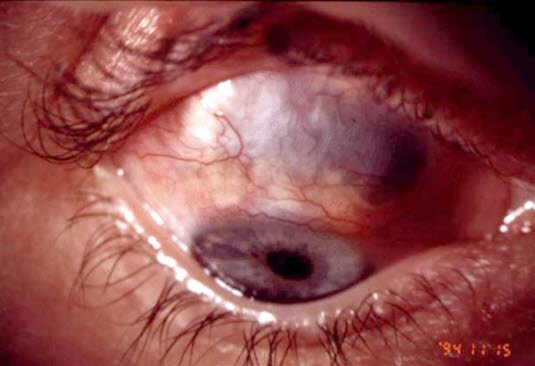
Skleritis
Quellen
Literatur
- Roque MR. Scleritis. Medscape, last updated Aug 29, 2019. emedicine.medscape.com
- Etminan M, Forooghian F, Maberley D. Inflammatory ocular adverse events with the use of oral bisphosphonates: a retrospective cohort study. CMAJ. 2012 May 15;184(8):E431-4. www.ncbi.nlm.nih.gov
Autor*innen
- Lino Witte, Dr. med., Arzt in Weiterbildung Allgemeinmedizin, Frankfurt a. M.