Zusammenfassung
- Definition:Schmerzen unterhalb des Rippenbogens und oberhalb der Gesäßfalte, die länger als 12 Wochen anhalten.
- Häufigkeit:Zunahme mit Lebensalter. 11 % der Personen < 30 Jahre geben chronische Kreuzschmerzen im letzten Jahr an, bei den Personen > 65 Jahre sind es 30 %.
- Symptome:Schmerzen. Alarmsymptome (Red Flags) können Hinweis auf spezifische Rückenschmerzen sein.
- Befunde:Schmerzbedingte Bewegungseinschränkung und Fehlhaltung, häufig lokaler Muskelhartspann.
- Diagnostik:Sofern keine Red Flags vorliegen und eine Basisabklärung durchgeführt wurde, sind ergänzende Untersuchungen in der Regel nicht erforderlich. Erfassung von psychosozialen und arbeitsplatzbedingten Begleitumständen (Yellow Flags) sehr wichtig.
- Therapie:Multimodale (Schmerz-)Therapie anstreben, um Erwerbsfähigkeit und alltägliche Aktivitäten zu erhalten. Psychosoziale Faktoren, die zu einer Chronifizierung beitragen können, sind unbedingt zu berücksichtigen.
Allgemeine Informationen
Definition
- Kreuzschmerzen sind definiert als Schmerzen unterhalb des Rippenbogens und oberhalb der Gesäßfalte, mit oder ohne Ausstrahlung.
- Unter chronischen Kreuzschmerzen werden Schmerzepisoden, die länger als 12 Wochen anhalten, zusammengefasst.
- < 6 Wochen: akute Rückenschmerzen
- 6–12 Wochen: subakut
Klassifikation nach Ursache
- Extravertebrale Kreuzschmerzen (ca. 2 %), Schmerzen im Lendenwirbelbereich durch andere Organe
- Nichtspezifische Kreuzschmerzen (80–90 %)
- keine eindeutigen Hinweise auf eine spezifische zu behandelnde
Ursache erkennbar - Umfasst auch funktionelle Diagnosen, z. B. Blockierung des Iliosakralgelenkes.
- Degenerative Veränderungen, wie sie regelhaft auftreten, werden im Regelfall ebenfalls als nichtspezifisch betrachtet.
- keine eindeutigen Hinweise auf eine spezifische zu behandelnde
- Spezifische Kreuzschmerzen (10–20 %)
- somatische Ursache mit spezifischen Behandlungsoptionen, z. B. Bandscheibenvorfall, Spinalkanalstenose, entzündliche Kreuzschmerzen, Fraktur, Infektion, Tumor, Spondylolisthesis u. a.
Häufigkeit
- Kreuzschmerzen gehören zu den häufigsten Beschwerden in der Bevölkerung.
- Alter und Geschlecht
- Die Häufigkeit steigt mit zunehmendem Lebensalter.
- 11 % der Personen < 30 Jahre geben chronische Kreuzschmerzen im letzten Jahr an, bei den Personen > 65 Jahre sind es 30 %.
- In allen Altersgruppen sind Frauen häufiger betroffen als Männer.
- Die Häufigkeit steigt mit zunehmendem Lebensalter.
- Sozioökonomische Faktoren
- In allen Altersgruppen geben Personen mit niedrigem Sozialstatus (gemessen an Bildung, beruflicher Stellung und Einkommen) häufiger Kreuzschmerzen an als Personen mit mittlerem oder hohem Sozialstatus.
- Neben Atemwegs- und psychischen Erkrankungen führt Kreuzschmerz seit Jahren die Statistiken der Anlässe für Arbeitsunfähigkeit an.
Ätiologie und Pathogenese
- Siehe auch Klassifikation nach Ursache.
- Nur bei ca. 10–20 % lassen sich die Schmerzen auf spezifische Ursachen zurückführen.
- häufig funktionelle Beschwerden, z. B. durch Blockierungen, insuffizient stützende Rumpfmuskulatur oder muskuläre Dysbalancen
- Chronische Schmerzen im unteren Rücken, die zur Arbeitsunfähigkeit führen, entstehen häufig im Zusammenspiel mehrerer Faktoren: physische, psychische, soziale und arbeitsbedingte Faktoren.
Disponierende Faktoren
- Vielzahl an Risikofaktoren für Chronifizierung von akuten Rückenschmerzen, hier eine Auswahl:1
- psychosozial (Yellow Flags)
- Depressivität, Distress
- passives Schmerzverhalten: z. B. ausgeprägtes Schon- und Angst-Vermeidungsverhalten
- Rentenwunsch
- arbeitsplatzbezogen (Blue/Black Flags)
- berufliche Unzufriedenheit
- körperliche Schwerarbeit
- Vibrationsexposition
- Mobbing
- iatrogen
- lange Krankschreibung
- übertriebener Einsatz diagnostischer Maßnahmen
- sonstige
- Rauchen
- Übergewicht
- geringe körperliche Kondition
- Alkohol
- psychosozial (Yellow Flags)
- Chronische Rückenschmerzen sind nicht selten mit chronischen Kopfschmerzen, gastrointestinalen Beschwerden, Angst und Depression, Alkoholproblemen, Scheidung oder Beziehungsproblemen verbunden.
ICPC-2
- L03 Untere Rückensymptomatik/-beschwerden
- L84 Rückensyndrom ohne Schmerzausstrahlung
ICD-10
- M54.5 Kreuzschmerz
Diagnostik
Allgemeines zur Diagnostik
- Klinische Diagnose ausgehend von der Anamnese und den klinischen Befunden
- Die klinische Untersuchung in der Hausarztpraxis zielt darauf ab, spezifische von nichtspezifischen Kreuzschmerzen zu unterscheiden und die Fälle zu ermitteln, die eine sofortige orthopädische oder chirurgische Beurteilung erfordern, sowie die Fälle zu entdecken, die auf einer schweren Grunderkrankung (z. B. Malignität), auf Infektionen, Bauchaortenaneurysma oder einem Cauda-equina-Syndrom beruhen (Red Flags).
- Red Flags dienen als Warnsignale für eine spezifische Ursache und sollten dringlich abgeklärt werden.1-2
- Frakturverdacht
- Trauma, entweder schwer oder auch Bagatelltrauma
- systemische Steroidtherapie
- Verdacht auf Tumor/Metastase
- positive Karzinom-Anamnese
- höheres Alter
- Nachtschweiß, Gewichtsabnahme
- starker nächtlicher Schmerz
- Verdacht auf Infektion
- Fieber
- nächtliche Schmerzen
- Auslandsaufenthalt
- Immunsuppression
- konsumierende Grunderkrankung
- i. v. Drogenabusus
- Verdacht auf Konus-Kauda-Syndrom
- höhergradige Lähmungen
- Blasen-Mastdarmstörungen
- perianale Gefühlsstörungen, Reithosenanästhesie
- komplette Lähmungen (Nerventod)
- Frakturverdacht
- Finden sich bei Patient*innen mit Kreuzschmerzen durch Anamnese und körperliche Untersuchung beim Erstkontakt keine Hinweise auf gefährliche Verläufe oder andere ernstzunehmende Pathologie, sollen vorerst keine weiteren diagnostischen Maßnahmen durchgeführt werden.
- Psychosoziale und arbeitsplatzbezogene Risikofaktoren sollen von Beginn der Kreuzschmerzen an und im Behandlungsverlauf berücksichtigt werden.
- Zum Aufbau oder Erhalt einer günstigen Ärzt*in-Patient*in-Beziehung empfehlen die Autor*innen der Leitlinie das direkte Ansprechen eines Chronifizierungsrisikos.
- Überprüfung der Indikation zur Reha
Differenzialdiagnosen
- Siehe auch den Symptomartikel Rückenschmerzen.
Spezifische Ursachen für Schmerzen im unteren Rücken
- Radikuläre Symptomatik durch lumbalen Bandscheibenvorfall
- Radikuläre Symptomatik durch Spinalkanalstenose (insbes. bei älteren Patient*innen), Leitsymptom Claudicatio spinalis
- Vertebrale Kompressionsfraktur/Sinterungsfraktur
- als Folge von Osteoporose oder Metastasen
- Höhergradige Spondylolisthesis
- Piriformis-Syndrom: verursacht ischiasähnliche Symptome (L5/S1)
- Schwere Grunderkrankung (selten)
- Knochenmetastasen
- Tumorerkrankungen der Wirbelsäule
- multiples Myelom
- Spondylodiszitis
- Bauchaortenaneurysma
- intraspinale Tumoren
Anamnese
- Erfassen von Red Flags
- Insbesondere die psychosozialen und arbeitsplatzbezogenen Risikofaktoren sollen von Beginn der Kreuzschmerzen an und im Behandlungsverlauf berücksichtigt werden.
- Dauer der Beschwerden (akut/subakut/chronisch)
- Ausstrahlung
- radikulär (dermatombezogen bei Affektion von Spinalnerv)
- pseudoradikulär (z. B. nur gluteal oder bis in proximalen Oberschenkel bei Blockierung vom Sakroiliakalgelenk)
- Vorerkrankungen/Voroperationen der Wirbelsäule
- Subjektive Krankheitstheorie
- Begleitsymptome aktiv erfragen.
- bei chronischen Rückenschmerzen häufig
- z. B. Kopfschmerzen, Alkoholabusus, gastrointestinale Beschwerden
- Bereits durchgeführte Therapiemaßnahmen
Klinische Untersuchung
- Liegen anamnestisch keine Red Flags vor und schildern die Personen Beschwerden im Rücken ohne aktuelle oder zurückliegende Hinweise auf eine Nervenkompression (Begleitsymptomatik wie z. B. Ausstrahlung der Schmerzen ins Bein), genügt eine Basisdiagnostik.
Basisuntersuchungen
- Inspektion
- Allgemeinzustand, körperliche Beeinträchtigung, Haltung, Beckenstand, Deformitäten, Verletzungszeichen, Haut
- Palpation der lokalen Muskulatur und der begleitend betroffenen Muskulatur auf Schmerzhaftigkeit und Verspannung
- Lokaler Druck- oder Klopfschmerz des Processus spinosus
- V. a. Fraktur
- Orientierende Beweglichkeitsprüfung: Ante-, Retro-, Lateralflexion der LWS
- Die diagnostische Aussagefähigkeit ist begrenzt, hilft aber beim Monitoring des Krankheitsverlaufes.
- Lasègue-Zeichen, evtl. ergänzend Bragard-Test
- Radikulopathie oder Nervendehnung
- Untersuchung des sakroiliakalen Gelenks (SIG)
- lokale Schmerzpalpation
- Schmerzprovokation durch Kompression des Gelenkes
- Beispielhafte Untersuchungsdurchführung: Patient*in in Rückenlage. Untersucher*in mit gekreuzten Armen, Hände auf rechter und linker Spina iliaca anterior superior von Patient*in. Druck der Hände nach lateral führt zu Kompression des SIG.
- alternativ Patrick-Faber-Test
Spezielle Untersuchungstechniken
- Lasègue-Test3
- Durchführung: Untersuchung in Rückenlage. Den Fuß mit gestrecktem Knie langsam bis ca. 60 Grad anheben, oder bis die Bewegung aus Schmerzgründen nicht weitergeführt werden kann.
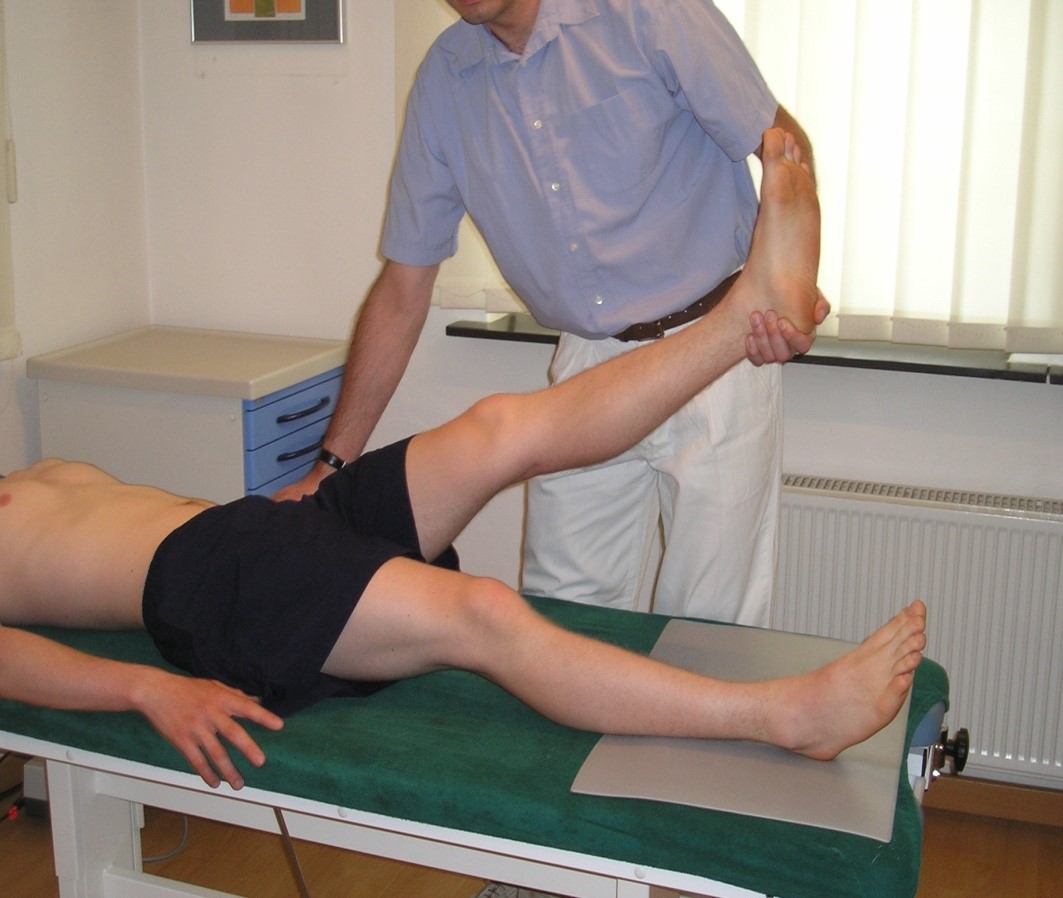 Lasègue-Test
Lasègue-Test- Bei einschießender oder verstärkter Schmerzausstrahlung bis unterhalb des Knies ist der Test positiv (L4, L5 und S1): Hierbei ist anzugeben, bis wohin der Schmerz ausstrahlt (Sensitivität ca. 90 %, Spezifität ca. 30–40 %).
- Ziehen in der Oberschenkelrückseite bei verkürzter ischiokruraler Muskulatur tritt häufig auf und ist nicht auf eine Nervenwurzelbeteiligung zurückzuführen.
- gekreuzter Lasègue
- Schmerzausstrahlung in das gegenüberliegende Bein
- umgekehrter Lasègue (Dehnungszeichen des N. femoralis; keine Routineuntersuchung)
- Untersuchung in der Bauchlage. Das Bein langsam anheben (Dehnung in der Hüfte).
- Positive Zeichen bei Schmerzausstrahlung anteromedial in den Oberschenkel (L3) und anteromedial in die Hüfte und den oberen Teil des Oberschenkels (L2) – ggf. auch bei L4-Ischias positiv.
- positiv auch bei Meralgia paraesthetica
- Durchführung: Untersuchung in Rückenlage. Den Fuß mit gestrecktem Knie langsam bis ca. 60 Grad anheben, oder bis die Bewegung aus Schmerzgründen nicht weitergeführt werden kann.
- Neurologische Untersuchung (Kraft/Sensibilität/Reflexe) bei Verdacht auf Nervenwurzelbeteiligung
- Plantarflexion des Sprunggelenks: Auf Zehenspitzen gehen (S1).
- Dorsalextension des Sprunggelenks: Fersengang (L5)
- Insbesondere Dorsalextension der Großzehe überprüfen, da Kraftdefizite hier sensibler feststellbar als bei gesamtem Sprunggelenk.
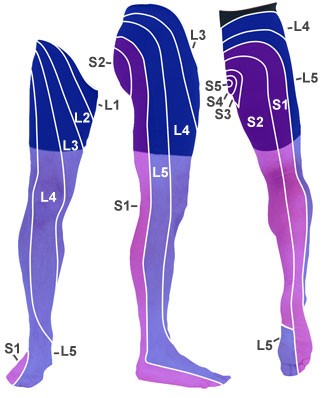 Dermatome
Dermatome
- Insbesondere Dorsalextension der Großzehe überprüfen, da Kraftdefizite hier sensibler feststellbar als bei gesamtem Sprunggelenk.
- Streckung des Knies: Einbeinig in die Hocke gehen und aufstehen (L4).
- Sensibilitätsprüfung: Dermatome L4, L5 und S1
- Tipp: Den Fußrand medial (L4), den Fußrücken (L5) und den Fußrand lateral (S1) leicht bestreichen.
- Patellarsehnenreflex (L4) und Achillessehnenreflex (S1)
- Siehe auch Tabelle Kreuzschmerzen, Kennmuskeln und Reflexe für die neurologische Höhendiagnostik.
- Patrick-Faber-Test
- Zunächst wird über eine forcierte Innenrotation eine Hüftgelenksaffektion ausgeschlossen.
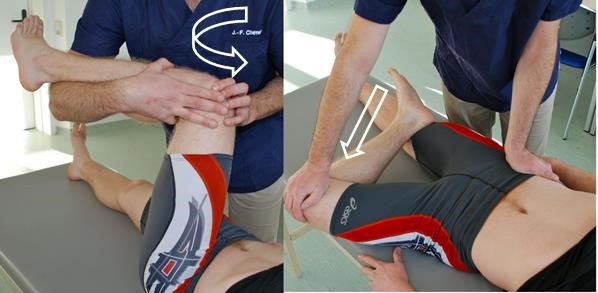 Patrick-Faber-Test
Patrick-Faber-Test - Dann wird das im Knie gebeugte und außenrotierte Bein unter Fixierung des Beckens auf der Gegenseite forciert abduziert. Der Fuß des angewinkelten Beins kann neben oder auf dem Knie des anderen Beins liegen. Der Oberschenkel dient dabei als Hebel, mit dem Druck über das Hüftgelenk auf das ISG weitergeleitet wird.
- Positiv, wenn Schmerz in der Hüfte oder Gesäßgegend durch das Manöver ausgelöst oder verstärkt werden kann. Nicht als positiv gewertet wird ein Dehnungsschmerz der Adduktorenmuskulatur.
- Zunächst wird über eine forcierte Innenrotation eine Hüftgelenksaffektion ausgeschlossen.
Ergänzende Untersuchungen in der Hausarztpraxis
- Nur zur differenzialdiagnostischen Abklärung bei Warnsignalen, z. B.:
- CRP und Leukozyten bei V. a. Spondylodiszitis
- Elektrophorese bei V. a. Plasmozytom
- BSG und LDH bei V. a. Malignom.
Diagnostik bei Spezialist*innen
Bildgebende Verfahren
- Bei Patient*innen mit anhaltenden aktivitätseinschränkenden oder progredienten Kreuzschmerzen (nach 4–6 Wochen) trotz leitliniengerechter Therapie soll die Indikation für eine bildgebende Diagnostik überprüft werden.
- Die Wiederholung der Bildgebung ohne relevante Änderung des klinischen Bildes soll nicht erfolgen.
- MRT
- bei radikulärer Symptomatik
- Röntgen
- bei Verdacht auf Spondylolisthesis, Fraktur oder Tumor/Metastasen
Indikationen zur Überweisung/Klinikeinweisung
- Stationäre Aufnahme als Akutmaßnahme bei Verdacht auf Cauda-equina-Syndrom, ausgeprägten oder progredienten Paresen
- Bei anhaltenden Red Flags, die nicht selbst abgeklärt werden können, zügige Überweisung an Spezialist*innen (Orthopädie, Chirurgie).
- Bei signifikanten Funktionseinschränkungen, fortschreitenden Schmerzen oder längerer Krankschreibung (6–8 Wochen oder mehr) ist eine multimodale, interdisziplinäre Therapie (neurologisch, physikalisch, physio- und psychotherapeutisch) anzustreben.
Indikationen für rehabilitative Behandlung
- Hauptindikation:
- eine Behinderung oder Pflegebedürftigkeit abzuwenden, zu beseitigen, zu mindern, auszugleichen, ihre Verschlimmerung zu verhüten oder ihre Folgen zu lindern
- Weitere Indikationen:
- Rehabilitationsfähigkeit und -Motivation muss gegeben sein
- erkrankungsbedingte Beeinträchtigung der Aktivität und Teilhabe
- erhebliche Gefährdung der Erwerbsfähigkeit
- bereits eingetretene Minderung der Erwerbsfähigkeit
- drohende Pflegebedürftigkeit
- behandlungsbedürftige Krankheitsfolgen
- drohende oder eingetretene erkrankungsbedingte Behinderung.
Therapie
Therapieziele
- Schmerzlinderung und Wiederaufnahme der normalen Aktivität
- Chronifizierung und langfristige krankheitsbedingte Fehlzeiten vermeiden.
Allgemeines zur Therapie
- Bei einer spezifischen Ursache soll eine zielgerichtete Therapie erfolgen.
- Den Schmerz frühzeitig multidisziplinär angehen.
- Halten Schmerzen länger als 6 Wochen an, soll Patient*innen eine multimodale Therapie angeboten werden, die Schmerz-, Psycho- und Bewegungstherapien kombiniert.
- Bewegung statt Bettruhe
- Patient*innen sollen zur Beibehaltung von körperlicher Aktivität aufgefordert und von Bettruhe soll abgeraten werden.
- Im Krankheitsverlauf soll eine kontinuierliche Aufklärung und Motivation zu einer gesunden Lebensführung, die regelmäßige körperliche Aktivität einschließt, durchgeführt werden.
- Schmerzmittel: So viel wie nötig, so wenig wie möglich
- Nicht-steroidale Antirheumatika sind die am ehesten empfohlenen Schmerzmittel.
- Siehe unten Medikamentöse Therapie.
- Massage, Akupunktur und andere passive Maßnahmen
- Alles, was Passivität fördert, soll nur in Verbindung mit aktivierenden Maßnahmen eingesetzt werden.
- Eine Anpassung der Arbeitssituation in Zusammenarbeit zwischen Arbeitnehmer*in und Arbeitgeber*in ist empfehlenswert, damit die Patient*innen ihrer beruflichen Tätigkeit weiter nachgehen oder zeitnah ihre Arbeit wieder aufnehmen können.
- Ein Plan für vorbeugende Maßnahmen bei Schmerzexazerbationen sollte erstellt und die Patient*innen sollten weiter regelmäßig betreut werden.
Kommentar
- Jeder schwer zu behandelnde chronische Schmerz hat einmal als akuter Schmerz angefangen. Daher wird empfohlen, Schmerzen bei hohen Chronifizierungsrisiken möglichst frühzeitig – wenn sie noch besser beeinflussbar sind – intensiver zu behandeln.
Empfehlungen für Patient*innen
- Bettruhe vermeiden
- Mobilisation
- Eine frühe, schrittweise Mobilisation nach der Akutphase trägt entscheidend dazu bei, eine Chronifizierung zu verhindern.
- Stufenweise Wiedereingliederung erwägen.4
- Analgesie
- Um die Mobilisation zu ermöglichen, kann auf Schmerzmittel zurückgegriffen werden.
- Dabei sind NSAR die bevorzugte Präparatgruppe.
- Wärme
- Die Wärmebehandlung hat sich für die Schmerzlinderung und für eine leichte Funktionsverbesserung als günstig erwiesen.5
- Verzicht auf Belastung
- Schweres Heben und Verdrehbewegungen sollen gemieden werden.
- Training
Medikamentöse Therapie
- Nicht-steroidale Antirheumatika (NSAR) sind die am ehesten empfohlenen Schmerzmittel.
- Tagesdosis von bis zu 1,2 g Ibuprofen, 100 mg Diclofenac oder 750 mg Naproxen sollte nicht überschritten werden.
- Bei unzureichender Wirkung kann die Dosis kurzzeitig unter Beachtung und ggf. Prophylaxe der möglichen Nebenwirkungen auf bis 2,4 g Ibuprofen, 150 mg Diclofenac oder 1,25 g Naproxen erhöht werden, aber grundsätzlich gilt, dass NSAR in der niedrigsten effektiven Dosis für die kürzestmögliche Zeit eingesetzt werden.
- NSAR sollen nicht parenteral verabreicht werden.
- COX-2-Hemmer oder Metamizol (z. B. Etoricoxib 60 mg oder Metamizol 500 mg) können eingesetzt werden, wenn NSAR kontraindiziert sind oder nicht vertragen werden.
- Paracetamol sollte nicht zur Behandlung nichtspezifischer Kreuzschmerzen angewendet werden.
- Muskelrelaxanzien sollen nicht angewendet werden.
- Gabapentin, Pregabalin, Topiramat und Carbamazepin sollten nicht zur Behandlung nichtspezifischer Kreuzschmerzen angewendet werden.
- Antidepressiva sollten nicht zur Behandlung nichtspezifischer Kreuzschmerzen angewendet werden.
- Antidepressiva können zur Behandlung chronischer nichtspezifischer Kreuzschmerzen bei Vorliegen einer komorbiden Depression oder Schlafstörung angewendet werden.
- Opioide (z. B. Tilidin/Naloxon 50/4 mg) können zur Behandlung chronischer nichtspezifischer Kreuzschmerzen als eine Therapieoption für 4–12 Wochen angewendet werden.
- Präparateauswahl
- Präparate mit retardierter Galenik bzw. langer Wirkdauer
- bevorzugt orale Einnahme, bei Kontraindikation ggf. transdermale Systeme
- mit niedriger Dosis beginnen, Dosis schrittweise steigern in Abhängigkeit von Wirksamkeit und Verträglichkeit
- keine Bedarfsmedikation mit nicht-retardierten opioidhaltigen Analgetika
- Opioide können zur Behandlung chronischer nichtspezifischer Kreuzschmerzen auch als langfristige Therapieoption angewendet werden, wenn unter einer zeitlich befristeten Therapie (4–12 Wochen) eine klinisch relevante Reduktion der Schmerzen und/oder des körperlichen Beeinträchtigungserlebens bei fehlenden oder geringen Nebenwirkungen eingetreten ist.
- Die Opioidtherapie soll regelmäßig reevaluiert werden, bei chronischen Kreuzschmerzen nach spätestens 3 Monaten.
- Opioide sollen zur Langzeitbehandlung chronischer nichtspezifischer Kreuzschmerzen nur im Rahmen eines therapeutischen Gesamtkonzeptes angewendet werden.
- Die kurz, mittel- und langfristige Anwendung opioidhaltiger Analgetika soll auf Betroffene mit einem nach ärztlicher/psychologischer/physiotherapeutischer Einschätzung relevanten somatischen Anteil in der Schmerzentstehung und -aufrechterhaltung und unzureichendem Ansprechen auf nichtmedikamentöse Therapien beschränkt werden.
- Präparateauswahl
Nichtmedikamentöse Therapie
- Patient*innen mit subakuten und chronischen nichtspezifischen Kreuzschmerzen sollen, wenn weniger intensive evidenzbasierte Therapieverfahren unzureichend wirksam waren, mit multimodalen Programmen behandelt werden.
- Akupunktur
- Akupunktur kann zur Behandlung chronischer nichtspezifischer Kreuzschmerzen angewendet werden.
- Keine Bettruhe
- Den Betroffenen soll von Bettruhe abgeraten werden.
- Bewegung und Bewegungstherapie
- Bewegungstherapie, kombiniert mit edukativen Maßnahmen nach verhaltenstherapeutischen Prinzipien, soll zur primären Behandlung subakuter und chronischer nichtspezifischer Kreuzschmerzen zur Unterstützung der körperlichen Aktivität angewendet werden.
- Rehabilitationssport und Funktionstraining
- Patient*innen mit subakuten und chronischen nichtspezifischen Kreuzschmerzen sollte unter folgenden Bedingungen die Teilnahme an einer Rehabilitationssport- bzw. Funktionstrainingsgruppe empfohlen werden:
- anhaltende alltagsrelevante Aktivitätseinschränkungen
- Gefährdung der beruflichen Wiedereingliederung.
- Patient*innen mit subakuten und chronischen nichtspezifischen Kreuzschmerzen sollte unter folgenden Bedingungen die Teilnahme an einer Rehabilitationssport- bzw. Funktionstrainingsgruppe empfohlen werden:
- Rückenschule
- Rückenschule, die auf einem biopsychosozialen Ansatz basiert, kann bei länger anhaltenden (> 6 Wochen) oder rezidivierenden, nichtspezifischen Kreuzschmerzen angewendet werden.
- Rückenschulprogramme verbinden Elemente der Physiotherapie (MT/KG) und der Aufklärung in einem interdisziplinären Ansatz.
- Der Begriff Rückenschule ist nicht geschützt, und es ist daher schwierig, Aussagen zu Qualität und Wirksamkeit zu machen. Die sog. klassische Rückenschule, die unnatürlich angeblich rückenentlastende Haltung bei Alltagsverrichtungen lehrt, gilt als obsolet. Das sog. rückengerechte Heben ist nur bei größeren Lasten ratsam.
- Entspannungsverfahren (progressive Muskelrelaxation, „PMR“)
- Das Entspannungsverfahren „PMR“ sollte zur Behandlung chronischer nichtspezifischer Kreuzschmerzen angewendet werden.
- Ergotherapie
- Ergotherapeutische Maßnahmen können zur Behandlung chronischer nichtspezifischer Kreuzschmerzen im Rahmen multimodaler Behandlungsprogramme angewendet werden.
- Manuelle Therapie
- Manipulation/Mobilisation kann zur Behandlung nichtspezifischer Kreuzschmerzen angewendet werden.
- Massage
- Massage kann zur Behandlung subakuter und chronischer nichtspezifischer Kreuzschmerzen in Kombination mit aktivierenden Maßnahmen angewendet werden.
- Wärme
- Wärmetherapie kann im Rahmen des Selbstmanagements in Kombination mit aktivierenden Maßnahmen zur Behandlung nichtspezifischer Kreuzschmerzen angewendet werden.
- Verhaltenstherapie
- Kognitive Verhaltenstherapie soll zur Behandlung chronischer nichtspezifischer Kreuzschmerzen im Rahmen von Bewegungsprogrammen oder multimodalen Behandlungskonzepten angewendet werden.
Nicht empfohlene Maßnahmen
- Abgesehen von den im Abschnitt Nichtmedikamentöse Therapie genannten Maßnahmen ist von allen anderen Therapien abzuraten.
- Nicht empfohlen bei chronischen Rückenschmerzen werden somit u. a.:
- TENS
- Kinesio-Taping
- Traktion mit Gerät
- perkutane Therapieverfahren (Injektionstherapien).
Invasive Therapie
- Perkutane Therapieverfahren (z. B. Triggerpunkt-Injektionen) sollen zur Behandlung nichtspezifischer Kreuzschmerzen nicht angewendet werden.
- Operative Therapieverfahren sollen zur Behandlung nichtspezifischer Kreuzschmerzen nicht angewendet werden.
- Eine Operation ist nur bei spezifischen Kreuzschmerzen indiziert, z. B. bei einem Bandscheibenvorfall mit Paresen.
DMP Chronischer Rückenschmerz
- Disease-Management-Programme (DMP) sind strukturierte Behandlungsprogramme, die chronisch erkrankten Patient*innen dabei helfen sollen, ihre Erkrankung zu kontrollieren und die Lebensqualität zu verbessern und zu erhalten. 11
- Eingeschlossene Patient*innen: 12
- Patient*innen mit chronischem nichtspezifischem Kreuzschmerz mit wesentlicher Funktionseinschränkung Grad II–IV im "Chronic Pain Grade"-Patientenfragebogen13 unter andauernder Therapie.
- Ausgeschlossene Patient*innen: 12
- Patient*innen mit spezifischer Ursache, z. B. Tumor oder Fraktur
- Patient*innen, deren Rückenschmerzen als Berufserkrankung laut Berufskrankheitenverordnung anerkannt sind
- Das DMP Chronischer Rückenschmerz umfasst: 12
- Therapieplanung
- auf Basis der psychischen und somatischen Situation
- therapeutische Maßnahmen, u. a.
- Aufklärung über das biopsychosoziale Krankheitsverständnis
- individuelle Therapiemaßnahmen wie Krankengymnastik und Entspannungsverfahren
- Medikamente
- Ärztliche Verlaufsuntersuchungen
- u. a. Erfassung Schmerzstärke, Funktionseinschränkungen und psychosozialer Belastungsfaktoren
- Grad der Erreichung der gemeinsam vereinbarten Ziele, insbesondere hinsichtlich der körperlichen Aktivität
- Bei Verwendung von Schmerzmitteln über einen Zeitraum von mehr als 4 Wochen Prüfung der Notwendigkeit einer Fortführung
- Kooperation der Versorgungsebenen
- Spezialist*in, stationäre Behandlung, Rehabilitationsleistungen
- Therapieplanung
Prävention
- Körperliche Aktivität und Bewegung
- Körperliche Bewegung soll den Betroffenen zur Vermeidung oder Verkürzung von Kreuzschmerzepisoden und Arbeitsunfähigkeit empfohlen werden.
- Die Form der Bewegung soll sich nach den individuellen Präferenzen und Voraussetzungen der Betroffenen richten.
- Edukation (Information/Schulung)
- Information und Schulung – basierend auf einem biopsychosozialen Krankheitsmodell über die Entstehung und den Verlauf von Kreuzschmerzen – sollten in die Prävention einbezogen werden.
- Maßnahmen am Arbeitsplatz
- Maßnahmen am Arbeitsplatz (ergonomische Gestaltung, Verhaltensprävention, Förderung der Arbeitsplatzzufriedenheit) sollten zur Prävention von Kreuzschmerzen eingesetzt werden.
Verlauf, Komplikationen und Prognose
Verlauf
- In einer Studie zu chronischen Rückenschmerzen in der Frühphase (erstmaliges Auftreten mit Dauer > 3 Monate) waren 35 % der Betroffenen nach 9 Monaten und 42 % nach 12 Monaten schmerzfrei.14
- Zeitlicher Verlauf von Kreuzschmerzen zu Beginn, nach 6 Wochen, nach 6 Monaten und 12 Monaten bezüglich Schmerzen und Funktionseinschränkung (Skala von 0–100 Punkte; 100 Punkte = volle Ausprägung):15
- Schmerzen: 51–33–26–23
- Funktionseinschränkung: 27–21–18–17
Komplikationen
- Einschränkungen der sozialen Aktivitäten und Krankschreibung können zu verstärktem Krankheitsverhalten und -erleben und Depressionen führen.
- Dauerhafte Arbeitsunfähigkeit
Prognose
- Das Risiko einer Chronifizierung steigt mit der Dauer der Schmerztage.
- Prognostisch negative Faktoren bei unspezifischen Kreuzschmerzen
- Nach einer Behandlung in einer Rehabilitationsklinik oder Schmerzklinik sind ca. 50 % der Patient*innen wieder arbeitsfähig.
Verlaufskontrolle
- Während der Krankschreibung
- Wiedervorstellung bei chronischen Rückenschmerzen im Regelfall jede Woche
- Betroffene zu einer raschen Wiederaufnahme der beruflichen Tätigkeit motivieren.
- keine Krankschreibungen bei unspezifischen Kreuzschmerzen für mehr als 1 Woche (längere Krankschreibung Risikofaktor für Chronifizierung)
- Förderung physischer Aktivität trotz Schmerzen
- Ggf. Übungsplanung in Zusammenarbeit mit Physiotherapeut*innen
- Bei länger als 6 Wochen anhaltender Arbeitsunfähigkeit soll eine Wiedereingliederung geprüft werden.
- Bei länger als 4–6 Wochen anhaltender Arbeitsunfähigkeit sollte die Indikation zur Rehabilitation geprüft werden.
Patienteninformationen
Worüber sollten Sie die Patient*innen bei anhaltenden Rückenschmerzen aufklären?
- Über die Wichtigkeit von körperlicher Aktivität und Eigenübungen
- Nur passive Maßnahmen wie Akupunktur oder Massage sind nicht ausreichend.
- Über die Bedeutung psychosozialer und arbeitsplatzbezogener Risikofaktoren, die Chronifizierung begünstigen.
- Siehe Empfehlungen für Patient*innen.
Patienteninformationen in Deximed
Illustrationen

Patrick-Faber-Test

Lasègue-Test

Dermatome
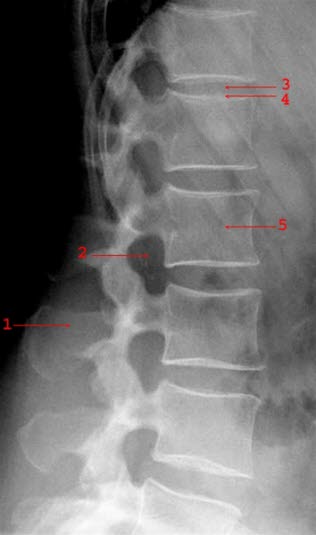
Lendenwirbelsäule seitlich: Dornfortsatz (1), Neuroforamen (2), Bandscheibe (3), Wirbelkörperdeckplatte (4), Wirbelkörper (5)
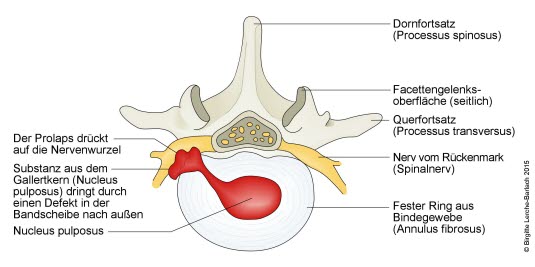
Bandscheibenvorfall (Gallertkern), der durch Risse des Faserrings austritt (Draufsicht).
Quellen
Literatur
- Kinkade S. Evaluation and treatment of acute low back pain. Am Fam Physician 2007; 75: 1181-8. PubMed
- Verhagen AP, Downie A, Popal N, Maher C, Koes BW.Red flags presented in current low back pain guidelines: a review. Eur Spine J. 2016 Sep;25(9):2788-802 www.ncbi.nlm.nih.gov
- van der Windt DA, et al. Physical examination for lumbar radiculopathy due to disc herniation in patients with low-back pain. Cochrane Database Syst Rev. 2010. www.ncbi.nlm.nih.gov
- Staal JB, Hlobil H, Twisk JWR, et al. Graded activity for low back pain in occupational health care. Ann Intern Med 2004; 140:77-84. annals.org
- French SD, Cameron M, Walker BF, Reggars JW, Esterman AJ. Superficial heat or cold for low back pain. Cochrane Database of Systematic Reviews 2006, Issue 1. Art. No.: CD004750. pubmed.ncbi.nlm.nih.gov
- Schaafsma FG, Whelan K, van der Beek AJ, et al. Physical conditioning as part of a return to work strategy to reduce sickness absence for workers with back pain. Cochrane Database of Systematic Reviews 2013, Issue 8. Art. No.: CD001822. DOI: 0.1002/14651858.CD001822.pub3 pubmed.ncbi.nlm.nih.gov
- Smith BE, Littlewood C, May S. An update of stabilisation exercises for low back pain: a systematic review with meta-analysis. BMC Musculoskelet Disord. 2014 Dec 9;15:416. doi: 10.1186/1471-2474-15-416. bmcmusculoskeletdisord.biomedcentral.com
- Patti A, Bianco A, Paoli A, et al. Effects of Pilates exercise programs in people with chronic low back pain: a systematic review. Medicine (Baltimore). 2015;94(4):e383. PMID: 25634166 PubMed
- Cramer H, Lauche R, Haller H, Dobos G. A systematic review and meta-analysis of yoga for low back pain. Clin JPain 2013; 29: 450-60. pmid: 23246998 PubMed
- Sherman KJ, Cherkin DC, Erro J, Miglioretti DL, Deyo RA. Comparing yoga, exercise, and a self-care book for chronic low back pain: A randomized, controlled trial. Ann Intern Med 2005; 143: 849-56. www.ncbi.nlm.nih.gov
- Gesundheitsinformation. Was sind Disease-Management-Programme (DMP)? Stand 17.04.20. Letzter Zugriff 16.12.22. www.gesundheitsinformation.de
- Gemeinsamer Bundesausschuss. DMP-Anforderungen-Richtlinie. Stand 01.10.22. Letzter Zugriff 16.12.22. www.g-ba.de
- Klasen BW, Hallner D, Schaub C, et al. Validation and reliability of the German version of the Chronic Pain Grade questionnaire in primary care back pain patients. Psychosoc Med 2004. www.ncbi.nlm.nih.gov
- Costa LCM, Maher CG, McAuley JH, et al. Prognosis for patients with chronic low back pain: inception cohort study. BMJ 2009; 339: b3829. BMJ (DOI)
- Costa LMC, Maher CG, Hancock MJ, et al. The prognosis of acute and persistent low-back pain: a meta-analysis. CMAJ 2012; 184(11): 613-24. www.ncbi.nlm.nih.gov
Autor*innen
- Lino Witte, Dr. med., Arzt in Weiterbildung Allgemeinmedizin, Münster
- Jean-François Chenot, Prof. Dr. med., Facharzt für Allgemeinmedizin, Institut für Community Medicine, Universitätsmedizin Greifswald (Review)