Streszczenie
- Definicja: Ropne zapalenie apokrynowych gruczołów potowych to przewlekła, nawracająca, autozapalna choroba skóry, zwykle pojawiająca się po okresie dojrzewania, najczęściej w obszarach wyprzeniowych (pachy,pachwiny i okolica anogenitalna), przebiegająca z bólem, tworzeniem się ropni, przetok i blizn. Przyczyna jest niejasna, ale sądzi się, że wczesny etap choroby jest związany z niedrożnością mieszków włosowych, z późniejszym stanem zapalnym i uszkodzeniem otaczającej tkanki.
- Epidemiologia: Dotyczy ok. 1% populacji, kobiety chorują częściej niż mężczyźni. Występuje na całym świecie.
- Objawy: Bolesne guzki, przekształcające się w ropnie z naciekiem zapalnym, które mogą pękać; często dochodzi do wtórnego zakażenia otaczającej tkanki. Najczęstsze lokalizacje: pachy i pachwiny, ale także piersi, podbrzusze u kobiet i okolica anogenitalna. Możliwy ciężki przebieg z powstawaniem przetok i blizn.
- Badanie fizykalne: Bolesne, czerwone guzki, ropnie w typowych obszarach, ewentualnie przetoki lub blizny przypominające sznur. Często umiejscowione w okolicy odbytu.
- Diagnostyka: Chorobę rozpoznaje się na podstawie obrazu klinicznego.
- Leczenie: Leczenie zależy od ciężkości i przebiegu choroby. Można stosować np. miejscowe lub ogólnoustrojowe leczenie antybiotykami, leczenie preparatami do stosowania zewnętrznego, leczenie biologiczne i zabiegi chirurgiczne lub laseroterapię.
Informacje ogólne
Definicja
- Synonimy: trądzik odwrócony, hidradenitis suppurativa (HS), ropne zapalenie apokrynowych gruczołów potowych.1
- Jest to przewlekła, zapalna i nawracająca dermatoza mieszków włosowych, z zapalnymi zmianami w obrębie skóry bogatej w apokrynowego gruczoły potowe (okołoodbytniczo, w pachwinach, pachach).
- Występuje na całym świecie.
- Charakterystyczne są bolesne, przewlekle nawracające epizody choroby z tworzeniem się guzków i ropni. Ropnie mogą pękać, co przyczynia się do powstawania blizn i przetok.
- Zapalenie gruczołów potowych zasadniczo nie jest chorobą zakaźną skóry. Do zakażeń wtórnych skóry dochodzi raczej w przebiegu choroby.
- Choroba nie wynika ze złej higieny i nie jest zakaźna.
Epidemiologia
- Współczynnik chorobowości
- Wiek i płeć
Etiologia i patogeneza
- Patomechanizm powstawania stanu zapalnego nie został jednoznacznie wyjaśniony. Obecnie przyjmuje się, że najpierw dochodzi do zaczopowania ujścia części mieszków włosowych, co następnie prowadzi do okołomieszkowej reakcji zapalnej. W przebiegu choroby tworzą się ropnie, z których część może pękać, prowadząc do bliznowacenia i powstawania przetok.
- Wydaje się, że pewną rolę odgrywają czynniki genetyczne. U nawet 30% pacjentów chorobę stwierdza się w wywiadzie rodzinnym.7
- Zapalenie apokrynowych gruczołów potowych należy do dermatoz neutrofilowych, a okluzja mieszka włosowego stanowi pierwszy etap choroby.8
- Powstanie ropnia wiąże się z obecnością neutrofili i napływem makrofagów, monocytów i komórek dendrytycznych, z następową produkcją cytokim prozapalnych.8
- W związku z immunologiczną komponentą choroby, udowodnioną skuteczność w leczeniu zapalenia gruczołów potowych wykazują niektóre leki biologiczne (np. inhibitor TNF-alfa - adalimumab, inhibitory IL-17).9-10
- Kolonizacja przez Staphylococcus aureus lub inne bakterie może prowadzić do wtórnego zakażenia gruczołów i obszarów skóry. Jednak zapalenie gruczołów potowych nie jest pierwotnie chorobą zakaźną skóry, a w wielu przypadkach nie udaje się potwierdzić obecności bakterii.
Czynniki predysponujące
- Potwierdzonym czynnikiem ryzyka jest nadwaga. Nadwagę lub otyłość stwierdza się u ponad 75% pacjentów.2 Odnotowano zależność między wyższymi BMI u kobiet, a ciężkością przebiegu.11
- Choroba występuje znacznie częściej u palaczy. Nie ustalono jednoznacznie, czy choroba u palaczy jest bardziej nasilona niż u osób niepalących.
- Choroba może również wystąpić u osób niepalących o prawidłowej masie ciała.1
- Zaburzona mikrobiota skóry: zwiększona liczba bakterii beztlenowych (m.in. Bacteroides, Corynebacterium) w stosunku do bakterii komensalnych (Cutibacterium).12-13
- Do wystąpienia choroby może prowadzić wysokie obciążenie mechaniczne obszarów skóry (np. z powodu ocierającej się o skórę odzieży, nadwagi).2
- Prawdopodobny wydaje się wpływ hormonów. Przemawia za tym fakt, że u wielu kobiet choroba nasila się podczas menstruacji. Z kolei po menopauzie i w czasie ciąży u wielu pacjentek dochodzi do częściowej lub całkowitej remisji.4,14
- Choroba nie wynika ze złej higieny ani nie jest zaraźliwa.15
Choroby współistniejące11
- Choroby współistniejące są częste w trądziku odwróconym:
- trądzik pospolity
- zespół policystycznych jajników
- choroby tarczycy
- zapalenia stawów
- piodermia zgorzelinowa
- łuszczyca
- choroby zapalne jelit (choroba Leśniowskiego–Crohna i wrzodziejące zapalenie jelita grubego).
- U pacjentów obserwuje się istotne zwiększenie ryzyka zawału serca, udaru mózgu, cukrzycy oraz zespołu metabolicznego, a ryzyko nagłej śmierci sercowej jest 2–krotnie większe niż w populacji ogólnej.
ICD-10
- L73 Inne choroby mieszka włosowego.
- L73.2 Ropnie mnogie gruczołów apokrynowych pachy.
- Rozpoznanie w języku polskim według ICD–10 L73.2 – ropnie mnogie gruczołów apokrynowych pachy [hidradenitis suppurativa] – jest mylące, ponieważ nie uwzględnia zmian w innych, typowych dla choroby lokalizacjach.
Diagnostyka
Kryteria diagnostyczne
- Rozpoznanie stawia się na podstawie obrazu klinicznego wynikającego z typowego wywiadu lekarskiego i wyników badania fizykalnego.
- Kryteria rozpoznania8:
- pierwszorzędowe
- obecność typowych dla HS zmian skórnych - guzków (zapalnych i niezpalnych), przetok, blizn (zanikowych, przerosłych, linijnych, siatkowatych)
- zmiany występujące przynajmniej w jednym obszarze predylekcyjnym (pachy, okolica anogenitalna, pośladki, podbrzusze u kobiet)
- nawracający charakter zmian (przynajmniej 2 razy w ciągu 6 miesięcy)
- drugorzędowe
- występowanie choroby w rodzinie
- obecność zmian typowych dla HS w okolicach innych niż predylekcyjne
- ujemny wynik badania mikrobiologicznego z próbki pobranej ze zmiany chorobowej
- pierwszorzędowe
- Ropoznanie stawia się, gdy pacjent spełnia 3 kryteria pierwszorzędowe.8
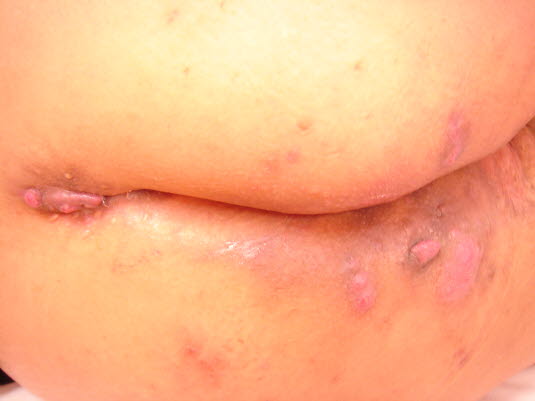 Zapalenie gruczołów potowych, pośladki
Zapalenie gruczołów potowych, pośladki - W większości przypadków choroba ma przewlekły i nawrotowy przebieg, pomimo zastosowania standardowego leczenia zakażeń skóry (np. antybiotykoterapii lub leczenia chirurgicznego).
- Węzły chłonne zwykle nie są zajęte.2
Diagnostyka różnicowa
- Czyrak lub czyrak mnogi.
- Zapalenie mieszków włosowych.
- Torbiel gruczołu Bartholina.
- Róża (erysipelas).
- Ziarnica weneryczna pachwin.
- Choroba pilonidalna.
- Trądzik na klatce piersiowej i tułowiu.
- Zmiany nowotworowe pierwotne i wtórne.
- Promienica.
- Gruźlica skóry.
- Choroba Leśniowskiego–Crohna, w indywidualnych przypadkach okołoodbytniczo.
Wywiad
- We wczesnych stadiach występują pojedyncze guzki wrażliwe na dotyk, które stopniowo stają się bolesne i mogą utrzymywać się przez tygodnie lub miesiące.
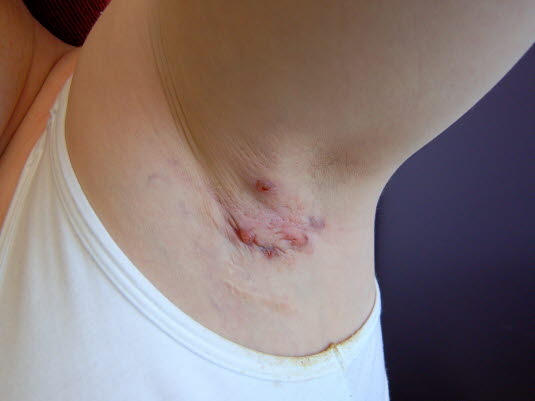 Zapalenie gruczołów potowych, łagodne
Zapalenie gruczołów potowych, łagodne- Guzki ulegają resorpcji lub przekształcają się w krosty. Te w końcu pękają, uwalniając ropną, cuchnącą wydzielinę z domieszką krwi.
- W obrazie klinicznym występuje ból, obrzęk, zaczerwienienie w okolicy pach, pachwin lub w okolicy anogenitalnej.
- Choroba bardzo często nawraca przez wiele lat, ale jej indywidualny przebieg jest różny.
- Należy zapytać, czy chory cierpi na nawracające bolesne obrzęki pojawiające się w tym samym miejscu.
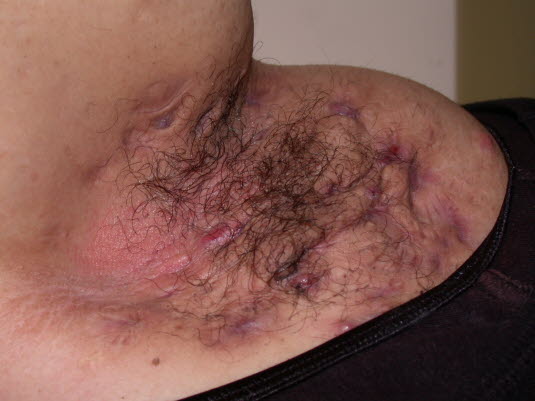 Zapalenie gruczołów potowych w dole pachowym, ciężkie
Zapalenie gruczołów potowych w dole pachowym, ciężkie - Choroba może nasilać się przed miesiączką.4
- Chorzy zmagają się z dotkliwymi następstwami, w tym bólem i stygmatyzacją. Choroba w istotny sposób wpływa na jakość życia, a ocena w skali Dermatology Life Quality Index (DLQI – wskaźnik jakości życia zależny od dolegliwości skórnych) daje wyniki podobne do tych obserwowanych w ciężkiej łuszczycy.1 Dlatego ważne jest przeprowadzenie badania przesiewowego w kierunku depresji.11
Badanie fizykalne
- Wrażliwe na dotyk, bolesne, czerwonawe guzki i ropnie w typowych obszarach (zwłaszcza pod pachami, w pachwinach, w okolicy anogenitalnej).
- W przebiegu choroby powstają przebarwienia skóry i blizny przypominające sznury.
- Ewentualnie tworzenie się przetok.
- Ewentualnie ropna wydzielina.
Klasyfikacja kliniczna i ocena stopnia nasilenia choroby
- Oprócz oceny stopnia nasilenia choroby w oparciu o występujące objawy, należy dokonać również oceny wpływu choroby na jakość życia pacjenta w skali DLQI.
Skala Hurley2
- Stopień I: łagodna choroba (68% pacjentów).
- Obrzęk, zaczerwienienie i jeden lub kilka guzków podskórnych, które samoistnie ustępują lub przekształcają się w ropnie.
- Brak przetok lub bliznowacenia.
- Stopień II: umiarkowane nasilenie choroby (ok. 28% przypadków).
- Nawracające ropnie pojedyncze lub mnogie, ropna wydzielina, tworzenie się przetok lub blizn.
- Stopień III: ciężka postać choroby (ok. 4% przypadków).
- Rozsiane zmiany, przetoki, ropnie, przetoki i blizny.
- Klasyfikacja według Hurley nie uwzględnia niektórych kryteriów, takich jak liczba rzutów lub nasilenie bólu.16
Skala IHS417
- Punktacja w skali IHS4 jest sumą:
- liczby guzków pomnożonej przez 1
- liczby ropni pomnożonej przez 2
- liczby tuneli/przetok pomnożonej przez 4
- Wyniki:
- postać łagodna: ≤3
- postać umiarkowana: 4-10
- postać ciężka: ≥11
Skala HS-IGA8
- Ocenia nasilenie choroby i odpowiedź na leczenie.
- Punktacja uwzględnia łączną sumę guzków, ropni i przetok:
- HS-IGA 0: 0-1 zmiana
- HS-IGA 1: 2-5 zmian
- HS-IGA 2: 6-10 zmian
- HS-IGA 3: 11-15 zmian
- HS-IGA 4: 16-20 zmian
- HS-IGA 5: >20 zmian
- Odpowiedź na leczenie: co najmniej 2-punktowe zmniejszenie wyniku w skali HS-IGA.
Skala HiSCR8
- Służy do oceny skuteczności leczenia.
- Za efektywne terapeutycznie uznaje się postępownie, w wyniku którego uzyskano 50% redukcję (HiSCR 50) łącznej liczby guzków zapalnych i ropni w stosunku do wartości wyjściowej oraz brak zwiększenia liczby ropni i przetok.
- modyfikacją tej skali jest HiSCR 75 i HiSCR 90, oznaczające odpowiednio 75% i 90% redukcje objawów.
Badania uzupełniające w gabinecie lekarza rodzinnego
- Chorobę rozpoznaje się na podstawie obrazu klinicznego. Ewentualnie dodatkowe badania zwykle wykonuje się w gabinecie dermatologicznym.
Wskazania do skierowania do specjalisty
- Zaleca się wczesne skierowanie do dermatologa w celu ustalenia prawidłowego rozpoznania i dobrania najlepszej terapii dla pacjenta oraz uniknięcia następstw, takich jak powstawanie blizn lub pogłębiająca się stygmatyzacja z powodu choroby.
Leczenie
Cele leczenia
- Poprawa jakości życia.
- Łagodzenie bólu i ewentualnie wyeliminowanie zakażenia.
- Zapewnienie wsparcia psychospołecznego.
Ogólne informacje o leczeniu
- Zapalenie gruczołów potowych może być bardzo obciążającą chorobą, w zależności od stopnia jej nasilenia.
- Ważne, aby przekazać pacjentowi szczegółowe informacje o chorobie i zapewnić wsparcie.
- Wybór odpowiedniej terapii powinien odzwierciedlać subiektywne obciążenie chorobą i jej obiektywne nasilenie.2
- Jak dotąd istnieje tylko kilka opcji leczenia popartych dowodami. Często można znaleźć tylko opisy przypadków lub badania obejmujące nieliczne przypadki.
- Łagodną postać choroby można zwykle leczyć w gabinecie lekarza rodzinnego, ale zaleca się skierowanie do dermatologa w celu zaplanowania dalszej terapii.
- UWAGA: opóźnienie leczenie biologicznego u pacjentów z HS oraz długotrwałe stosowanie innych zachowawczych opcji terapeutycznych, obniża skuteczność leków biologicznych!8
- W stopniu II i III zaawansowania rzadko udaje się osiągnąć całkowitą remisję. Najlepsze efekty daje leczenie chirurgiczne.18
Zalecenia dla pacjentów4,19
- Pacjentom należy zaoferować wsparcie w postaci terapii adjuwantowych.
- Zaprzestanie palenia papierosów.
- Redukcja masy ciała.
- W miarę możliwości należy unikać ciepła, wilgoci i pocenia się.
- Noszenie luźnej odzieży.
- Należy unikać urazów skóry, ponieważ maceracja lub uszkodzenie mieszków włosowych prowadzi do nasilenia stanu zapalnego, zaczopowania mieszków włosowych i ich pękania.
- Higiena:
- Staranne codzienne mycie może zmniejszyć nieprzyjemny zapach i zapobiegać zakażeniom wtórnym.
- Należy używać łagodnego mydła, unikać pocierania myjkami, itp.
- W przypadku nieprzyjemnego zapachu, codzienne stosowanie mydła antybakteryjnego może ograniczyć namnażanie się bakterii.
Wszystkie stopnie nasilenia choroby
Leczenie zachowawcze2
- Stopień I–II w skali Hurleya: leczenie miejscowe 1% roztworem klindamycyny 2 x na dobę przez 3 miesiące (dostępna w postaci płynu i emulsji w dawce 10 mg/ml oraz żelu 10 mg/g).2,5,11
- Jako jedyna terapia w łagodniejszym przebiegu choroby lub jako lek towarzyszący terapii ogólnoustrojowej lub chirurgicznej w ciężkich postaciach choroby.
- U pacjentów z łagodną postacią choroby (stopień I–II w skali Hurley) można rozważyć miejscowe stosowanie peelingów z rezorcynolem.
- Dotychczas nie przeprowadzono żadnych badań dotyczących stosowania tego leku w ciąży.
- W przypadku cięższego przebiegu lub rozległych zmian chorobowych, można rozważyć ogólnoustrojową antybiotykoterapię.2
- Zwykle stosuje się tetracykliny, np. doksycyklinę w dawce 100 mg 2 x na dobę.20
- leczenie tetracyklinami należy stosować maks. 3 miesiące, by wykorzystać przeciwzapalne działanie tetracyklin.
- Skojarzenie klindamycyny (300 mg 2 x na dobę) i ryfampicyny (600 mg 1 x na dobę lub 300 mg 2 x na dobę) przez 10 tygodni jako opcja leczenia w przypadku braku skuteczności doksycykliny lub innych tetracyklin lub przy obecności silnego komponentu zapalnego.20
- W przypadku innych antybiotyków istnieją jedynie opisy przypadków lub badania obejmujące tylko nieliczne przypadki.
- Zwykle stosuje się tetracykliny, np. doksycyklinę w dawce 100 mg 2 x na dobę.20
- Brak skuteczności antybiotykoterapii, jest wskazaniem do zastosowania leczenia biologicznego (adalimumab, infliximab, sekukinumab, bimekizumab).
- UWAGA: opóźnienie leczenie biologicznego u pacjentów z HS oraz długotrwałe stosowanie innych zachowawczych opcji terapeutycznych, obniża skuteczność leków biologicznych!8
- W Polsce możliwe jest leczenie sekukinumabem, refundowane przez NFZ w ramach programu lekowego B.161, w wyspecjalizowanych ośrodkach dermatologicznych.21
- We wczesnych stadiach HS (stopień I wg Hurley lub wczesny stopień II wg Hurley) można podjąć próbę leczenia acytretyną lub rozważyć takie leczenie u pacjentów z nawracającymi i przewlekłymi objawami.8
- Ew. można zastosować glikokortykosteroidy doogniskowo (trimcynolon w dawce 10-40 mg/ml) w monoterapii skojarzeniu z terapia ogólną.8
- NLPZ mogą łagodzić ból i zmniejszać stan zapalny.22
- Nakłucie i drenaż ropnia mogą mieć działanie przeciwbólowe, ale nie wpływają na przebieg choroby.23
Umiarkowana lub ciężka postać choroby (stopień II–III wg Hurley)
- Połączenie leczenia farmakologicznego i chirurgicznego:2
- Stopień II
- ograniczone usunięcie miejscowo nawracających zmian
- miejscowy deroofing (wycięcie fragmentu ściany) zmian chorobowych
- ablacja laserem CO2.
- Stopień III
- radykalne usunięcie zmienionego chorobowo obszaru.
- Stopień II
Leczenie eksperymentalne
- Terapia hormonalna
- Możliwe, że antyandrogeny i estrogeny mają pozytywny wpływ na przebieg choroby.
- Kobiety w wieku rozrodczym, które chcą stosować antykoncepcję, mogą odnieść korzyści z przyjmowania złożonych doustnych środków antykoncepcyjnych o niskiej zawartości androgenów.
- Nie są jednak jeszcze dostępne żadne naukowe dane dotyczące leczenia hormonalnego.2
- Izotretynoinę badano pod kątem skuteczności w leczeniu trądziku, ale w kilku badaniach nie zaobserwowano żadnego istotnego działania.23
- Sugeruje się stosowanie glukonianu cynku ze względu na jego właściwości przeciwzapalne i antyandrogenne.
- Sugeruje się stosowanie dapsonu ze względu na przeciwzapalny mechanizm działania.
- W niewielkim badaniu z udziałem 24 pacjentów poprawę uzyskano u 9 pacjentów, ale wkrótce po przerwaniu leczenia nastąpił nawrót choroby. Dapson zaproponowano jako leczenie podtrzymujące u pacjentów z umiarkowanie ciężką chorobą, którzy nie tolerują żadnego innego leczenia.9
- Metformina może ułatwiać redukcję masy ciała u pacjentów z zespołem metabolicznym.25
- W niewielkim badaniu metformina znacząco złagodziła nasilenie choroby i wpłynęła na poprawę jakości życia, a efekt ten utrzymywał się nadal po 6 miesiącach obserwacji. Poprawę przypisuje się działaniu antyandrogennemu, a także wpływowi na zespół metaboliczny.9
Leczenie chirurgiczne
- Zabieg chirurgiczny jest jedynym potencjalnie leczniczym środkiem i opcją dla pacjentów z ciężkim przebiegiem choroby z nawrotami.2,26
- Dobre wyniki można osiągnąć zwłaszcza w przypadku miejscowych zmian, które nawracają w tych samych miejscach.2
- Pojedyncze ropnie
- Miejscowe lub rozległe wycięcie fragmentu zmiany techniką deroofing lub unroofing ma na celu odsłonięcie przetok i kanałów przetokowych i jednoczesną eksplorację dna przetok w kierunku ukrytych kanałów. Następnie rana goi się w wyniku wtórnego gojenia rany.2,4,27
- Ograniczone usunięcie pojedynczych zmian z zaszyciem rany.
- Stosunkowo wysoki wskaźnik nawrotów w porównaniu z radykalnym usunięciem.
- Rozległe zmiany chorobowe
- Radykalne usunięcie jest metodą z wyboru w ciężkich przebiegach choroby.2
- W miarę możliwości przed operacją należy podać leki, aby jak najbardziej ograniczyć stan zapalny w obszarze ingerencji chirurgicznej.
- W poszczególnych obszarach z gruczołami apokrynowymi usuwa się naskórek z wyjątkiem zdrowej podskórnej tkanki tłuszczowej. Rany mogą goić się wtórnie lub można je zamknąć przy użyciu technik chirurgii plastycznej.
- Zabieg wykonuje się zazwyczaj w znieczuleniu ogólnym.
- W procesie gojenie stosuje się opatrunki lub opatrunki próżniowe, możliwy również przeszczep skóry.
- Efekty operacji są dobre2,28-29, ale operacja nie chroni przed nawrotami w innych obszarach.
- Radykalne usunięcie jest metodą z wyboru w ciężkich przebiegach choroby.2
- Laseroterapia
Zapobieganie
- Zaprzestanie palenia papierosów.
- Dążenie do zmniejszenia masy ciała w przypadku nadwagi i otyłości.
- Unikanie uszkodzenia skóry (patrz sekcja zalecenia dla pacjentów).
- Higiena
- Staranne codzienne mycie może zmniejszyć nieprzyjemne zapachy i przeciwdziałać zakażeniom wtórnym.
- Należy używać łagodnego mydła, unikać pocierania myjkami itp.
- W przypadku nieprzyjemnego zapachu codzienne stosowanie mydła antybakteryjnego może ograniczyć namnażanie się bakterii.2
Przebieg, powikłania i rokowanie
Przebieg
- Stopień nasilenia choroby jest różny, ale choroba ma często charakter przewlekły i nawracający.
Powikłania
- Blizny i przetoki.
- Ostre wtórne zakażenia S. aureus lub S. pyogenes są rzadkie.2
- W rzadkich przypadkach w zmienionych chorobowo obszarach może rozwinąć się rak płaskonabłonkowy.2
- Obniżona jakość życia, stygmatyzacja, depresja.
- Częstą chorobą współistniejącą z ropnym zapaleniem gruczołów potowych jest depresja (chorobowość 16,9%).32
Rokowanie
- Średni czas trwania nieleczonej choroby wynosi ok. 20 lat.33
- Wczesne rozpoznanie jest ważne, ponieważ wczesne leczenie może zapobiec progresji choroby do cięższej postaci.2
- Choroba stopnia III jest trudna do leczenia i wymaga podejścia interdyscyplinarnego.
- Większość kobiet wykazuje poprawę lub całkowitą remisję po menopauzie.
Informacje dla pacjentów
Materiały edukacyjne dla pacjentów
- Zapalenie gruczołów potowych (trądzik odwrócony).
- Antybiotykoterapia.
- Dlaczego warto rzucić palenie i jak to zrobić?
Ilustracje

Ciągłe nawroty mogą prowadzić do powstawania blizn, często wyczuwalnych pod skórą jako sznur, lub do powstawania przetok.

Wczesne rozpoznanie jest ważne, poniewać może zapobiec progresji choroby do cięższej postaci.

Zapalenie gruczołów potowych to przewlekła, nawracająca, bolesna choroba skóry z tworzeniem się ropni, przetok i blizn. Choroba dotyczy ok. 1% populacji.
Źródła
Wytyczne
- Matusiak Ł., Walecka I., Reich A., et al. Polskie wytyczne dotyczące diagnostyki i leczenia hidradenitis suppurativa. Dermatol Rev/Przegl Dermatol 2024;111:1–20. DOI
- Zouboulis C.C., Desai N., Emtestam L., et al. European S1 guideline for the treatment of hidradenitis suppurativa/acne inversa. J Eur Acad Dermatol Venereol 2015;29(4):619-44. www.nih.gov
Piśmiennictwo
- Ingram J.R., Desai N., Kai A.C., et al. Interventions for hidradenitis suppurativa (Protocol), Cochrane Database of Syst Rev 2012, CD010081, DOI: 10.1002/14651858.CD010081, DOI
- Zouboulis C.C., Desai N., Emtestam L., et al. European S1 guideline for the treatment of hidradenitis suppurativa/acne inversa, J Eur Acad Dermatol Venereol 2015, 29(4): 619-44, pubmed.ncbi.nlm.nih.gov
- Revuz J. Hidradenitis suppurativa, Journal of the European Academy of Dermatology and Venereology 2009, 23:985-98, doi: 10.1111/j.1468-3083.2009.03356.x, DOI
- Margesson L.J., Danby F.W. Hidradenitis suppurativa, Best Practice & Research Clinical Obstetrics & Gynaecology 2014, 28(7): 1013-27, pubmed.ncbi.nlm.nih.gov
- Gulliver W., Zouboulis C.C., Prens E., et al. Evidence-based approach to the treatment of hidradenitis suppurativa/acne inversa, based on the European guidelines for hidradenitis suppurativa, Rev Endocr Metab Disord 2016, 17(3): 343-51, pmid: 26831295, PubMed
- Canoui-Poitrine F., Le Thuaut A., Revuz J.E., Viallette C., et al. Identification of three hidradenitis suppurativa phenotypes, latent class analysis of a cross-sectional study. J Invest Dermatol 2013;133:1506-1511. www.jidonline.org
- Von der Werth J.M., Williams H.C., Raeburn J.A. The clinical genetics of hidradenitis suppurativa revisited, Br J Dermatol 2000, 142: 947-53, PubMed
- Matusiak Ł., Walecka I., Reich A., et al. Polskie wytyczne dotyczące diagnostyki i leczenia hidradenitis suppurativa. Dermatol Rev/Przegl Dermatol 2024; 111:1–20. DOI: https://doi.org/10.5114/dr.2024.140820.
- Collier F., Smith R.C., Morton C.A. Diagnosis and management of hidradenitis suppurativa, British Medical Journal 2013, 346: f2121, www.bmj.com
- Deutsches Ärzteblatt, Adalimumab lindert Hidradenitis suppurativa, 2016, 26.11.2019, www.aerzteblatt.de
- Collier F., Ingram J.R. Holistic assessment key in hidradenitis suppurativa, The Practitioner, 2019; 263 (1829): 21-4.
- Schneider AM., Cook LC., Zhan X., et al. Loss of skin microbial diversity and alteration of bacterial metabolic function in hidradenitis suppurativa. J Invest Dermatol 2020;140:716-720. pubmed.ncbi.nlm.nih.gov
- Ring HC., Thorsen J., Saunte D.M., et al. The follicular skin microbiome in patients with hidradenitis suppurativa and healthy controls. JAMA Dermatol 2017;153:897-905. pubmed.ncbi.nlm.nih.gov
- Von der Werth JM, Williams HC. The natural history of hidradenitis suppurativa, J Eur Acad Dermatol Venereol 2000, 14: 389-92, pubmed.ncbi.nlm.nih.gov
- Morgan W.P., Leicester G. The role of depilation and deodorants in hidradenitis suppurativa. Arch Dermatol 1982, 118: 101-2, PubMed
- Hessam S., Scholl L., Sand M., et al. A Novel Severity Assessment Scoring System for Hidradenitis Suppurativa, JAMA Dermatol 2018, 154(3): 30-335,. doi:10.1001/jamadermatol.2017.5890, DOI
- Zouboulis C.C., Tzellos T., Kyrgidis A., et al. Development and validation of the International Hidradenitis Suppurativa Severity Score System (IHS4): a novel dynamic scoring system to assess HS severity. Br J Dermatol 2017;177:1401-1409. cms-pl.bonnierhealthcare.no
- Scheinfeld N. Hidradenitis suppurativa: A practical review of possible medical treatments based on over 350 hidradenitis patients, Dermatology Online Journal 2013, escholarship.org
- Margesson L.J., Danby F.W. Treatment of hidradenitis suppurativa (acne inversa), maj 2014, www.uptodate.com
- Ingram JR. Hidradenitis suppurativa: Management, 30.07.2021, dostęp: 23.08.2021, www.uptodate.com
- Obwieszczenie Ministra Zdrowia z dnia 18 grudnia 2024 r. w sprawie wykazu refundowanych leków, środków spożywczych specjalnego przeznaczenia żywieniowego oraz wyrobów medycznych na 1 stycznia 2025 r. www.gov.pl
- Shah N. Hidradenitis suppurativa: A treatment challenge, Am Fam Physician 2005, 72: 1547-52, PubMed
- Soria A., Canoui-Poitrine F. Absence of efficacy of oral isotretinoin in hidradenitis suppurativa: a retrospective study based on patient’s outcome assessment, Dermatology 2009, 218: 134-5, DOI:10.1159/000182261, DOI
- Brocard A., Knol A.C. Hidradenitis suppurativa and zinc: a new therapeutic approach, Dermatology 2007, 214: 325-7, doi:10.1159/000100883, DOI
- Orchard T.J., Temprosa M., Goldberg R., et al. The effect of metformin and intensive lifestyle intervention on the metabolic syndrome: the Diabetes Prevention Program randomized trial., Ann Intern Med 2005, 142: 611-9, PMID: 15838067, PubMed
- Kagan R.J., Yakuboff K.P., Warner P., Warden G.D. Surgical treatment of hidradenitis suppurativa: a 10-year experience, Surgery 2005, 138: 734-40, pubmed.ncbi.nlm.nih.gov
- van der Zee H.H., Prens E.P., Boer J. Deroofing: a tissue-saving surgical technique for the treatment of mild to moderate hidradenitis suppurativa lesions, J Am Acad Dermatol 2010, 63: 475, pmid:20708472, PubMed
- Rompel R., Petres J. Long-term results of wide surgical excision in 106 patients with hidradenitis suppurativa. Dermatol Surg 2000, 26: 638-43, PubMed
- Harrison B.J., Kumar S., Read G.F., Edwards C.A., Scanlon M.F., Hughes L.E. Hidradenitis suppurativa: evidence for an endocrine abnormality, Br J Surg 1985, 72: 1002-4, PubMed
- Finley E.M., Ratz J.L. Treatment of hidradenitis suppurativa with carbon dioxide laser excision and second-intention healing, J Am Acad Dermatol 1996, 34: 465-9, PubMed
- Xu L.Y., Wright D.R., Mahmoud BH, et al. Histopathologic study of hidradenitis suppurativa following long-pulsed 1064-nm Nd:YAG laser treatment, Arch Dermatol 2011, 147: 21-8, pmid:20855672, PubMed
- Machado M.O., Stergiopoulos V., Maes M., et al. Depression and Anxiety in Adults With Hidradenitis Suppurativa, JAMA Dermatol, 2019, 155(8): 939-45, doi:10.1001/jamadermatol.2019.0759, DOI
- Danby F.W., Margesson L.J. Hidradenitis suppurativa, Dermatol Clin 2010, 28: 779, pmid:20883920, PubMed
Opracowanie
- Joanna Dąbrowska-Juszczak (redaktor)
- Anna Fabian–Danielewska (recenzent)
- Adam Windak (redaktor)
- Laura Morshäuser (recenzent/redaktor)
