Streszczenie
- Definicja: Ból utrzymujący się lub pojawiający się ponownie po 3 miesiącach od zachorowania na półpasiec (według niektórych źródeł: >30 dni od zachorowania).
- Epidemiologia: Choroba występuje u około 10% (20–50% w zależności od przyjętej definicji) wszystkich pacjentów z półpaścem.
- Objawy: Ból neuropatyczny w dotkniętym obszarze unerwienia, często piekący lub przeszywający.
- Obraz kliniczny: Możliwa allodynia (ból wywoływany przez nieadekwatne bodźce), ból neuropatyczny ograniczony do zajętego obszaru unerwienia (np. jednego dermatomu).
- Diagnostyka: Rozpoznać stawiane zwykle na podstawie wywiadu lekarskiego oraz obrazu klinicznego. Jeśli podczas zbierania wywiadu nie można ustalić przebycia półpaśca, a objawy są charakterystyczne, konieczna jest dokładna diagnostyka różnicowa neuropatii. Obejmuje ona oznaczenie parametrów stanu zapalnego, a także serologii ospy wietrznej i półpaśca we krwi i płynie mózgowo–rdzeniowym.
- Leczenie: Jako leki pierwszego rzutu zalecane są leki przeciwdepresyjne (np. duloksetyna, amitryptylina) lub przeciwdrgawkowe (pregabalina lub gabapentyna). W zależności od wskazań pierwszym wyborem może być leczenie miejscowe lidokainą lub plastrami z kapsaicyną w dużych dawkach. Niektórzy pacjenci odnoszą korzyść z przezskórnej elektrycznej stymulacji nerwów (TENS). W przypadku długotrwałego przebiegu choroby wskazana jest terapia multimodalna z elementami psychoedukacyjnymi i psychoterapeutycznymi. W bardzo ciężkich, opornych na leczenie przypadkach, możliwe jest zastosowanie procedur inwazyjnych, takich jak zewnątrzoponowa elektrostymulacja kręgosłupa lub blokady dokanałowe.
Informacje ogólne
Definicja
- Neuralgia popółpaścowa to ból neuropatyczny utrzymujący się lub pojawiający się ponownie po 3 miesiącach od ostrego zachorowania na półpasiec (według niektórych źródeł: >30 dni od zachorowania).
- Ból może utrzymywać się przez tygodnie lub miesiące, a czasami nawet przez wiele lat.1
- Niektórzy autorzy używają terminu neuralgii popółpaścowej również w odniesieniu do bólu związanego z ostrym zakażeniem półpaścem.
- W niniejszym artykule nazywamy to „bólem związanym z półpaścem“.
- W tej fazie może wystąpić zarówno ból nocyceptywny, jak i ból neuropatyczny. Więcej informacji na temat rozróżniania rodzajów bólu można znaleźć w artykule zasady leczenia bólu.
Epidemiologia
- Współczynnik chorobowości
- Zależy od tego, w jakim czasie po ostrym zakażeniu choroba zostaje stwierdzona.
- To, w którym momencie można mówić o neuralgii popółpaścowej, jest przedmiotem dyskusji.
- Jedni autorzy podają granicę 3 miesięcy, inni 30 dni, jeszcze inni definiują ją jako każdy ból związany z półpaścem.2-4
- Około 1 na 5 osób zachoruje na półpaśca w ciągu swojego życia.5
- Według międzynarodowych badań neuralgia występuje u 10–70% wszystkich pacjentów z półpaścem.
- Zależy od tego, w jakim czasie po ostrym zakażeniu choroba zostaje stwierdzona.
- Zapadalność
- W krajach europejskich co roku około 6 na 1000 osób zapada na półpasiec.6
- Dane retrospektywne wskazują, że w latach 2005–2009 zapadalność na półpasiec u osób w wieku powyżej 50 lat wzrosła z 10,4 do 10,9 przypadków na 1000 osobolat.7
- Według danych z podstawowej opieki zdrowotnej w Wielkiej Brytanii i Islandii na 1000 osób przypadają około 2–3 przypadki rocznie.
- U osób w wieku poniżej 60 lat ryzyko wystąpienia neuralgii popółpaścowej wynosi mniej niż 2%, podczas gdy w grupie wiekowej 60–69 lat wynosi 7%, a powyżej 70 lat – 19%.8
Etiologia i patogeneza
- Chorobę wywołuje wirus ospy wietrznej i półpaśca (Varicella zoster virus - VZV), nazywany również ludzkim wirusem opryszczki typu 3 (Human herpesvirus 3 - HHV–3).
- Po pierwotnym zakażeniu (ospą wietrzną) wirus utrzymuje się przez całe życie w zwojach nerwowych mózgu i rdzenia kręgowego.
- Półpasiec to ostre zakażenie spowodowane reaktywacją utajonego wirusa ospy wietrznej i półpaśca u osób z częściową odpornością po przebytej w przeszłości ospie wietrznej.
- Zakażenie prowadzi do zapalenia zwojów i skóry w zajętych dermatomach.
- Może również prowadzić do zapalenia rdzenia kręgowego, radikulopatii, zapalenia nerwu lub zapalenia naczyń.
- Osłabienie odporności komórkowej ze względu na wiek, choroby współistniejące lub leczenie immunosupresyjne predysponuje do rozwoju zapalenia nerwu.
- Mechanizmy bólu
- Ból jest prawdopodobnie spowodowany stanem zapalnym i uszkodzeniem struktur nerwowych, a także miejscowym stanem zapalnym skóry i tkanki podskórnej.
- Ponadto aktywność pierwotnych włókien nerwu doprowadzającego w rogu tylnym prowadzi do uwrażliwienia i wywołuje impulsy bólowe niezależnie od uszkodzenia tkanki.
- Inne omawiane mechanizmy obejmują rdzeniowe odhamowanie impulsów aferentnych z powodu uszkodzenia nerwów rdzeniowych i utratę fizjologicznego hamowania włókien C z powodu uszkodzenia nerwów zmielinizowanych.
- Fakt, że opisane procesy zachodzą przez dłuższy czas, wydaje się wyjaśniać, dlaczego neuralgia popółpaścowa jest często przewlekła.
Czynniki predysponujące
- Wiek.9
- Duże natężenie bólu w ostrej fazie półpaśca.
- Znaczne nasilenie zmian skórnych (wysypki).
- Prodromalny ból w obrębie dermatomów przed pojawieniem się wysypki.
ICD–10
- B02.2 Półpasiec z zajęciem innych części układu nerwowego.
Diagnostyka
Kryteria diagnostyczne
- Przebycie półpaśca.
- Nowy lub utrzymujący się 3 miesiące od zachorowania na półpasiec ból w tym samym obszarze unerwienia, w którym wcześniej występowały zmiany w ostrej fazie choroby.
Wywiad lekarski
- Przebycie półpaśca
- Neuralgia popółpaścowa najczęściej występuje po zajęciu nerwu trójdzielnego i u pacjentów w wieku powyżej 60 lat.
- Częsta jest również w przypadku zajęcia korzeni nerwów piersiowych (Th4–Th6) i szyjnych.
- Zaleca się rozróżnienie bólu nocyceptywnego i neuropatycznego.
- Ból neuropatyczny
- Często uporczywy, piekący ból.
- Zwykle ograniczony do obszaru objętego wcześniej zakażeniem, ale może również rozprzestrzeniać się poza dotknięte chorobą dermatomy.
- Samoistny ból rwący, kłujący lub przeszywający (jak rażenie prądem) jest typowy dla neuralgii popółpaścowej, lecz także dla innych miejscowych zespołów bólu neuropatycznego, takich jak neuralgia nerwu trójdzielnego lub ból kikuta.
- Intensywność bólu także może być różna, ale często jest to ból silny.
- Częsta jest przeczulica skóry, w której małe lub nieadekwatne bodźce (np. dotyk ubrań) wywołują silny ból (allodynia).10
- Allodynia mechaniczna jest typowa dla neuralgii popółpaścowej, podczas gdy allodynia z zimna występuje częściej po uszkodzeniach nerwów, w niektórych neuropatiach i po chemoterapii.
- Jakość życia może być znacznie obniżona. Mogą wystąpić problemy psychospołeczne, zaburzenia snu, utrata łaknienia i osłabienie libido.
- Zaleca się ocenę bólu oraz skuteczności leczenia przeciwbólowego przy użyciu skal natężenia bólu, takich jak wizualna skala analogowa (Visual Analogue Scale - VAS) lub skala numeryczna (Numerical Rating Scale - NRS).
- 0 = brak bólu, 10 = najsilniejszy ból, jaki można sobie wyobrazić.
- U niektórych pacjentów pomocne mogą być dodatkowe kwestionariusze oceniające komponentę bólu neuropatycznego.11
- DN4 (Douleur Neuropathique 4 Questions)
- PD–Q (Pain Detect Questionnaire)
- LANSS (Leeds Assessment of Neuropathic Symptoms and Sings pain scale).
Badanie fizykalne
- Zazwyczaj po ustąpieniu wysypki nie obserwuje się żadnych widocznych zmian, jednak w zajętym obszarze można stwierdzić allodynię i przeczulicę.
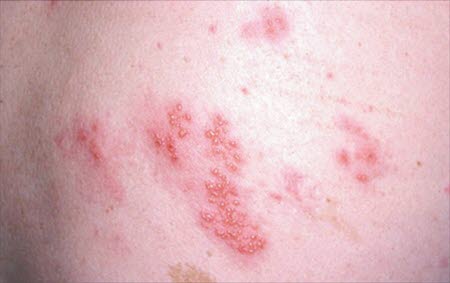 Zmiany skórne w półpaścu
Zmiany skórne w półpaścu
Badania uzupełniające
- Zazwyczaj chorobę można rozpoznać na podstawie wywiadu lekarskiego i obrazu klinicznego.
- W rzadkich przypadkach, na przykład gdy półpasiec nie ma typowego przebiegu z wykwitami, bólem neuropatycznym (patrz tam) może wymagać szerszej diagnostyki różnicowej.
- Obejmuje to m.in. ocenę parametrów stanu zapalnego oraz w razie potrzeby, serologię lub izolację DNA (metodą PCR) wirusa ospy wietrznej i półpaśca (VZV) we krwi i płynie mózgowo–rdzeniowym.3
Wskazania do skierowania do specjalisty
- Uporczywy ból, który słabo odpowiada na leczenie.
Leczenie
Cele leczenia
- Zmniejszenie intensywności i czasu trwania bólu w przypadku rozpoznanej neuralgii popółpaścowej.
- W przypadku bólu neuropatycznego realna redukcja bólu wynosi 30–50%.12
- Poprawa jakości snu.
- Poprawa jakości życia.
- Zachowanie aktywności społecznej.
- Zachowanie zdolności do pracy.
Ogólne informacje o leczeniu
- Wielu pacjentom wystarczy wyjaśnienie, że potrzeba czasu, zanim ból lub inne dolegliwości ustąpią.
- Opcje leczenia niefarmakologicznego obejmują postępowanie psychoterapeutyczne i fizjoterapeutyczne.
- W przypadku łagodnych objawów można początkowo zastosować słabe środki przeciwbólowe (np. paracetamol).
- W przypadku bardziej nasilonych objawów można włączyć miejscową terapię maścią kapsaicynową, ale według metaanalizy ma ona umiarkowaną skuteczność.13
- Często konieczne jest leczenie ogólnoustrojowe: leki przeciwpadaczkowe lub trójpierścieniowe leki przeciwdepresyjne jako leki pierwszego rzutu. W razie potrzeby można również łączyć, np. z opioidami.
Ból nocyceptywny związany z półpaścem
- Warto natychmiast rozpocząć leczenie bólu związanego z półpaścem za pomocą ogólnoustrojowych leków przeciwbólowych.
- Zalecana jest terapia nocyceptywnego bólu związanego z półpaścem zgodnie ze schematem klasyfikacji bólu (drabiną analgetyczną) według WHO:
- niska intensywność bólu: NLPZ lub inne nieopioidowe leki przeciwbólowe
- średnia intensywność bólu: połączenie nieopioidowych leków przeciwbólowych z opioidami o słabym działaniu
- duża intensywność bólu: połączenie nieopioidowych leków przeciwbólowych z silnie działającymi opioidami.
Ból neuropatyczny (neuralgia popółpaścowa)
- W przypadku stwierdzenia bólu neuropatycznego zalecane jest włączenie leczenia rosnącymi dawkami leków przeciwdrgawkowych (gabapentyny lub pregabaliny), w razie potrzeby uzupełnione lekami przeciwdepresyjnymi (np. amitryptyliną).
- Jeśli leczenie bólu neuropatycznego zgodnie z drabiną analgetyczną WHO w połączeniu z lekami przeciwpadaczkowymi nie jest wystarczające, zaleca się modyfikację leczenia po 2–4 tygodniach.
- W tym celu zalecana może być terapia trójpierścieniowymi lekami przeciwdepresyjnymi (np. amitryptyliną) lub w przypadku bólu miejscowego i po wygojeniu zmian skórnych, kapsaicyną, ewentualnie także lidokainą w postaci plastrów.
- Jeśli pomimo leczenia ból się utrzymuje (>4 w skali NRS, 4 tygodnie po wygojeniu zmian skórnych), wówczas wskazane jest skierowanie do specjalisty leczenia bólu.11
Metody niefarmakologiczne
- Jak chory postrzega swoją chorobę?
- Ewentualna niepewność/lęk odnośnie podstawowej przyczyny objawów.
- Identyfikacja lęku, depresji, pułapek myślenia (m.in. myślenie katastroficzne), w miarę możliwości poparta testami psychologicznymi, np. na podstawie:
- skali depresji Montgomery–Asberg (Montgomery–Asberg Depression Rating Scale - MADRS)
- szpitalnej skali lęku i depresji (Hospital Anxiety and Depression Scale - HADS).
- Edukacja pacjentów:
- informowanie na temat mechanizmów bólu
- informowanie o planie terapii i możliwych działaniach niepożądanych wybranej formy leczenia.
- Ustalenie realnych celów terapii (patrz wyżej).
- Niefarmakologiczne środki terapeutyczne są niezbędne w ramach multimodalnej terapii bólu zwłaszcza w przewlekłych postaciach choroby:
- terapia poznawczo–behawioralna
- ergoterapia
- fizjoterapia
- Przezskórna elektryczna stymulacja nerwów (ang. transcutaneous electrical nerve stimulation, TENS) stosowana 2 do 4 x dziennie przez około 30 minut może być skuteczna, jeśli zachowana jest wrażliwość skóry.
- Elektrody nie powinny być przyklejane bezpośrednio w obszarach, na których występuje allodynia.
- techniki relaksacyjne.
Leczenie farmakologiczne
- Patrz tabela ból neuropatyczny, zalecane leki.
Ból nocyceptywny związany z półpaścem
- Warto natychmiast rozpocząć leczenie bólu związanego z półpaścem za pomocą ogólnoustrojowych leków przeciwbólowych.
- Zalecana jest terapia przeciwbólowa nocyceptywnego bólu związanego z półpaścem zgodnie ze schematem klasyfikacji bólu (drabiną analgetyczną) według WHO:
- niska intensywność bólu: NLPZ lub inne nieopioidowe leki przeciwbólowe
- średnia intensywność bólu: połączenie nieopioidowych leków przeciwbólowych z opioidami o słabym działaniu
- duża intensywność bólu: połączenie nieopioidowych leków przeciwbólowych z silnie działającymi opioidami.
Ból neuropatyczny (neuralgia popółpaścowa)
- W przypadku bólu neuropatycznego zalecane jest leczenie stopniowo rosnącymi dawkami leków przeciwdrgawkowych (gabapentyny lub pregabaliny), ewentualnie uzupełnione lekiem przeciwdepresyjnym (trój– i czteropierścieniowymi lekami przeciwdepresyjnymi lub duloksetyną).
- Jeśli leczenie bólu neuropatycznego według drabiny analgetycznej WHO w połączeniu z lekami przeciwpadaczkowymi nie jest wystarczające, zaleca się modyfikację leczenia po 2–4 tygodniach.
- W tym celu zalecana może być terapia trójpierścieniowymi lekami przeciwdepresyjnymi (np. amitryptyliną) lub – w przypadku bólu ograniczonego, po wygojeniu zmian skórnych – kapsaicyną, ewentualnie także lidokainą w postaci plastrów.
- Jeśli pomimo leczenia ból się utrzymuje (>4 w skali NRS, 4 tygodnie po wygojeniu zmian skórnych), wówczas wskazane jest skierowanie do specjalisty leczenia bólu.11
Leczenie miejscowe
- Skuteczność miejscowego leczenia lidokainą jest najlepiej udowodniona dla neuralgii popółpaścowej (spośród wszystkich zespołów bólu neuropatycznego).14
- Plastry z lidokainą są dopuszczone w tym wskazaniu i mogą być rozważane jako leczenie podstawowe.
- Są one szczególnie przydatne:
- w bólu ograniczonym przestrzennie, np. w obszarach z allodynią
- u pacjentów w podeszłym wieku lub z wielolekowością: ze względu na niski wskaźnik wchłaniania ogólnoustrojowego nie należy spodziewać się ogólnoustrojowych (np. ośrodkowych) działań niepożądanych ani istotnych interakcji z innymi produktami leczniczymi.
- Szybki początek działania, niskie ryzyko ogólnoustrojowych działań niepożądanych i brak dowodów na rozwój tolerancji.15
- Według metaanalizy Cochrane: korzyści płynące z miejscowego leczenia bólu neuropatycznego lidokainą nie zostały jeszcze udowodnione ponad wszelką wątpliwość w istotnych badaniach z randomizacją. Wcześniejsze badania dotyczące leczenia lidokainą neuralgii popółpaścowej mają w przeważającej mierze ograniczone znaczenie ze względu na niedociągnięcia metodologiczne.16
- Próba leczenia za pomocą tej zazwyczaj bardzo dobrze tolerowanej terapii miejscowej wydaje się jednak w wielu przypadkach właściwa.
- Miejscowe leczenie wysokimi dawkami kapsaicyny 8% może być również zalecane w leczeniu bólu neuropatycznego.
- Przy dobrej tolerancji terapii skuteczność jest porównywalna z działaniem uznanych leków doustnych.
- W przypadku neuralgii popółpaścowej i innych miejscowych zespołów bólu neuropatycznego należy rozważyć jako podstawową metodę leczenia.
- Ulga w bólu utrzymuje się przez około 3 miesiące po jednorazowym zastosowaniu.
- Uwaga: wymaga zachowania ostrożności podczas stosowania! Aplikacja powinna być przeprowadzana przez przeszkolone osoby, a instrukcje podania powinny być dokładnie przestrzegane.
- Leczenie można powtarzać co 90 dni.
- Preparaty zewnętrzne zawierające mniejsze stężenia (0,025–0,075%) kapsaicyny są mało skuteczne u pacjentów z neuralgią popółpaścową.
Leki przeciwdepresyjne
- Przede wszystkim trójpierścieniowe np. amitryptylina przez okres co najmniej 3–6 tygodni.17
- Dawkowanie amitryptyliny: początkowo 10 mg wieczorem, stopniowe zwiększanie dawki o 10–25 mg co 2–7 dni (zgodnie z tolerancją) aż do uzyskania efektu przeciwbólowego przy akceptowalnych działaniach niepożądanych. Celem jest przyjmowanie co najmniej 50 mg na noc.
- W jednym z badań nortryptylina była lepiej tolerowana niż amitryptylina.18
- Działania niepożądane: zmęczenie, osłabienie, suchość w ustach, zaparcia. U niektórych pacjentów wystąpiły nieakceptowalne reakcje niepożądane.
- NNH = 17 (Number Needed to Harm, czyli liczba osób, które należałoby leczyć, aby u jednej z nich wystąpiła reakcja niepożądana).19
- Mechanizm działania
- Działanie przeciwbólowe występuje przy dawkach niższych niż te stosowane w leczeniu depresji.
- Prawdopodobny mechanizm działania: wzrost hamowania sygnałów nocyceptywnych z obwodowych części układu nerwowego.20
- NNT = 2–3 dla znaczącego efektu (Number Needed to Treat, czyli liczba osób, które trzeba leczyć, aby u jednej z nich wystąpił pożądany efekt).
Leki przeciwdrgawkowe
- Wśród leków przeciwdrgawkowych wykazano skuteczność tylko dla gabapentyny i pregabaliny.
- Ze względu na niewystarczające dowody skuteczności działania oraz duże ryzyko działań niepożądanych, inne leki przeciwdrgawkowe, takie jak karbamazepina, mogą być rozważane tylko w uzasadnionych, wyjątkowych przypadkach. Z tych samych powodów fenytoina i topiramat nie powinny być stosowane w leczeniu bólu neuropatycznego.
- Gabapentyna
- Średnio 35% leczonych pacjentów osiąga zmniejszenie bólu o co najmniej 50%.21
- Dawka początkowa 300 mg na dobę.
- Następnie należy zwiększać dawkę o 300 mg na dobę lub co drugi dzień, aż do uzyskania optymalnej dawki podtrzymującej, podzielonej na 3–4 dawki na dobę. Maksymalna dawka wynosi 3600 mg, tj. 3 x 1200 mg.22
- NNT = 2–3.
- Gabapentyna w dawce 1800 mg na dobę skutecznie łagodziła ból w badaniu dotyczącym leczenia neuralgii popółpaścowej.23
- Pregabalina
- Dawka początkowa 50 mg na dobę, zwiększana o 25 mg co 3–5 dni do co najmniej skutecznej dawki 2 x 75 mg, zwykle 2 x 150 mg.
- Możliwe jest dalsze zwiększanie dawki do maksymalnej dawki 2 x 300 mg (600mg/24h).
- Jeśli leczenie ma zostać przerwane, należy stopniowo odstawiać w ciągu 3–6 tygodni.
- NNT = 3.
- Należy zwrócić uwagę na możliwość uzależnienia!
- Szczególnie u osób uzależnionych od substancji psychoaktywnych, zwłaszcza opioidów.
- Obserwowane głównie przy bardzo wysokich dawkach - niektóre znacznie przekraczały maksymalną dozwoloną dawkę dobową 600 mg (mediana 2100 mg, zakres 800–7500 mg).
Inne leki przeciwbólowe
- Wykazano, że opioidy są skuteczne w leczeniu neuralgii popółpaścowej, jednak bardziej w przypadku bólu nocyceptywnego niż neuropatycznego.
- To, czy NLPZ są skuteczne w leczeniu bólu neuropatycznego, nie zostało wyjaśnione w odpowiednich badaniach25, dlatego nie powinny być stosowane w leczeniu przewlekłego bólu neuropatycznego.
Metody inwazyjne
- Zewnątrzoponowa elektrostymulacja kręgosłupa.
- Iniekcje dokanałowe
- W skrajnie ciężkich przypadkach bardzo pozytywne rezultaty można było osiągnąć, stosując do 4 dokanałowych iniekcji metyloprednizolonu wraz z lidokainą podawanych w tygodniowych odstępach.26
- Potrzebne są dalsze badania.
Zapobieganie
- Profilaktyka pierwotna półpaśca
- Szczepienie przeciwko wirusowi ospy wietrznej i półpaśca (VZV) zmniejsza zarówno ryzyko półpaśca, jak i neuralgii popółpaścowej.12
- Dostępne są szczepionki przeciw ospie wietrznej dla osób, które nie miały dotąd kontaktu z VZV, a także przeciwko półpaścowi dla osób o zwiększonym ryzyku zachorowania, które chorowały w przeszłości na ospę wietrzną.
- Więcej informacji na temat wskazań można znaleźć w sekcji Zapobieganie w artykule Półpasiec.
- Profilaktyka bólu neuropatycznego w przebiegu półpaśca
- Terapia wirostatyczna półpaśca nie ma działania zapobiegawczego w odniesieniu do neuralgii popółpaścowej.27
- Wyniki nie są jednoznaczne, jednak największe badanie uwzględnione w metaanalizie27 nie wykazało skuteczności acyklowiru.
- Glikortykosteroidy nie mają działania zapobiegawczego w stosunku do neuralgii popółpaścowej.
- Terapia wirostatyczna półpaśca nie ma działania zapobiegawczego w odniesieniu do neuralgii popółpaścowej.27
- Profilaktyka przejścia neuraglii popółpaścowej w stan przewlekły
- W jednym z badań amitryptylina w dawce 25 mg dziennie przez 3 miesiące od wystąpienia objawów zmniejszyła chorobowość u pacjentów z bólem po 6 miesiącach o 50%.28
Przebieg, powikłania i rokowanie
Przebieg
- U zdecydowanej większości pacjentów ból ustępuje bez leczenia, lecz do całkowitego wyzdrowienia mogą minąć lata.
- W jednym z badań obejmującym 421 pacjentów z półpaścem ryzyko wystąpienia neuralgii popółpaścowej 3 miesiące po ustąpieniu wykwitów półpaśca wynosiło 1,8% w grupie wiekowej poniżej 60 lat oraz 12% w grupie wiekowej powyżej 60 lat.9
Rokowanie
- Około 3% wszystkich pacjentów z neuralgią popółpaścową we wspomnianym wyżej badaniu9 nadal odczuwało ból po 12 miesiącach.
- U wszystkich pacjentów ból ten miał nasilenie od łagodnego do umiarkowanego.
- Połowa z tych pacjentów nie odczuwała bólu po 2–7 latach.
Dalsze postępowanie
- Zazwyczaj nie ma potrzeby stałego monitorowania przebiegu choroby.
- Jeśli stosowana jest przewlekła farmakoterapia, należy przeprowadzać regularne kontrole tolerancji, bezpieczeństwa i interakcji, w zależności od substancji czynnej.
Informacje dla pacjentów
Edukacja pacjenta
- Z czasem ból prawie zawsze ustępuje.
- Patrz także sekcja metody niefarmakologiczne.
Materiały edukacyjne dla pacjentów
Ilustracje

Świeże wykwity skórne w przebiegu półpaśca
Źródła
Piśmiennictwo
- Jung B.F., Johnson R.W., Griffin D.R., Dworkin R.H.: Risk factors for postherpetic neuralgia in patients with herpes zoster. Neurology 2004, 62: 1545-51, PMID: 15136679, PubMed
- Bujnowska-Fedak M.M., Węgierek P., Pacjent z półpaścem w praktyce lekarza rodzinnego, Forum Medycyny Rodzinnej 2018, 12(3): 107-14.
- Zaborowski P., Półpasiec, Interna – Mały Podręcznik 2023, dostęp: 21.02.2024, www.mp.pl
- Ortega E., Postherpetic neuralgia, UpToDate, dostęp: 21.02.2024, UpToDate
- Johnson R.W., Dworkin R.H. Treatment of herpes zoster and postherpetic neuralgia, BMJ 2003, 326: 748-50, PubMed
- Ultsch B., Siedler A., Rieck T. et al. Herpes zoster in Germany: quantifying the burden of disease, BMC Infect Dis 2011, 11:173, PMID: 21679419, PubMed
- Hillebrand K. et al. Incidence of herpes zoster and its complications in Germany, 2005–2009, J Infect 2015, 70: 178-86, PMID: 25230396, PubMed
- Oxman M.N., Levin M.J., Johnson G.R., et al. A vaccine to prevent herpes zoster and postherpetic neuralgia in older adults, N Engl J Med 2005, 352: 2271, New England Journal of Medicine
- Helgason S., Petursson G., Gudmundsson S., Sigurdsson J.A. Prevalence of postherpetic neuralgia after a single episode of herpes zoster: prospective study with long term follow up, BMJ 2000, 321: 794-6, PubMed
- Dworkin R.H., Gnann J.W. Jr, Oaklander A.L., et al. Diagnosis and assessment of pain associated with herpes zoster and postherpetic neuralgia, J Pain 2008, 9: 37, PubMed
- Wordliczek J., Zajączkowska R., Leppert W., Farmakoterapia bólu neuropatycznego, Medycyna Paliatywna w Praktyce 2017, 11, 2: 61-73.
- Johnson R.W., Rice A.S. Clinical practice, Postherpetic neuralgia, N Engl J Med., 16.10.2014, 371(16): 1526-33, doi: 10.1056/NEJMcp1403062, DOI
- Mason L. et al. Systematic review of topical capsaicin for the treatment of chronic pain, BMJ 2004, 328: 991-5, British Medical Journal
- Liu X., Wei L., Zeng Q., et al. The Treatment of Topical Drugs for Postherpetic Neuralgia: A Network Meta-Analysis, Pain Physician 2020, 23: 541-51, PMID: 33185370, pubmed.ncbi.nlm.nih.gov
- Navez M.L., Monella C., Bösl I., Sommer D., Delorme C. 5% Lidocaine Medicated Plaster for the Treatment of Postherpetic Neuralgia: A Review of the Clinical Safety and Tolerability, Pain Ther 2015, 4(1): 1-15, pmid:25896574, PubMed
- Derry S., Wiffen P.J., Moore R.A., Quinlan J. Topical lidocaine for neuropathic pain in adults, Cochrane Database Syst Rev 02.2014, doi:10.1002/14651858.CD010958, www.cochranelibrary.com
- Alper, B.S., Lewis, P.R. Treatment of postherpetic neuralgia: A systematic review of the literature, J Fam Pract 2002, 51: 121, PubMed
- Watson C.P., Vernich L., Chipman M., Reed K. Nortriptyline versus amitriptyline in postherpetic neuralgia: a randomized trial, Neurology 1998, 51: 1166, www.ncbi.nlm.nih.gov
- Collins S.L., Moore R.A., McQuay H.J., et al. Antidepressants and anticonvulsants for diabetic neuropathy and postherpetic neuralgia: a quantitative systematic review, J Pain Symptom Manage 2000, 20: 449-58, PubMed
- Dubner R., Bennett G.J. Spinal and trigeminal mechanisms of nociception, Annu Rev Neurosci 1983, 6: 381, PubMed
- Moore R.A., Wiffen P.J., Derry S., Toelle T., Rice A.S.. Gabapentin for chronic neuropathic pain and fibromyalgia in adults, Cochrane Database Syst Rev 2014, 4: CD007938, doi:10.1002/14651858.CD007938.pub3, DOI
- Sang C.N., Sathyanarayana R., Sweeney M. Gastroretentive gabapentin (G-GR) formulation reduces intensity of pain associated with postherpetic neuralgia (PHN), Clin J Pain 13.07.2012, pmid:22801243,. PubMed
- Fan H., Yu W., Zhang Q., et al. Efficacy and safety of gabapentin 1800 mg treatment for post-herpetic neuralgia: a meta-analysis of randomized controlled trials, J Clin Pharm Ther., 08.2014, 39(4): 334-42, doi: 10.1111/jcpt.12167, PMID: 24806220, PubMed
- Raja S.N., Haythornthwaite J.A., Pappagallo M., et al. Opioids versus antidepressants in postherpetic neuralgia: a randomized, placebo-controlled trial, Neurology 2002, 59: 1015, www.ncbi.nlm.nih.gov
- Moore R.A., Chi C.C., Wiffen P.J. et al. Oral nonsteroidal anti-inflammatory drugs for neuropathic pain, Cochrane Database Syst Rev 2015, 10: CD010902, DOI: 10.1002/14651858.CD010902.pub2, DOI
- Kotani N., Kushikata T., Hashimoto H., et al. Intrathecal methylprednisolone for intractable postherpetic neuralgia, N Engl J Med 2000, 343: 1514-9, PubMed
- Chen N., Li Q., Yang J., et al. Antiviral treatment for preventing postherpetic neuralgia, Cochrane Database Syst Rev. 2014, 2:CD006866, PMID: 24500927, PubMed
- Bowsher D. The effects of pre-emptive treatment of postherpetic neuralgia with amitriptyline: a randomized, double-blind, placebo-controlled trial, J Pain Symptom Manage 1997, 13: 327-31, PubMed
Opracowanie
- Joanna Dąbrowska-Juszczak (redaktor)
- Magdalena Karpiuk (recenzent)
- Sławomir Chlabicz (redaktor)
- Thomas M. Heim (recenzent/redaktor)
