Informacje ogólne
Definicja
- Ból podbrzusza o charakterze skurczu odczuwany podczas krwawienia miesiącznego, spowodowany skurczami mięśniówki macicy.1-2
- Pierwotne bolesne miesiączkowanie: nie można udowodnić organicznej przyczyny.
- Dolegliwości pojawiają się u większości kobiet 6–12 miesięcy po pierwszej miesiączce, kiedy zaczynają się cykle owulacyjne.
- Ból trwa zwykle od 8 do 72 godzin.
- Prawdopodobnie pewną rolę odgrywa także wzmożone napięciu układu współczulnego.
- Wtórne bolesne miesiączkowanie: można wykryć przyczynę organiczną.
- Bolesne miesiączkowanie pojawia się po latach względnie bezbolesnego miesiączkowania.
- Wiek zachorowania wynosi zwykle od 30 do 40 lat, ale dolegliwości mogą wystąpić w dowolnym momencie.3
- Wymaga diagnostyki w kierunku możliwych nieprawidłowości układu rodnego i ew. przewodu pokarmowego.
Częstość występowania
- Współczynnik chorobowości u młodych kobiet bezdzietnych (nieródek) wynosi 20–90%, w zależności od metody pomiaru.4-6
- U 10–15% występuje tak silny ból, że nie są w stanie pracować przez jeden lub więcej dni w miesiącu4,7. Dolegliwości te są najczęstszą przyczyną opuszczonych dni w szkole wśród nastoletnich dziewcząt.5,8
- W jednym z badań wykazano, że bolesne miesiączkowanie występuje u 90% 19-letnich dziewcząt i 67% 24-letnich kobiet. Wśród 24-letnich kobiet 10% zgłosiło, że ból utrudniał im codzienne życie.9
Etiologia i patogeneza
Patogeneza
Pierwotne bolesne miesiączkowanie
- Skurcze mięśniówki macicy wywoływane są zwiększonym uwalnianiem prostaglandyn wytwarzanych w endometrium podczas cykli owulacyjnych.
- Prostaglandyny odpowiadają za skurcze myometrium i naczyń wewnątrzmacicznych.
- W wyniku tego dochodzi do zmniejszenia przepływu krwi przez macicę i jej niedotlenienia.
- Prostaglandyny odpowiedzialne są również za dolegliwości takie jak nudności czy bóle głowy.
Wtórne bolesne miesiączkowanie
- Przyczyny organiczne, np. nieprawidłowości w obrębie narządów miednicy mniejszej (stany zapalne, guzy, polipy, mieśniaki) lub zabrzenia przewodu pokarmowego (celiakia, zepół jelita drażliwego)
- Częstą przyczyną wtórnego bolesnego miesiączkowania jest endometrioza. Jednak uważa się, że istnieje tylko słaba korelacja między nasileniem bólu a stopniem zaawansowania endometriozy.2,10-11
- Z psychosomatycznego punktu widzenia u kobiet z bolesnym miesiąćzkowaniem często obserwuje się negatywne skojarzenia z miesiączką. Stres i napięcie psychiczne mogą nasilać objawy.
Przyczyna konsultacji
- Niewiele kobiet z bolesnym miesiączkowaniem konsultuje się z lekarzem.2,12
- Najczęściej powodem jest silny ból nieustępujący po lekach przeciwbólowych dostępnych bez recepty, a także lęk przed poważną chorobą.
Możliwe błędne rozpoznania
- Endometrioza.
- Nadużywanie leków lub narkotyków.
- Poronienie samoistne.
- Ciąża pozamaciczna.
ICD-10
- N94 Ból i inne stany związane z żeńskimi narządami płciowymi i cyklem miesiączkowym
- N94.4 Pierwotne bolesne miesiączkowanie
- N94.5 Wtórne bolesne miesiączkowanie
- N94.6 Bolesne miesiączkowanie, nieokreślone
Diagnostyka różnicowa
Pierwotne bolesne miesiączkowanie
- Ból menstruacyjny bez widocznej patologii organicznej.
- Występuje u ponad 50% wszystkich kobiet i zmniejsza się z czasem, zwłaszcza po urodzeniu dziecka.
- Ból jest spowodowany skurczami mięśni macicy, wywołanymi przez prostaglandyny wytwarzane w endometrium.12
- Objawy zwykle zaczynają się na kilka godzin przed miesiączką i obejmują:
- skurczowy ból brzucha, pachwiny, odcinka lędźwiowego kręgosłupa i wewnętrznej strony uda
- nudności, wymioty, biegunkę
- ból głowy, drażliwość, zaburzenia snu.
- Dyskomfort może trwać od kilku godzin do kilku dni.
- Częstsze występowanie u kobiet palących, ze względu na obkurczający wpływ nikotyny na naczynia krwionośne.
- U 80% pacjentek dobry efekt przeciwbólowy uzyskano stosując NLPZ.
Wtórne bolesne miesiączkowanie
- Zwykle występuje u kobiet w wieku od 25 do 30 lat.
- Dolegliwości pojawiają się na kilka godzin lub dni przed miesiączką i stają się mniej dotkliwe po jej rozpoczęciu.
- Sspowodowane zmianami organicznymi, takimi jak m.in. endometrioza, włókniaki, polipy endometrium, choroba zapalna w obrębie miednicy mniejszej lub stosowanie wkładki wewnątrzmacicznej.12
Zapalenie jamy brzusznej
- Zakażenie Neisseria gonorrghoea lub lub Chlamydia.
Endometrioza
- Przyczyną jest umiejscowienie endometrium poza macicą lub w mięśniówce macicy (adenomioza).
- Najczęściej występuje u kobiet w wieku od 30 do 40 lat. Endometrioza może być dziedziczna.
- Bolesne miesiączkowanie może być jedynym objawem. Ból pojawia się między owulacją a miesiączką. Możliwy jest również ból podczas stosunku płciowego.
- We wczesnych stadiach zwykle nie występują żadne objawy kliniczne, ale w niektórych przypadkach podczas palpacji lub badania ginekologicznego można wyczuć bolesne obszary lub opór w miednicy mniejszej.
- Klinicznie wyczuwalne torbiele jajników mogą być oznakami endometriozy (guzy endometrialne/torbiele czekoladowe).
- W celu potwierdzenia rozpoznania konieczna jest laparoskopia, a czasami laparotomia.
Zrosty w miednicy mniejszej
- Wcześniejsze zakażenia, endometrioza lub zabiegi chirurgiczne w obrębie jamy brzusznej mogą prowadzić do zrostów, które sprzyjają nawracającym bólom brzucha.
Włókniaki macicy
- Są to jedne z najczęstszych guzów miednicy mniejszej. Częstość występowania wzrasta wraz z wiekiem.
- W jednym z badań przeprowadzonym u kobiet w wieku od 25 do 40 lat, włókniaki wykryto za pomocą dopochwowego badania ultrasonograficznego u 5,4% kobiet.
- Zazwyczaj przebieg bezobjawowy, z przypadkowym wykryciem guzów podczas badania.
- Najczęstsze objawy to miesiączki krwotoczne, krwawienie między miesiączkami, objawy parcia na mocz, problemy z opróżnianiem pęcherza i zaburzenia wypróżniania, ale może również wystąpić bolesne miesiączkowanie.
- Podczas badania palpacyjnego: powiększona macica, często o nieregularnym kształcie; w niektórych przypadkach wyraźnie wyczuwalne guzy.
- Rozpoznanie ustala się na podstawie badania przedmiotowego i można je potwierdzić za pomocą badania ultrasonograficznego.
Zwężenie szyjki macicy
- Po konizacji lub diatermii części pochwowej/szyjki macicy.
Wywiad lekarski
Nasilenie bolesnego miesiączkowania?
- Silny ból jest związany z obfitymi i przedłużającymi się miesiączkami, przedwczesną pierwszą miesiączką, paleniem tytoniu i nadwagą.
Kiedy po raz pierwszy pojawiło się bolesne miesiączkowanie?
- Pierwotne: w pierwszym roku po pierwszej miesiączce.
- Wtórne: po latach względnie bezbolesnego miesiączkowania.
W którym momencie cyklu miesiączkowego pojawia się ból?
- Pierwotne: tuż przed lub na początku miesiączki, trwa kilka godzin lub dni (8–72 godzin).
- Wtórne: zwykle pojawia się wcześniej w cyklu menstruacyjnym i słabnie na początku miesiączki.
Wcześniejsze choroby jamy brzusznej?
- Zakażenia?
- Zabieg chirurgiczny?
Stosowane metody antykoncepcji?
- Wkładki wewnątrzmaciczne z miedzią mogą prowadzić do bolesnego miesiączkowania.
Inne objawy?
- Dyspareunia, ból odbytu podczas wypróżnień i ból pleców wskazują na endometriozę.
- Mogą również wystąpić bóle ud i głowy, biegunka, nudności i wymioty.
- W zależności od przyczyny może również wystąpić dyspareunia, miesiączka krwotoczna, krwawienie międzymiesiączkowe lub krwawienie po stosunku płciowym.
- Niepłodność
Dolegliwości natury psychicznej?
- Stres13, depresja, stany lękowe i brak kontaktów społecznych mogą zwiększać wystepowanie bolesnego miesiączkowania.2
Badanie fizykalne
- Wskazane zwłaszcza u kobiet z wtórnym bolesnym miesiączkowaniem.
Badania uzupełniające
W ramach podstawowej opieki zdrowotnej
- Dalsze badania na ogół nie są konieczne.
Diagnostyka u specjalisty
- Badanie ginekologiczne
- Należy sprawdzić palpacyjnie bolesne obszary i opór w obrębie miednicy, a także rozmiar, kształt i położenie macicy oraz zwrócić uwagę na tkliwość podczas badania palpacyjnego.
- Niebieskawe guzy w kształcie migdałów na sromie, w pochwie lub części pochwowej szyjki macicy wskazują na endometriozę.
- Jeśli w zatoce Douglasa występują bolesne guzki lub opór w przydatkach, podejrzewa się endometriozę.
- W przypadku stwierdzenia patologii na podstawie badania ginekologicznego należy rozważyć przeprowadzenie dalszych badań.
- Cytologię szyjki macicy wykonuje się tylko wtedy, gdy występują objawy i wyniki wskazujące na przyczynę patologiczną.
- badania mikrobiologiczne
- indywidualne wskazania na podstawie wywiadu lekarskiego i wyników badania ginekologicznego
- chlamydia, gonokoki — w przypadku podejrzenia zakażenia.
- Badanie ultrasonograficzne narządów miednicy mniejszej
- Rezonans magnetyczny (RM)
- ograniczony zkares w diagnostyce endometriozy: czułość 69%, swoistość 75%.16
- Ew. tomografia komputerowa (TK)
- Laparoskopia z biopsją
- Często jest niezbędna do rozpoznania endometriozy.
Postępowanie i zalecenia
Wskazania do skierowania do ginekologa
- Jeśli podejrzewa się patologiczne przyczyny w obrębie miednicy mniejszej.
- W przypadku pierwotnego bolesnego miesiączkowania opornego na leczenie.
- W celu laparoskopii dla wykluczenia przyczyn wtórnych.17-18
Lista kontrolna do skierowania
Bolesne miesiączkowanie
- Cel skierowania
- Potwierdzenie rozpoznania? Zabieg chirurgiczny? inne?
- Wywiad lekarski:
- Początek i czas trwania: od pierwszej miesiączki? Progresja?
- Nasilenie bolesnego miesiączkowania? W którym momencie cyklu miesiączkowego pojawia się ból i jak długo trwa? Wcześniejsze choroby jamy brzusznej? Obecność wkładki domacicznej? Inne objawy? Dolegliwości natury psychicznej?
- Inne istotne choroby współwystępujące? Predyspozycje rodzinne?
- Dotychczasowe leczenie: skuteczność?
- Aktualnie przyjmowane leki?
- Następstwa: praca/szkoła, życie towarzyskie, inne?
- Badanie fizykalne
- Badanie ginekologiczne w przypadku wtórnego bolesnego miesiączkowania: odchylenia?
- Badania uzupełniające
- Dalsze badania na ogół nie są konieczne.
- Ew. wynik badania ultrasonograficznego, TK?
Leczenie
- W leczeniu należy uwzględnić nasilenie dolegliwości, plany reprodukcyjne oraz obecność chorób współistniejących.
Pierwotne bolesne miesiączkowanie
- W większości przypadków pacjentce należy zalecić przyjmowanie leków przeciwbólowych z grupy NLPZ w zależności od nasilenia bólu (skuteczność ok. 80%)19
- ibuprofen 200-400 mg 3 razy na dobę
- naproksen 250-500 mg 3 razy na dobę
- ketoprofen 100 mg 2 razy na dobę
- nimesulid 100 mg 2 razy na dobę
- Przy braku skuteczności monorerapii lekiem z grupy NLPZ
- dołączyć metamizol lub drotawerynę
- Samoistna poprawa
- Inhibitory owulacji (doustne hormonalne środki antykoncepcyjne)
- Powodują niską produkcję lub brak produkcji progesteronu w ostatniej fazie cyklu i zmniejszają grubość endometrium; często wykazują dobrą skuteczność (ok. 50%).
- Bolesne miesiączkowanie (pierwotne lub wtórne) zwykle zmniejsza się wraz ze stosowaniem doustnych środków antykoncepcyjnych.
- Wydłużony cykl przyjmowania tabletek może dodatkowo złagodzić objawy bolesnego miesiączkowania.21
- Metody niefarmakologiczne
- aktywność fizyczna
- techniki relaksacyjne
- rozgrzewające okłady
- elektrostymulacja (TENS)
Wtórne bolesne miesiączkowanie
- Leczenie zależy od przyczyny.
- Usunąć wkładkę domaciczną, jeśli ustalono, że odpowiada za występowanie dolegliwości.
- Wkładka hormonalna
- Może zmniejszać ból menstruacyjny.22
- Ablacja nerwów
- niezalecana23
- Histerektomia
- ostatnia opcja leczenia w przypadku braku planów reprodukcyjnych
- Wykazuje dobrą skuteczność w adenomiozie.
- W przypadkach nadużywania leków bolesne miesiączkowanie jest zwykle podawane jako przyczyna pożądanej recepty.
Informacje dla pacjentów
O czym należy poinformować pacjentki?
- Pierwotne bolesne miesiączkowanie
- Nie powoduje zagrożenia.
- Leczenie jest możliwe.
- Po urodzeniu dziecka zwykle następuje poprawa.
Informacje dla pacjentów w Medibas
- Bóle menstruacyjne — wtórne bolesne miesiączkowanie
- Bóle menstruacyjne — pierwotne bolesne miesiączkowanie
Ilustracje
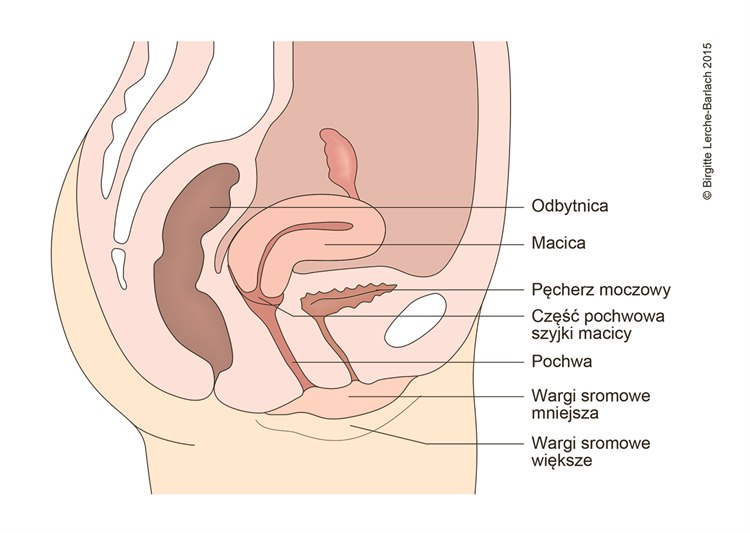
Widok boczny wewnętrznych narządów płciowych
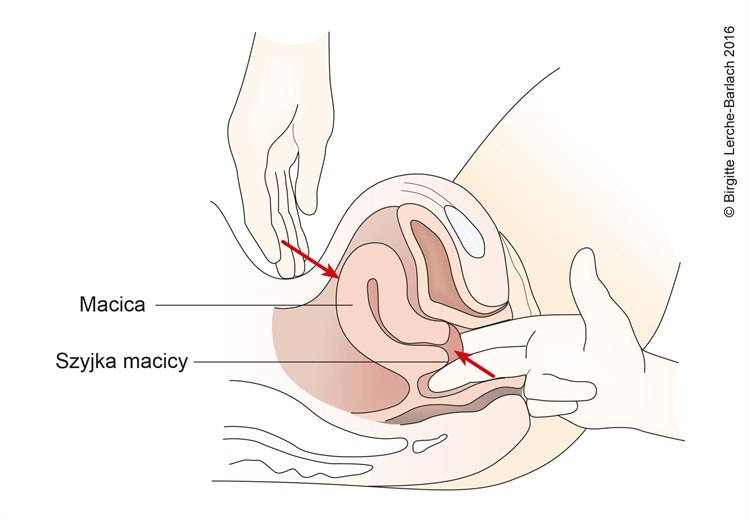
Badanie palpacyjne macicy
Źródła
Piśmiennictwo
- Wilson M, Farquhar C. Dysmenorrhoea. Clin Evid 2001; 6: 1388-1400. Clinical Evidence
- French L. Dysmenorrhea. Am Fam Physician 2005; 71: 285-91. PubMed
- Fraser I. Prostaglandins, prostaglandin inhibitors and their roles in gynaecological disorders. Bailliere's Clinical Obstet Gynaecol 1992; 6: 829-57.
- Davis AR, Westhoff CL. Primary dysmenorrhea in adolescent girls and treatment with oral contraceptives. J Pediatr Adolesc Gynecol 2001; 14: 3-8. PubMed
- Banikarim C, Chacko MR, Kelder SH. Prevalence and impact of dysmenorrhea on Hispanic female adolescents. Arch Pediatr Adolesc Med 2000; 154: 1226-9. PubMed
- Strinic T, Bukovic D, Pavelic L, Fajdic J, Herman I, Stipic I, et al. Anthropological and clinical characteristics in adolescent women with dysmenorrhea. Coll Antropol 2003; 27: 707-11. PubMed
- Andersch B, Milsom I. An epidemiologic study of young women with dysmenorrhea. Am J Obstet Gynecol 1982; 144: 655-60. PubMed
- Klein JR, Litt IF. Epidemiology of adolescent dysmenorrhea. Pediatrics 1981; 68: 661-4. Pediatrics
- Sundell G, Milsom I, Andersch B. Factors influencing the prevalence and severity of dysmenorrhoea in young women. Br J Obstet Gynaecol 1990; 97: 588-94. PubMed
- Moen MH, Stokstad T. A long-term follow-up study of women with asymptomatic endometriosis diagnosed incidentally at sterilization. Fertil Steril 2002; 78: 773-6. PubMed
- Momoeda M, Taketani Y, Terakawa N, Hoshiai H, Tanaka K, Tsutsumi O, et al. Is endometriosis really associated with pain? Gynecol Obstet Invest 2002; 54(suppl 1): 18-21.
- Proctor M, Farquhar C. Diagnosis and management of dysmenorrhoea. BMJ 2006; 332: 1134-8. PubMed
- Wang L, Wang X, Wang W, Chen C, Ronnennberg AG, Guang W, et al. Stress and dysmenorrhoea: a population based prospective study. Occupational and Environmental Medicine 2004; 61: 1021-6. PubMed
- Moore J, Copley S, Morris J, Lindsell D, Golding S, Kennedy S. A systematic review of the accuracy of ultrasound in the diagnosis of endometriosis. Ultrasound Obstet Gynecol 2002; 20: 630-4. PubMed
- Exacoustos C, Zupi E, Carusotti C, Rinaldo D, Marconi D, Lanzi G, et al. Staging of pelvic endometriosis: role of sonographic appearance in determining extension of disease and modulating surgical approach. J Am Assoc Gynecol Laparosc 2003; 10: 378-82. PubMed
- Stratton P, Winkel C, Premkumar A, Chow C, Wilson J, Hearns-Stokes R, et al. Diagnostic accuracy of laparoscopy, magnetic resonance imaging, and histopathologic examination for the detection of endometriosis. Fertil Steril 2003; 79: 1078-85. PubMed
- Eskenazi B, Warner M, Bonsignore L, Olive D, Samuels S, Vercellini P. Validation study of nonsurgical diagnosis of endometriosis. Fertil Steril 2001; 76: 929-35. PubMed
- Frackiewicz EJ. Endometriosis: an overview of the disease and its treatment. J Am Pharm Assoc (Wash) 2000; 40: 645-57. PubMed
- Marjoribanks J, Ayeleke RO, Farquhar C, et al. Nonsteroidal anti-inflammatory drugs for dysmenorrhoea. Cochrane Database Syst Rev 2015; 30;7:CD001751: 7. doi:10.1002/14651858.CD001751 DOI
- Weissman AM, Hartz AJ, Hansen MD, Johnson SR. The natural history of primary dysmenorrhoea: a longitudinal study. BJOG 2004; 111: 345-52. PubMed
- Archer DF. Menstrual-cycle-related symptoms: a review of the rationale for continous use of oral contaceptives. Contraception 2006 nov 74(5) 359-66
- Baldaszti E, Wimmer-Puchinger B, Loschke K. Acceptability of the long-term contraceptive levonorgestrel-releasing intrauterine system (Mirena): a 3-year follow-up study. Contraception 2003; 67: 87-91. PubMed
- Proctor ML, Farquhar CM, Sinclair OJ, Johnson NP. Surgical interruption of pelvic nerve pathways for primary and secondary dysmenorrhoea. Cochrane Database Syst Rev 2004; 3. The Cochrane Library
Autorzy
- Joanna Dąbrowska-Juszczak, lekarz (redaktor)
- Erika Baum, Prof. Dr. med., Professorin für Allgemeinmedizin, Universität Marburg (Review)
- Julia Trifyllis, Dr. med., Fachärztin für Gynäkologie und Geburtshilfe, Münster/W.
