Informacje ogólne
Definicja
- Celem terapii z użyciem rozrusznika serca jest normalizacja zbyt wolnej akcji serca (bradykardii).
- Leczenie jest konieczne w przypadku wystąpienia klinicznie istotnych objawów spowodowanych bradykardią, takich jak1:
- Trzy główne wskazania do terapii rozrusznikiem serca:
- zaburzenia węzła zatokowego (zespół chorej zatoki)
- bloki AV wyższego stopnia
- migotanie przedsionków z bradykardią.
Częstość występowania
- Wskazania do leczenia z użyciem rozrusznika serca
- blok AV: ok. 44%
- choroba węzła zatokowego: ok. 36%
- migotanie przedsionków z bradykardią: ok. 14%.
- Stosowane systemy rozruszników serca
- dwujamowy: ok. 70%
- jednojamowy, komorowy: ok. 28%
- jednojamowy, przedsionkowy: ok. 1%
- dwukomorowy: ok. 1%.
Etiologia bradykardii
Przyczyny wewnętrzne2
- Zmiany zwyrodnieniowe związane z wiekiem.
- Choroba niedokrwienna serca.
- Choroby naciekowe: sarkoidoza, amyloidoza, hemochromatoza.
- Choroby autoimmunologiczne: toczeń rumieniowaty układowy, reumatoidalne zapalenie stawów, twardzina układowa.
- Wrodzone zaburzenia węzła zatokowego i AV.
- Zakażenia: zapalenie mięśnia sercowego, zapalenie wsierdzia, borelioza, choroba Chagasa, błonica, dur plamisty.
- Uraz po zabiegu chirurgicznym lub cewnikowaniu: wymiana zastawki aortalnej, przeszczep serca, planowany lub nieplanowany blok AV w trakcie ablacji.
- Rzadkie choroby genetyczne: np. dystrofia miotoniczna, choroby mitochondrialne.
Przyczyny zewnętrzne2
- AKtywność fizyczna.
- Pobudzenie wagalne: wazowagalne, mikcja, kaszel, itp.
- Leki.
- Narkotyki.
- Zaburzenia elektrolitowe, np. hiperkaliemia.
- Zaburzenia endokrynologiczne, np. niedoczynność tarczycy.
- Zaburzenia neurologiczne ze zwiększonym ciśnieniem śródmózgowym.
- Obturacyjny zespół bezdechu sennego.
Patofizjologia
- Decydującym mechanizmem patofizjologicznym jest zmniejszenie pojemności minutowej serca spowodowane bradykardią.2
- Dopóki możliwe jest kompensacyjne zwiększenie objętości wyrzutowej, pacjenci pozostają bezobjawowi.2
- Przy jednoczesnej dysfunkcji lewej komory kompensacja jest możliwa tylko w niewielkim stopniu lub nie jest możliwa wcale.
- W przypadku bloku AV rozkurczowe napełnianie może być również zakłócone przez zaburzoną interakcję między przedsionkiem a komorą.
- Bradykardia może być stała lub napadowa, w zależności od choroby podstawowej.
- Konsekwencją zmniejszonego rzutu serca jest pogorszenie perfuzji narządów, przy czym szczególnie zmniejszona perfuzja mózgowa przyczynia się do wystąpienia objawów.
Czynniki predysponujące
- Podeszły wiek.
- Strukturalna, zwłaszcza niedokrwienna choroba serca.
ICD-10
Powiązane rozpoznania
- I44 Blok przedsionkowo-komorowy i lewej odnogi pęczka Hisa.
- I45 Inne zaburzenia przewodzenia.
- I46 Zatrzymanie akcji serca.
- I47 Częstoskurcz napadowy.
- I48 Migotanie i trzepotanie przedsionków.
- I49 Inne zaburzenia rytmu serca.
Diagnostyka
- Pacjenci z zaburzeniami rytmu serca są szczególnym wyzwaniem dla lekarzy rodzinnych, ponieważ objawy są często niewykrywalne w momencie zgłoszenia lub podczas badania.
Kryteria diagnostyczne
- Nie określono częstości akcji serca, poniżej której wskazany jest rozrusznik serca.2
- Decydująca jest korelacja między objawami a bradykardią.2
Dokumentacja bradykardii
- Rozróżnia się:
- utrzymującą się bradykardię
- napadową bradykardię
- potwierdzoną w EKG
- podejrzewaną (bez potwierdzenia w EKG).
- Rozpoznanie utrzymującej się bradykardii stawia się na podstawie spoczynkowego EKG (patrz także Lista kontrolna EKG).
- Rozpoznanie napadowej bradykardii ma miejsce na podstawie spoczynkowego EKG lub przedłużonego zapisu EKG (Holter EKG lub rejestrator pętlowy).
- Jeśli podejrzewa się bradykardię, ale nie jest ona udokumentowana, w indywidualnych przypadkach należy przeprowadzić testy prowokacyjne (test pochyleniowy, masaż zatoki szyjnej) lub badanie elektrofizjologiczne.
Zaburzenia powstawania i przewodzenia pobudzenia jako przyczyna bradykardii i związanych z nią objawów
- Choroba węzła zatokowego (zespół chorej zatoki)
- bradykardia zatokowa
- blok zatokowo-przedsionkowy
- zahamowanie zatokowe.
- Blok AV
- blok AV I stopnia
- blok AV II stopnia
- blok AV III stopnia.
- Migotanie przedsionków z wolną częstością rytmu komór.
Objawy
- Objawy ostrego spadku częstości akcji serca (bradykardia napadowa)
- mroczki przed oczami
- zawroty głowy
- omdlenie.
- Objawy przewlekłej hipoperfuzji (utrzymująca się bradykardia)
- zaburzenia funkcji poznawczych
- drażliwość
- zawroty głowy
- niewydolność serca
- obniżenie tolerancji wysiłku
- duszność wysiłkowa
- szybkie zmęczenie.
Badania w praktyce lekarza rodzinnego
EKG
- EKG spoczynkowe
- Holter EKG.
Badania laboratoryjne
- Morfologia krwi, elektrolity, TSH, CRP.
Diagnostyka specjalistyczna
- Zewnętrzny rejestrator zdarzeń.
- Implantowany rejestrator zdarzeń.
- Próba wysiłkowa EKG w przypadku omdleń wysiłkowych.
- Wykonanie testu pochyleniowego.
- Badanie elektrofizjologiczne.
Wytyczne: zalecane monitorowanie EKG w zależności od częstości objawów2
- Objawy codziennie: 24-godzinne EKG, w razie potrzeby telemetria podczas hospitalizacji.
- Objawy co 2–3 dni: 48-72-godzinne EKG, w razie potrzeby telemetria podczas hospitalizacji.
- Objawy co tydzień: 120-godzinne EKG, zewnętrzny rejestrator zdarzeń.
- Objawy co miesiąc: zewnętrzny rejestrator zdarzeń.
- Objawy rzadziej niż 1 raz w miesiącu: implantowany rejestrator zdarzeń.
Leczenie
Cel leczenia
- Zapobieganie objawowej bradykardii.
Ogólne informacje o leczeniu
Utrzymująca się bradykardia
- Jeśli bradykardia zatokowa (w tym niewydolność chronotropowa) utrzymuje się i jest wyraźnie związana z objawami, należy wszczepić rozrusznik serca.
- Jeśli tylko podejrzewa się taki związek, wskazanie powinno być bardzo krytycznie ocenione, ale w indywidualnych przypadkach (szczególnie u starszych pacjentów z wielochorobowością i z trudnym przyporządkowaniem objawów) implantacja jest możliwa.
- Jeśli jest konieczny lek spowalniający akcję serca (np. beta-adrenolityk po zawale mięśnia sercowego/przy niewydolności serca), farmakoterapia powinna być kontynuowana i należy wszczepić rozrusznik serca.
- W przypadku bloku AV wyższego stopnia (blok AV III stopnia lub blok AV II stopnia Mobitza) wskazanie do wszczepienia rozrusznika występuje zarówno w przypadku obecności, jak i braku objawów.
- W przypadku braku objawów są to wskazania prognostyczne w celu zapobiegania nagłemu zgonowi sercowemu.
- W przypadku bloku AV II stopnia Wenckebacha wskazanie występuje tylko wtedy, gdy objawy są wyraźne.
Napadowa bradykardia
- Jeśli istnieje wyraźna korelacja między objawami a wynikami EKG, istnieje wskazanie do wszczepienia rozrusznika serca.2
- Przerwy mogą być spowodowane przez:
- Napadowe zaburzenia węzła zatokowego: obejmuje przerwę po ustaniu migotania przedsionków przed włączeniem się węzła zatokowego.
- Napadowy blok AV II lub III stopnia, w tym migotanie przedsionków z napadową bradykardią.
- Implantację rozrusznika należy również rozważyć u bezobjawowych pacjentów z udokumentowanymi przerwami >6 sekund.
- Pierwotne nieudokumentowane, ale podejrzewane bradykardie obejmują:
- omdlenia odruchowe (omdlenie neurokardiogenne, zespół zatoki szyjnej)
- niejasne omdlenia z blokiem odnogi pęczka Hisa.
- Brak jednoznacznych danych dowodzących korzyści z implantacji rozrusznika w przypadku omdleń neurokardiogennych, ale można ją rozważyć w poszczególnych przypadkach po uzyskaniu odpowiedzi kardioinhibicyjnej w teście pochyleniowym.
- Rozpoznanie zespołu zatoki szyjnej powinno być postawione tylko w przypadku typowego podrażnienia tętnicy szyjnej w wywiadzie (np. wiązanie krawata, obracanie głowy) przed omdleniem; wyzwalanie asystolii przez masaż tętnicy szyjnej jest nieswoiste, szczególnie w starszym wieku.
- W przypadku niejasnego omdlenia z istniejącym wcześniej blokiem odnogi pęczka Hisa, głównym celem powinno być udokumentowanie przyczyny, np. poprzez wszczepienie rejestratora zdarzeń.
- W indywidualnych przypadkach pomocne może być badanie elektrofizjologiczne.
- Brak wskazania do rozrusznika w przypadku:
- bezobjawowego zaburzenia węzła zatokowego lub zaburzenia węzła zatokowego spowodowanego odwracalnymi przyczynami
- bloku AV spowodowanego odwracalnymi, możliwymi do uniknięcia przyczynami
- bezobjawowego bloku odnogi pęczka Hisa.
Wytyczne: wskazania do implantacji rozrusznika2
Utrzymująca się bradykardia
- Zespół chorej zatoki
- Z objawami, które można wyraźnie przypisać bradykardii.
- Z objawami, które można prawdopodobnie przypisać bradykardii.
- Blok AV
- blok AV III stopnia lub blok AV II stopnia Mobitza niezależnie od objawów
- objawowy blok AV II stopnia w skali Wenckebacha i blok AV II stopnia z lokalizacją w obrębie pęczka Hisa lub pod nim
- utrzymujące się objawy przypominające zespół stymulatorowy przy bloku AV I stopnia z PQ >300 ms.
Napadowa bradykardia
- Zespół chorej zatoki w tym wariant brady-tachy z objawową bradykardią spowodowaną zahamowaniem zatokowym lub blokiem zatokowo-przedsionkowym.
- Samoistny przerywany lub napadowy blok AV II lub III stopnia (w tym migotanie przedsionków z napadową bradykardią.
- Nawracające omdlenia neurokardiogenne bez objawów prodromalnych z udokumentowanymi objawowymi przerwami spowodowanymi zahamowaniem zatokowym i/lub blokiem AV u pacjentów w wieku ≥40 lat.
- Bezobjawowe pauzy (zahamowanie zatokowe lub blok AV) >6 sekund u pacjentów z omdleniami.
Wytyczne: wybór trybu pracy rozrusznika2
Utrzymująca się bradykardia
- Zespół chorej zatoki
- Stymulator dwujamowy z zachowaniem spontanicznego przewodzenia AV jest wskazany w celu zmniejszenia ryzyka migotania przedsionków i udaru, zapobiegania zespołowi stymulatorowemu i poprawy jakości życia.
- Adaptacja częstotliwościowa powinna być aktywowana u pacjentów z niewydolnością chronotropową, szczególnie u młodych i aktywnych fizycznie pacjentów.
- Blok AV
- U pacjentów z rytmem zatokowym należy wybierać stymulator dwujamowy zamiast jednojamowego stymulatora komorowego, aby zapobiec wystąpieniu zespołu stymulatorowego i poprawić jakość życia.
- Trwałe migotanie przedsionków z blokiem AV
- Zalecany jest jednokomorowy stymulator komorowy z adaptacją częstotliwości.
Napadowa bradykardia
- Zaleca się utrzymanie spontanicznego przewodzenia AV.
Implantacja rozrusznika serca
- Obecnie implantacja rozrusznika serca jest często przeprowadzana w warunkach ambulatoryjnych, alternatywnie w ramach krótkiego pobytu w szpitalu.
- Zabieg wykonywany jest w znieczuleniu miejscowym, ewentualnie w sedacji.
Rozrusznik serca a rezonans magnetyczny
- W przeszłości rozrusznik serca był uważany za bezwzględne przeciwwskazanie do obrazowania metodą rezonansu magnetycznego (RM).
- Jest to istotny problem, ponieważ nawet 75% pacjentów z rozrusznikiem serca ma w dalszym przebiegu wskazania do badania RM z powodu chorób współistniejących.2
- Liczne badania wykazały, że rezonans magnetyczny może być wykonywany przy obecności konwencjonalnych rozruszników serca, w określonych warunkach i przy akceptowalnym ryzyku.
- Jeśli korzyści z zastosowania RM są wyższe niż potencjalne ryzyko, można je rozważyć.
- Obecnie dostępne są również systemy rozruszników serca kompatybilne z RM i są one coraz częściej wszczepiane.
- W przypadku nowoczesnych rozruszników serca kompatybilnych z RM, obrazowanie (do 1,5 Tesli) jest uważane za bezpieczne, jeśli przestrzegane są instrukcje producenta.
- Przed badaniem RM należy skonsultować się ze specjalistą w dziedzinie rozruszników serca i należy przeprogramować rozrusznik.
Przebieg, powikłania i rokowanie
Przebieg i rokowanie
- W retrospektywnej analizie pacjentów z rozrusznikiem serca ogólny wskaźnik 5-letniego przeżycia wynosił 66%, a wskaźnik 20-letniego przeżycia wynosił 21%.3
- zespół chorej zatoki: przeżycie 5-letnie — 74%, 20-letnie — 27%
- blok AV: przeżycie 5-letnie — 62%, 20-letnie — 19%
- migotanie przedsionków: przeżycie 5-letnie — 59%, 20-letnie — 15%.
- Pacjenci z rozrusznikiem serca bez istotnych chorób współistniejących mają podobną oczekiwaną długość życia, jak populacja ogólna.4
- Niewydolność serca, migotanie przedsionków i pozasercowe choroby współistniejące odpowiadają za większość przypadków skrócenia oczekiwanej długości życia pacjentów z rozrusznikiem serca.4
Powikłania
- Przy obecnych systemach i technikach stymulacji odsetek powikłań wynosi 1–6%.5
- Powikłania okołooperacyjne
- krwiak kieszonkowy
- odma opłucnowa
- krwiak opłucnej
- perforacja komory/tamponada.
- Powikłania w dalszym przebiegu
- przemieszczenie sondy
- zakłócenia mechaniczne czynności elektrody
- zakażenia (kieszeni, elektrody, zastawki serca)
- jednoczesna wymiana i operacja rewizyjna w porównaniu do pierwotnej implantacji z 2- do 4-krotnie zwiększonym ryzykiem zakażeń6
- zaburzenia zastawki trójdzielnej
- zakrzepica żylna
- stymulacja przepony
- tworzenie się blizn i bliznowców w obszarze nacięcia.
Opieka po zakończeniu leczenia
- Harmonogram kontroli rozrusznika serca
- 1-sza kontrola po implantacji przed wypisem: programowanie indywidualne
- 2-ga kontrola po 4 tygodniach: pomiar wszystkich parametrów, kontrola rany
- 3-cia kontrola po 3–6 miesiącach: ustawienie końcowe, optymalizacja parametrów stymulacji
- planowe kontrole co 6–12 miesięcy: pomiar wszystkich parametrów
- krótsze kontrole co 3 miesiące lub częściej: gdy zbliża się czas wymiany
- nieplanowane kontrole: zabiegi z użyciem elektrokoagulacji, defibrylacja, rezonans magnetyczny, zdarzenia kardiologiczne.
- Cele kontroli rozrusznika serca
- sprawdzenie funkcjonalności systemu
- wykrycie i usunięcie powikłań lub usterek
- wydłużenie czasu pracy rozrusznika serca
- określenie optymalnego czasu wymiany systemu
- indywidualna optymalizacja programowalnych parametrów
- dostosowanie dostępnych opcji diagnostycznych i terapeutycznych
- podjęcie decyzji o koniecznej modernizacji systemu stymulującego (dwujamowego, CRT, defibrylatora).
Informacje dla pacjentów
Informacje dla pacjentów w Medibas
Ilustracje
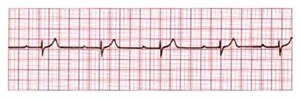
Blok AV I stopnia, PQ 0,36 sek.
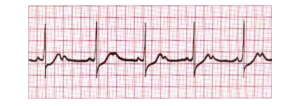
Blok AV II stopnia, z przewodzeniem 2:1
Źródła
Wytyczne
- 2021 ESC Guidelines on cardiac pacing and cardiac resynchronization therapy: Developed by the Task Force on cardiac pacing and cardiac resynchronization therapy of the European Society of Cardiology (ESC) With the special contribution of the European Heart Rhythm Association (EHRA). escardio.org
Piśmiennictwo
- Trappe H, Gummert J. Current pacemaker and defibrillator therapy. Dt Arztebl Int 2011; 108: 372-80. doi:10.3238/arztebl.2011.0372 DOI
- 2021 ESC Guidelines on cardiac pacing and cardiac resynchronization therapy. www.escardio.org
- Brunner M, Olschewski M, Geibel A, Bode C, Zehender M. Long-term survival after pacemaker implantation. Prognostic importance of gender and baseline patient characteristics. Eur Heart J 2004; 25: 88-95. pmid:14683747 PubMed
- Bradshaw P, Stobie P, Knuiman M, et al. Life expectancy after implantation of a first cardiac permanent pacemaker (1995–2008): A population-based study. Int J Cardiol 2015; 190: 42-46. doi:10.1016/j.ijcard.2015.04.099 DOI
- Mulpuru S, Madhavan M, McLeod C, et al. Cardiac Pacemakers: Function,Troubleshooting, and Management. J Am Coll Cardiol 2017; 69: 189–210. doi:10.1016/j.jacc.2016.10.061 DOI
- Döring M, Richter S, Hindricks G. The diagnosis and treatment of pacemaker-associated infection. Dtsch Arztebl Int 2018; 115: 445–52. doi:10.3238/arztebl.2018.0445 DOI
Autorzy
- Prof. dr hab. n. med. Jadwiga Nessler, (recenzent)
- Prof. dr hab. n. med.Adam Windak, (redaktor)
- Prof. dr med. Michael Handke, (recenzent)
