Streszczenie
- Definicja: Poszerzone i kręte żyły kończyn dolnych z niewydolnością zastawek.
- Epidemiologia: Występuje u około 35% populacji, częściej u kobiet niż u mężczyzn. Częstość występowania wzrasta wraz z wiekiem, zwłaszcza po 40 roku życia.
- Objawy: Widoczne poszerzone żyły powierzchowne, często o krętym przebiegu, z uczuciem napięcia i ciężkości kończyn dolnych. Towarzyszące kurcze łydek, obrzęki, zmiany skórne, przebarwienia, czasem świąd i owrzodzenia. Ból występuje rzadko.
- Badanie fizykalne: Poszerzone i kręte żyły podudzia i uda, ewentualnie obrzęki, stwardnienie skóry, przebarwienia, zmiany troficzne, owrzodzenia.
- Diagnostyka: Niewydolność zastawek lub odwrócony kierunek przepływu krwi (refluks żylny) w żyłach można potwierdzić w badaniu ultrasonografii Doppler.
- Leczenie: Zmiany stylu życia mające zapobiegać progresji oraz kompresjoterapia. Leczenie zabiegowe obejmuje chirurgię, termoablację wewnątrznaczyniową lub skleroterapię. Farmakoterapia wspomagająco.
Informacje ogólne
Definicja
- Poszerzone i kręte żyły powierzchowne kończyn dolnych z niewydolnością zastawek1
- Niewydolność zastawek powoduje refluks krwi, co prowadzi do postawania nadciśnienia żylnego i wynikających z tego objawów.
- Objawy mogą być uciążliwe i trudne do zaakceptowania ze względów estetycznych, a przy występujących objawach wpływać na obniżenie komfortu życia.2
- Przy braku działania choroba z upływem czasu postępuje, choć poważne powikłania zdarzają się dość rzadko.
Żylaki pierwotne
- Żylaki rozwijają się na podłożu niewydolności zastawek w żyłach powierzchownych lub żyłach przeszywających (perforatorach); choroba podstawowa nie występuje.
- często stwierdza się mniejszą ilość tkanki sprężystej w ścianach naczyń
Żylaki wtórne
- Obecność choroby podstawowej (np. zakrzepica żył głębokich), po której może pojawić się zespół pozakrzepowy lub procesy patologiczne w obrębie miednicy
- w wyniku obliteracji układu żył głębokich w przedziale nadpowięziowym powstaje nadciśnienie żylne i naczynia oboczne
Żylaki o rzadkiej etiologii
- Powstałe w wyniku przetok tętniczo–żylnych
- Wrodzone
- zespół Kippela-Treaunaya
- zespół distichasis-lymphedema
Epidemiologia
- Częstość występowania:
- w zależności od wieku, żylaki w krajach zachodnich występują u 56% mężczyzn i 1–60% kobiet3
- owrzodzenia podudzi występują u 0,3% osób dorosłych.3
- częstość występowania przewlekłej niewydolności żylnej zależy od badanej populacji i w krajach europejskich, w zależności od obrazu klinicznego (klasa w skali CEAP), wynosi:
- C1 59%
- C2 14,3%
- C3 13,5%
- C4 2,9%
- C5/C6 0,7–1%.
- Płeć:
- częstsze występowanie u kobiet niż u mężczyzn
- 5:3 w przedziale wiekowym 40–60. rok życia
- 1,5:1 po 60. roku życia.
- żylaki często pojawiają się po raz pierwszy u kobiet w ciąży
- kobiety po co najmniej 2 ciążach zalicza się do grupy podwyższonego ryzyka
- częstsze występowanie u kobiet niż u mężczyzn
- Wiek:
- częstość występowania rośnie z wiekiem
- Lokalizacja:
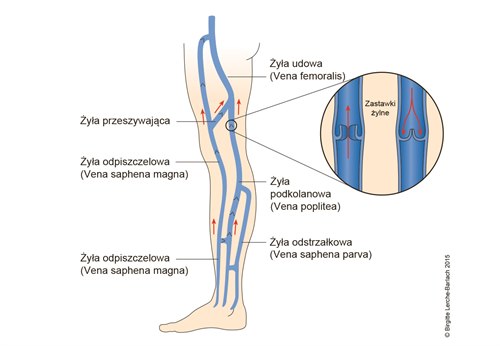
- żylaki najczęściej zlokalizowane są w dopływach żyły odpiszczelowej
- żyła odpiszczelowa zwykle nie jest zmieniona chorobowo, choć może być poszerzona z niewydolnymi zastawkami, ale widoczne żylaki pojawiają się w jej odgałęzieniach
Etiologia i patogeneza
- Przyczyna jest wieloczynnikowa i może obejmować:1,4
- zwiększone ciśnienie żylne, którego powstaniu sprzyja długotrwała pozycja stojąca
- zwiększone ciśnienie wewnątrzbrzuszne spowodowane guzem, ciążą, nadwagą, przewlekłymi zaparciami, przewlekłym kaszlem, dźwiganiem ciężarów
- urazy i operacje
- czynniki dziedziczne i wrodzone
- utrudniony przepływ krwi w żyłach głębokich, zwykle w wyniku zakrzepicy żył głębokich
- przetoka tętniczo–żylna
- procesy zapalne
- Patofizjologia
- niedomykalność zastawek żylnych w żyłach przeszywających lub powierzchownych
- zespół pozakrzepowy
- niewydolność żył głębokich spowodowana innymi przyczynami
- Rozwija się utrzymujące się nadciśnienie w żyłach powierzchownych
- nadciśnienie żylne powoduje zastój żylny, odwrócony przepływ w tętniczkach mikrokrążenia, zwiększenie przepuszczalności naczyń – obrzęk, miejscowy stan zapalny, przebarwienia skóry (z erytrocytów z przesięku uwalnia się hemosyderyna), lipodermatoskleroza (aktywacja fibroblastów i włóknienie podskórnej tkanki łącznej)
- powoduje to wydłużenie i poszerzenie żył dotkniętych procesem chorobowym, a także dalszą progresję niewydolności układu zastawek.1
- Żylaki mogą wystąpić również w okolicy sromu, moszny (żylaki powrózka nasiennego), odbytu (hemoroidy) i przełyku
Czynniki predysponujące
- Płeć
- kobiety
- Występowanie w rodzinie
- Wiek
- częstość występowania wzrasta z wiekie
- Ciąża
- Wrodzone zaburzenia naczyniowe
- zespół Klippla–Trénaunaya
- zespół distichasis-lymphedema
- Otyłość
- Palenie tytoniu
- Leki
- doustne środki antykoncepcyjne
- leki immunosupresyjne
- Przewlekły kaszel, przewlekłe zaparcia
- Guzy miednicy mniejszej
- Urazy i operacje kończyny dolnej, płaskostopie, przebyta zakrzepica żylna
- Praca (głównie stojąca, w wysokiej temperaturze), dźwiganie ciężarów1
Klasyfikacja
- Przewlekłą niewydolność żylną można klasyfikować według skali CEAP (podział kliniczny [clinical] – C, etiologiczny [ethiological] – E, anatomiczny [anatomical] – A, patofizjologiczny [pathophysiological] – P).
- CEAP (klasyfikacja kliniczna C, najczęściej używana), poniżej w tabeli pełna klasyfikacja:
- C0: brak widocznych lub wyczuwalnych objawów niewydolności żylnej
- C1: teleangiektazje (pajączki) i/lub żyły siatkowate
- C2: żylaki
- C3: obrzęki
- C4a: przebarwienia, wypryski
- C4b: zanik biały, lipodermatoskleroza
- C5: ślady po wygojonych owrzodzeniach żylnych podudzi
- C6: czynne owrzodzenie żylne podudzi
| C - OBJAWY KLINICZNE | |
| C0 | brak widocznych lub wyczuwalnych objawów niewydolności żylnej |
| C1 | teleangiektazje, żyły siatkowate |
| C2 | żylaki |
| C3 | obrzęk |
| C4 |
C4a - przebarwienia, wyprysk C4b - zanik biały, lipodermatoskleroza |
| C5 | wygojone owrzodzenie |
| C6 | aktywne owrzodzenie |
| E - ETIOLOGIA | |
| Ec | zespoły wrodzone |
| Ep | pierwotna, przyczyna nieznana |
| Es | wtórna, przyczyna znana |
| A - LOKALIZACJA ANATOMICZNA | |
| As - żyły powierzchowne |
1- teleangiektazje i żylaki siatkowate 2 - żyła odpiszczelowa powyżej kolana 3 - żyła odpiszczelowa poniżej kolana 4 - żyła odstrzałkowa 5 - inne żyły powierzchowne |
| Ad - żyły glębokie |
6 - żyła główna dolna 7 - żyła biodrowa wspólna 8 - żyła biodrowa wewnętrzna 9 - żyła biodrowa zewnętrzna 10 - żyły miednicy 11 - żyła udowa wspólna 12 - żyła udowa głęboka 13 - żyła udowa powierzchowna 14 - żyła podkolanowa 15 - żyły głębokie podudzia 16 - żyły mięśniowe |
| Ap - żyły przeszywające |
17 - żyły przeszywające uda 18 - żyły przeszywające podudzia |
| P - PATOFIZJOLOGIA | |
| Pr | refluks |
| Po | niedrożność |
| Pr,o | refluks i niedrożność |
ICD–10
- I83 Żylaki kończyn dolnych
- I83.0 Żylaki kończyn dolnych z owrzodzeniem
- I83.1 Żylaki kończyn dolnych z zapaleniem
- I83.2 Żylaki kończyn dolnych z owrzodzeniem i zapaleniem
- I83.9 Żylaki kończyn dolnych bez owrzodzenia i zapalenia
- O22 Powikłania żylne w czasie ciąży
- O22.0 Żylaki kończyn dolnych w ciąży
- O87.8 Żylaki kończyn dolnych w połogu
- I86 Żylaki o innym umiejscowieniu
- I86.0 Żylaki podjęzykowe
- I86.1 Żylaki moszny
- I86.2 Żylaki miednicy
- I86.3 Żylaki sromu
- I86.4 Żylaki żołądka
- I86.8 Żylaki innych określonych miejsc
- I87 Inne patologie żył
- I87.0 Zespół po zapaleniu żył
- I87.1 Ucisk żyły
- I87.2 Niewydolność żył (przewlekła) (obwodowa)
- I87.8 Inne określone zaburzenia funkcji żył
- I87.9 Zaburzenia funkcji żył, nieokreślone
Diagnostyka
Kryteria diagnostyczne
- Kliniczne - obecność poszerzonych żył powierzchownych, często o krętym przebiegu
- Postępowanie diagnostyczne ma na celu znalezienie przyczyn powstania żylaków oraz wykluczenie innych chorób odpowiedzialnych za istniejące objawy
Diagnostyka różnicowa
- Dolegliwości bólowe kończyn dolnych i żylaki często współwystępują, ale żylaki nie we wszystkich przypadkach odpowiadają za ból
- Najczęstsze stany chorobowe, z którymi należy je różnicować to:
- choroby ortopedyczne
- choroba niedokrwienna kończyn dolnych
- neuropatie
- guz jamy brzusznej
Wywiad
- Objawy:
- u wielu pacjenrów choroba przebiega bezobjawowo
- uczucie napięcia, ból i uczucie ciężkości lub ucisku w nogach, zwykle po dłuższym staniu czy siedzeniu lub nasilające się pod koniec dnia
- świąd i pobolewania, zwłaszcza po dłuższym wysiłku
- mogą wystąpić nocne kurcze mięśni kończyn
- ewentualnie obrzęk, nasilający się w ciągu dnia1
- Wywiad lekarski dotyczy charakteru pracy, codziennych nawyków, rodzinnego występowania żylaków, przyjmowanych leków, występowania zakrzepicy, owrzodzeń i innych chorób
Badanie fizykalne
Obserwacja
- Badanie przeprowadzane w pozycji stojącej
- Lokalizacja zmian żylakowych: udo/podudzie? Powierzchnia przednia/tylna? Strona przyśrodkowa/boczna?
- żyła odpiszczelowa i jej dopływy (przyśrodkowo na udzie i podudziu)
- żyła odstrzałkowa i jej dopływy (bocznie/grzbietowo na podudziu)
- Objawy zaawansowanej niewydolności żylnej:
- przebarwienia skóry: żółto–brązowe plamy (dermite ocre)
- obrzęki
- wyprysk zastoinowy (stasis dermatitis)
- zakrzepica żył powierzchownych/zapalenie żył/zespół pozakrzepowy
- owrzodzenia żylne
- lipodermatoskleroza– twardzinopodobne stwardnienie skóry
- corona phlebectatica: wachlarzowate żylaki w okolicach kostki, zwłaszcza przyśrodkowej
- objaw nadciśnienia żylnego i niewydolności perforatorów
- zanik biały (okrągły, białawy obszar tkanki bliznowatej otoczony rozszerzonymi naczyniami włosowatymi)
- rzadko krwawienie z żylaka, które może wiązać się ze znaczną utratą krwi w wyniku nadciśnienia żylnego.1
- Po badaniu w pozycji stojącej, oceniamy w pozycji leżącej
- czy i jak zmienia się wypełnienie układu żylnego po zmianie pozycji?
Palpacja
- Pozwala ocenić:
- wyczuwalne poszerzenia żylne i zgrubienia na przebiegu anatomicznym żył powierzchownych
- podatność na ucisk
- bolesność uciskową
- obecność obrzęku tkanek miękkich
- tętno na tętnicach obwodowych kończyn dolnych – podkolanowej, piszczelowej tylnej i grzbietowej stopy
- ten element badania jest istotny pod kątem planowania leczenia, gdyż u pacjentów z niedokrwieniem kończyny stosowanie kompresjoterapii jest przeciwwskazane.
- Nie pozwala określić stopnia i lokalizacji niewydolności żylnej
Pomiar obwodu kończyny dolnej
- Jednostronnie zwiększony obwód kończyny dolnej może wskazywać na zakrzepicę żył głębokich lub inną przyczynę niedrożności odpływu żylnego lub limfatycznego
Próba Trendelenburga
- Pacjent w pozycji leżącej unosi kończynę dolną, co powoduje opróżnienie żylaków. W tej pozycji zakłada się opaskę uciskową na udo i pionizuje pacjenta. Szybkie wypełnienie żylaków może wskazywać na niewydolność żył przeszywających, natomiast czas wynoszący 20–35 sekund przemawia za ich prawidłową funkcją.
- Pozwala na orientacyjną ocenę żylaków pierwotnych/wtórnych oraz ocenę wydolności zastawek żył powierzchownych i przeszywających.
- W praktycznym ujęciu test nie dostarcza istotnych informacji i zwykle nie jest częścią rutynowej praktyki klinicznej.
Próba Perthesa
- Na górną część nogi zakłada się opaskę uciskową. Następnie pacjent porusza się w miejscu (kilkakrotnie wspina się na palce).
- Badanie to dostarcza informacji o wydolności żył głębokich, ale może być niemiarodajne.
- W praktyce lekarza rodzinnego test ten jest rzadko wykonywany.
- Jeśli żylaki nie stają się widoczne, świadczy to o prawidłowym opróżnianiu z krwi żył głębokich (czyli żyły są drożne).
Badania uzupełniające w praktyce lekarza rodzinnego
- Nie są wskazane żadne specjalistyczne badania dodatkowe, chyba, że stwierdzono chorobę podstawową z wtórnym poszerzeniem żył (np. guz miednicy mniejszej)
- W ramach Opiekii Koordynowanej w POZ można wykonać badanie USG duplex doppler oceniające układ żylny kończyn dolnych
Diagnostyka specjalistyczna
- W przypadku występowania objawowych żylaków należy skierować pacjenta do specjalisty (chirurg ogólny, chirurg naczyniowy).
Kolorowa ultrasonografia USG Doppler
- Metoda z wyboru w diagnostyce żylaków.5-6
- Uwidocznienie morfologii żył, anatomicznego rozmieszczenia zmian chorobowych, średnicy naczyń, ocena wydolności zastawek żylnych, refluksu żylnego i dokonanie innych pomiarów w ocenie niewydolności żylnej.
- Badanie wykorzystywane w ocenie przedoperacyjnej zgodnie z wytycznymi Europejskiego Towarzystwa Chirurgii Naczyniowej (European Society for Vascular Surgery – ESVS).7
Pletyzmografia
- Służy do oceny przepływu krwi przez naczynia i monitorowania zmian upośledzających ten przepływ.
- Istnieją różne techniki:
- pletyzmografia tensometryczna (strain–gauge pletysmography – SGP)
- fotopletyzmografia (photoplethysmography – PPG)
- pletyzmografia powietrzna (air-phletysmography – APG).
- Badanie wykonuje się rzadko, w szczególnych wskazaniach, w ośrodkach specjalistycznych.
Flebografia (wenografia)
- W przypadku niepowikłanych żylaków to badanie jest rzadko konieczne.
- Stosuje się je tylko przy specjalnych wskazaniach (np. stwierdzeniu niedrożności żył w obrębie miednicy mniejszej czy malformacji żylnych) i nie jest już wykorzystywane w rutynowej diagnostyce.
Wskazania do skierowania do specjalisty
- Skierowanie do chirurga naczyniowego lub chirurga ogólnego:
- w przypadku żylaków objawowych lub nasilonej choroby
- w przypadku powikłań choroby żylakowej: krwawienie z żylaka, zakrzepica żylna, żylaki w czasie ciąży lub owrzodzenie żylne podudzi
Okres ciąży i porodu
- Okres ciąży i porodu siłami natury mogą nasilić objawy choroby żylakowej
- Ocenę konieczności leczenia chirurgicznego przeprowadza się podczas konsultacji specjalistycznej nie wcześniej niż 3–4 miesiące po porodzie, a samo leczenie inwazyjne z reguły po kilkunastu miesiącach
- Leczenie inwazyjne w ciąży dotyczy tylko wyjątkowych przypadków po szczegółowej ocenie specjalistycznej
Leczenie
Cele leczenia
- Eliminacja czynników ryzyka
- Dążenie do normalizacji lub poprawy hemodynamiki żylnej
- Zapobieganie progresji choroby
- Złagodzenie lub wyeliminowanie objawów przekrwienia (uczucie ciężkości, uczucie napięcia, gorąca, bólu) i/lub utrzymującego się obrzęku
- Wyleczenie lub zmniejszenie częstości nawrotów owrzodzeń żylnych oraz innych zmian troficznych
- Zapobieganie dalszym powikłaniom, takim jak zakrzepica żył powierzchownych, niewydolność żył głównych, krwawienie z żylaka
Ogólne informacje o leczeniu
- Metody leczenia objawowych przewlekłych zaburzeń żylnych należy zawsze dobierać indywidualnie
- Zabiegi inwazyjne, terapia uciskowa i farmakoterapia nie są opcjami konkurencyjnymi, ale uzupełniają się, a połączenie tych strategii może być użyteczne
- W zależności od stadium choroby, preferencji pacjenta, istniejących wskazań i przeciwwskazań do zastosowania konkretnej metody leczenia, obok leczenia chirurgicznego można rozważyć alternatywne sposoby, takie jak:
- wewnątrzżylna termoablacja laserowa i ablacja prądem o częstotliwości radiowej, korekcja refluksu żylnego w przestrzeni nadpowięziowej w niewydolności żyły odpiszczelowej
- Bezobjawowe niepowikłane postaci choroby nie wymagają swoistej terapii (patrz poniżej: zalecenia dla pacjentów)
- Należy jednak zapobiegać powikłaniom, takim jak zakrzepowe zapalenie żył, owrzodzenie i krwawienie
- W przypadku wystąpienia powikłań choroby żylakowej (krwawienie z żylaka, zakrzepica żył powierzchownych, owrzodzenie żylne podudzi) leczenie należy rozpocząć niezwłocznie
- Możliwości terapeutyczne:
- terapia uciskowa
- postępowanie fizykalne
- farmakoterapia
- postępowanie chirurgiczne
- wewnątrznaczyniowa ablacja laserowa i ablacja prądem o częstotliwości radiowej
- skleroterapia/terapia iniekcyjna/piankowanie
- Złotym standardem inwazyjnego leczenia żylaków w obszarze żyły odpiszczelowej było usunięcie (stripping) żyły do poziomu kostki przyśrodkowej (usuwa się całą żyłę) z zastosowaniem miejscowej resekcji w postaci niewielkich nacięć.
- zamiast operacji coraz częściej stosuje się termoablację wewnątrznaczyniową (wewnątrzżylną terapię laserową albo terapię prądem o częstotliwości radiowej) albo skleroterapię1
Zalecenia dla pacjentów
- Unikanie długotrwałego stania
- Unikanie noszenia m.in. ciasnych ubrań, które mogą hamować przepływ żylny
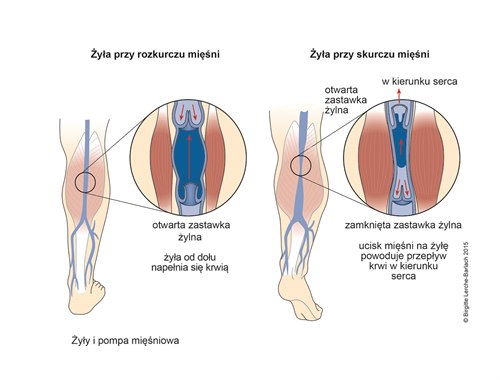
- Chory powinien spacerować, pobudzać działanie pompy mięśniowej i stymulować przepływ żylny
- Unikanie obuwia na wysokich obcasach
- Podczas siedzenia, unikanie zakładania nogi na nogę
- Unikanie rozdrapywania zmian skórnych
- Leczenie zachowawcze polega na ćwiczeniach ruchowych, stosowaniu odzieży uciskowej (pończoch uciskowych lub rajstop), zapewnianie kończynom elewacji
- zwykle kompresjoterapia w postaci podkolanówek uciskowych (I-II klasa kompresji, do 33 mmHg)
- Kontrola masy ciała – unikać nadwagi/otyłości
Farmakoterapia
- Podstawą leczenia farmakologicznego są leki flebotropowe, których efektem działania jest poprawa napięcia żylnego, hemodynamiki żylnej i reologii krwi, a także zmniejszenia lepkości krwi i stanu zapalnego
- Objawy, takie jak obrzęk nóg, ból, skurcze mięśni, parestezje, znacznie zmniejszają:7
- flawonoidy, np. wyciąg z ruszczyka kolczastego, standaryzowany ekstrakt z liści czerwonej winorośli, rutyna, hesperydyna, diosmina zmikronizowana w dawce 1 g na dobę
- często kilka substancji w jednym preparacie dla zwiększenia efektu
- standaryzowane wyciągi z nasion kasztanowca: escyna 40 mg 2 x dziennie
- okserutyna 500 mg 2 x dziennie
- sulodeksyd 500 LSU 2 x dziennie
- dobesylan wapnia 0,5-1 g w czasie posiłku
- flawonoidy, np. wyciąg z ruszczyka kolczastego, standaryzowany ekstrakt z liści czerwonej winorośli, rutyna, hesperydyna, diosmina zmikronizowana w dawce 1 g na dobę
- Pełny efekt najwcześniej można uzyskać po 2–4 tygodniach
Terapia uciskowa
- Terapię uciskową można stosować w przewlekłej niewydolności żylnej w każdym stopniu zaawansowania - samodzielnie lub w połączeniu z innymi metodami
- W przypadku klinicznie istotnej choroby tętnic obwodowych i/lub zaawansowanej neuropatii obwodowej (np. w cukrzycy), należy ocenić stosunek ryzyka do korzyści oraz określić warunki stosowania
- Badania wykazały, że terapia uciskowa poprawia gojenie się owrzodzeń żylnych.8
- W terapii z zastosowaniem medycznych pończoch czy rajstop uciskowych należy stosować różne klasy kompresji i materiały dostosowane do sytuacji klinicznej i indywidualnych potrzeb pacjenta
- W początkowej fazie redukcji obrzęku w obrzęku limfatycznym oraz w nasilonym obrzęku żylnym, jak również w żylnym owrzodzeniu podudzi, można stosować medyczne adaptacyjne systemy uciskowe jako alternatywę dla opatrunków uciskowych
- W przypadku towarzyszącego znacznego obrzęku kończyny, terapię uciskową należy rozłożyć na 2 etapy (faza redukcji obrzęku/leczenie podtrzymujące)
- O ile flebologiczne opatrunki uciskowe (z opaskami, systemy opatrunkowe) lub medyczne adaptacyjne systemy uciskowe zwykle stosuje się w fazie redukcji obrzęku, o tyle medyczne pończochy/rajstopy uciskowe stosuje się w długotrwałym leczeniu i w fazie leczenia podtrzymującego
- Terapia uciskowa zasadniczo działa tylko przy regularnej aktywacji pomp mięśniowych, dlatego należy kłaść nacisk na chodzenie i gimnastykę stóp
- Przeciwwskazania do medycznej terapii uciskowej obejmują:
- zaawansowana choroba tętnic obwodowych (jeśli spełniono którekolwiek z następujących kryteriów: ABPI <0,5, ciśnienie w obrębie kostki <60 mmHg, ciśnienie w palcach u nogi <30 mmHg lub TcPO2 <20 mmHg w części grzbietowej stopy)
- w przypadku zastosowania materiałów nieelastycznych można próbować stosować kompresję pod ścisłym nadzorem klinicznym przy ciśnieniu w obrębie kostki w zakresie 50–60 mmHg
- zdekompensowana niewydolność serca (NYHA III–IV)
- świeża zakrzepica żylna
- septyczne zapalenie żył
- ostre zapalenie skóry i tkanki podskórnej
- bolesny obrzęk siniczy
- zaawansowana choroba tętnic obwodowych (jeśli spełniono którekolwiek z następujących kryteriów: ABPI <0,5, ciśnienie w obrębie kostki <60 mmHg, ciśnienie w palcach u nogi <30 mmHg lub TcPO2 <20 mmHg w części grzbietowej stopy)
- Terapia uciskowa stosowana samodzielnie jest mniej skuteczna w porównaniu z usunięciem żylaków
- Terapia uciskowa po zabiegach inwazyjnych zmniejsza dolegliwości (ból, obrzęki, krwiaki, drętwienie) i poprawia wyniki kliniczne
- Podczas zalecania medycznych pończoch/rajstop/opasek uciskowych należy przedstawić pacjentowi pomoce ułatwiające ich zakładanie/zdejmowanie
- gumowe rękawice, skarpety poślizgowe, stelaże i przyrządy do odwijania
Drenaż limfatyczny
- Jeśli inne metody leczenia żylaków i obrzęku żylnego, takie jak terapia uciskowa, inwazyjne leczenie żylaków i farmakoterapia, nie są zadowalające, można rozważyć manualny drenaż limfatyczny
Inne metody leczenia
Leczenie inwazyjne/operacja
- Cele
- usunięcie albo zniszczenie żył objętych procesem chorobowym, złagodzenie dolegliwości i zapewnienie zadowalającego efektu estetycznego
- Wskazania
- wszystkie żylaki z towarzyszącym refluksem żylnym potwierdzonym w badaniu USG Doppler
- pacjenci z nasilonymi dolegliwościami lub wyraźnym defektem estetycznym
- żylaki prowadzące do zmian troficznych, takich jak obrzęk, stwardnienie i ewentualnie owrzodzenie (czynne owrzodzenie należy wcześniej zagoić)
- do rozważenia w określonych sytuacjach – nawracające powierzchowne zakrzepowe zapalenie żył
- Informacje przed zabiegiem
- wyjaśnienie możliwości wystąpienia nawrotu w miejscu rekanalizacji lub w innych naczyniach w kończynach dolnych
- w przypadku nawrotu żylaki z reguły są mniej widoczne
- Bezwzględne przeciwwskazania do zabiegu:
- ostra zakrzepica żył głębokich kończyny dolnej i zakrzepica dużych żył miednicy,
- niedrożność żył głębokich,
- niedokrwienie kończyny w przebiegu choroby tętnic obwodowych (zwłaszcza z niedokrwieniem kończyn dolnych od stopnia III w klasyfikacji Fontaine'a)
- ciąża
- ciężki/krytyczny stan pacjenta
Interwencje chirurgiczne
- Standardowym postępowaniem jest proksymalne podwiązanie żyły odpiszczelowej z krosektomią i strippingiem niewydolnej żyły
- krosektomia: podwiązanie i odcięcie żyły odpiszczelowej w miejscu połączenia odpiszczelowo–udowego oraz podwiązanie i odcięcie wszystkich gałęzi żylnych otwierających się do segmentu ujścia odpiszczelowo–udowego
- proksymalne podwiązanie żyły odpiszczelowej i/lub odstrzałkowej z miejscowym usunięciem żylaków.
- Ponadto niewydolna żyła jest całkowicie lub częściowo usuwana przez stripping. Żyłę wyciąga się z przestrzeni podskórnej przy użyciu drutu (strippera). W przypadku niewydolności pnia żyły odpiszczelowej, żyłę z reguły usuwa się od pachwiny do poziomu kostki przyśrodkowej.9
- Skuteczność
- operację żylaków uznaje się za klinicznie skuteczną i efektywną kosztowo
- w randomizowanym, kontrolowanym badaniu porównawczym, terapia piankowa i ablacja laserowa okazały się równorzędne, choć w przypadku terapii laserowej uzyskano nieco niższe wskaźniki działań niepożądanych.10
- Wady zabiegu
- powstawanie krwiaków w miejscach usunięcia żyły
- zwykle ustępują samoistnie w ciągu 2–3 tygodni
- zaburzenia czucia i parestezje w wyniku uszkodzenia nerwów
- u 4–23% pacjentów występuje uszkodzenie nerwu udowo-goleniowego
- powstawanie krwiaków w miejscach usunięcia żyły
- Powikłania pooperacyjne:
- krwawienie, uszkodzenia dużych naczyń, uszkodzenia nerwów
- zakażenie rany, zaburzenie gojenia się rany
- zakrzepica żył powierzchownych: 0,2–0,3%
- przetoka limfatyczna, przetoka tętniczo–żylna, torbiel limfatyczna, obrzęk limfatyczny: 0,02–1,82%
- zakrzepica żył głębokich nogi i/lub zatorowość płucna: 0,01–0,24%.
- Nawroty
- nawroty występują zwykle z powodu nieprecyzyjnie przeprowadzonej operacji lub rewaskularyzacji
- częstość nawrotów waha się od 16% do 75%
- nawroty występują zwykle z powodu nieprecyzyjnie przeprowadzonej operacji lub rewaskularyzacji
Ablacja laserowa i radioablacja
- Ablacja laserowa i falą o częstotliwości radiowej polega na wprowadzeniu do żył sond/aplikatorów i zniszczeniu żylaków za pomocą wyzwolonej energii (termoterapii)
- Nacięcie pachwiny i stripping żyły nie są konieczne, co skutkuje mniejszą liczbą krwiaków i szybszym gojeniem
- Zabieg może być wykonany w znieczuleniu miejscowym
- Zabiegi ablacji stopniowo zastępują tradycyjne zabiegi chirurgiczne w leczeniu żylaków.
- efekty leczenia i częstość nawrotów są równie lub nieco bardziej korzystne niż w przypadku tradycyjnej operacji
- Według wytycznych ESVS, w leczeniu niewydolności żyły odpiszczelowej jest to metoda preferowana w stosunku do leczenia chirurgicznego i skleroterapii7
Skleroterapia/Terapia iniekcyjna/Piankowanie
- Do żył wstrzykuje się środek sklerotyzujący (obliterujący) (podawane w postaci płynu lub pianki detergenty: tetradecylosiarczan sodu, polidokanol lub hipertoniczne roztwory 20% soli lub 75% glukozy) lub obliteracja z użyciem kleju cyjanoakrylowego
- nie wykazano wyższości żadnego środka nad innymi
- Zabieg najlepiej stosować w przypadku niewielkich żylaków i żylaków przetrwałych po wcześniejszej operacji
- Skleroterapia może być również wskazana w przypadku wewnątrzskórnych rozszerzeń żył, w celu osiągnięcia lepszego efektu estetycznego
- Możliwe powikłania:
- reakcje alergiczne
- martwica skóry
- nadmierna reakcja stwardnienia i zakrzepowe zapalenie żył
- przebarwienia
- matting teleangiektatyczny
- uszkodzenie nerwów
- mroczki migocące, objawy migrenopodobne, zaburzenia widzenia
- zapaść ortostatyczna
- choroba zakrzepowo–zatorowa
- Bezwzględne przeciwwskazania:
- stwierdzone uczulenie na środki sklerotyzujące
- ciężka choroba układowa
- ostra zakrzepica żył głębokich
- miejscowe zakażenia w obszarze sklerotyzacji lub ciężkie uogólnione zakażenia
- długotrwałe unieruchomienie lub konieczność leżenia w łóżku
- zaawansowana choroba tętnic obwodowych z niedokrwieniem kończyn dolnych stopnia III lub IV według klasyfikacji Fontaine'a
- w przypadku skleroterapii piankowej: stwierdzony przetrwały otwór owalny
- Przeciwwskazania względne (dopuszcza się zastosowanie metody w szczególnych, wyselekcjonowanych przypadkach):
- ciąża (możliwość wykonania zabiegu przy istotnych wskazaniach)
- karmienie piersią (w przypadku wskazań należy przerwać karmienie piersią na 2–3 dni)
- obrzęk nóg, niewyrównany
- późne powikłania cukrzycy (np. polineuropatia)
- choroba tętnic obowodwych stopnia II według klasyfikacji Fontaine'a
- słaby ogólny stan fizyczny
- astma oskrzelowa
- choroba nowotworowa
- ciężka trombofilia lub nadkrzepliwość
- w przypadku skleroterapii piankowej: zaburzenia widzenia lub zaburzenia neurologiczne po wcześniejszej skleroterapii piankowej
Zapobieganie
- Aktywacja pompy mięśniowej/ruch
- Pończochy/rajstopy dla kobiet ciężarnych ze skłonnością do żylaków
Przebieg, powikłania i rokowanie
Przebieg
- Żylaki mogą pojawić się po raz pierwszy u kobiet w czasie ciąży lub po niej, w okresie połogu mogą się nasilić
- Z czasem choroba często postępuje, ale progresji rzadko towarzyszą powikłania
Powikłania
- Choroba rzadko wiąże się z ciężkimi powikłaniami
- Najczęstszymi powikłaniami żylaków są obrzęki, zmiany troficzne skóry, stwardnienia i ewentualnie owrzodzenia nóg.
- Zakrzepowe zapalenie żył powierzchownych albo zapalenie żylaków
- Zakrzepica żył głębokich - rzadko
- Krwawienie z żylaka
- często powoduje znaczną utratę krwi ze względu na podwyższone ciśnienie żylne i nierzadko jest błędnie rozpoznawane jako krwawienie tętnicze
Rokowanie
- Zwykle jest to choroba niegroźna
- Owrzodzenie żylne jest rzadkim powikłaniem
- W zakresie jakości życia po interwencji, wykazano wyższość leczenia operacyjnego i wewnątrzżylnej terapii laserowej nad skleroterapią11
Dalsze postępowanie
- Informacja: wskazówki dotyczące ruchu, ćwiczeń, stosowania pończoch/rajstop uciskowych w ciągu dnia
Informacje dla pacjentów
Edukacja pacjenta
- Edukacja pacjentów w zakresie czynników ryzyka rozwoju choroby i sposobów ich eliminacji
- Żylaki zasadniczo nie są niebezpieczne i zazwyczaj nie wymagają usunięcia, chyba, że ze względów estetycznych lub z uwagi na powodowane dolegliwości
- Ból w stopach, uczucie ciężkości i zatrzymanie płynów to częste dolegliwości, które występują również u osób bez żylakówa - nie ma więc pewności, że dolegliwości wynikają z żylaków i znikną po operacji
- Edukacja na temat zabiegów usunięcia żylaków - potencjalne korzyści i ryzyko
- Informowanie o ewentualnych powikłaniach żylaków kończyn dolnych
Materiały edukacyjne dla pacjentów
Ilustracje
Źródła
Wytyczne
- De Maeseneer M.G., Kakkos S.K., Aherne T., et al. Editor's Choice - European Society for Vascular Surgery (ESVS) 2022 Clinical Practice Guidelines on the Management of Chronic Venous Disease of the Lower Limbs, Eur J Vasc Endovasc Surg, 2022 Feb, 63(2): 184-267, PubMed
Piśmiennictwo
- Raetz J., Wilson M., Collins K. Varicose Veins: Diagnosis and Treatment, Am Fam Physician, 01.06.2019, 99(11): 682-8, pubmed.ncbi.nlm.nih.gov
- Campbell B. Varicose veins and their management, BMJ 2006, 333: 287-92, PubMed
- Robertson L., Evans C., Fowkes F.G.: Epidemiology of chronić venous disease, Phelobology 2008, 23, 175-84, pubmed.ncbi.nlm.nih.gov
- Sadick N.S. Advances in the treatment of varicose veins: ambulatory phlebectomy, foam sclerotherapy, endovascular laser, and radiofrequency closure, Dermatol Clin 2005, 23: 443-55, PubMed
- Gloviczki P., Comerota A.J., Dalsing M.C., et al. The care of patients with varicose veins and associated chronic venous diseases: clinical practice guidelines of the Society for Vascular Surgery and the American Venous Forum, J Vasc Surg. 2011, 53(5 suppl): 2-48, pubmed.ncbi.nlm.nih.gov
- National Institute for Health and Care Excellence. Varicose veins: diagnosis and management, Clinical guideline 168, July 2013, www.nice.org.uk
- De Maeseneer M.G., Kakkos S.K., Aherne T., et al. Editor's Choice - European Society for Vascular Surgery (ESVS) 2022 Clinical Practice Guidelines on the Management of Chronic Venous Disease of the Lower Limbs, Eur J Vasc Endovasc Surg. 2022 Feb, 63(2): 184-267, doi: 10.1016/j.ejvs.2021.12.024, Epub 211.01.2022, Erratum in: Eur J Vasc Endovasc Surg. 2022 Aug-Sep, 64(2-3): 284-5, pubmed.ncbi.nlm.nih.gov
- Wong I.K., Andriessen A., Charles H.E., Thompson D., Lee D.T., So W.K., Abel M. Randomized controlled trial comparing treatment outcome of two compression bandaging systems and standard care without compression in patients with venous leg ulcers, J Eur Acad Dermatol Venereol. 2012 Jan, 26(1):102-10, doi: 10.1111/j.1468-3083.2011.04327.x, Epub 14.11.2011, PMID: 22077933, pubmed.ncbi.nlm.nih.gov
- Lin F., Zhang S., Sun Y., Ren S., Liu P. The management of varicose veins. Int Surg. 2015 Jan, 100(1): 185-9, pubmed.ncbi.nlm.nih.gov
- Brittenden J., Cotton S.C., Elders A. A. Randomized Trial Comparing Treatments for Varicose Veins, N Engl J Med 2014, 371: 1218-27, DOI: 10.1056/NEJMoa1400781, DOI
- Brittenden J., Cooper D., Dimitrova M., Scotland G., Cotton S.C., Elders A., MacLennan G., Ramsay C.R., Norrie J., Burr J.M., Campbell B., Bachoo P., Chetter I., Gough M., Earnshaw J., Lees T., Scott J., Baker S.A., Tassie E., Francis J., Campbell M.K. Five-Year Outcomes of a Randomized Trial of Treatments for Varicose Veins, N Engl J Med. 05.09.2019, 381(10): 912-22, www.nejm.org
Opracowanie
- Natalia Jagiełła, (redaktor)
- Grzegorz Margas (recenzent)
- Adam Windak (redaktor)
- Franziska Jorda (recenzent/redaktor)
- Heidrun Bahle (recenzent/redaktor)
