Streszczenie
- Definicja: Reumatyzm dziecięcy, młodzieńcze idiopatyczne zapalenie stawów (MIZS). Przewlekłe zapalenie jednego lub kilku stawów objawiające się przed 16. rokiem życia, trwające minimum 6 tygodni, o niejasnej etiologii, przy wykluczeniu innych chorób o podobnej prezentacji. Według klasyfikacji ILAR wyróżnia się 7 podtypów.
- Częstość występowania: Najczęstsza przewlekła zapalna choroba reumatyczna w dzieciństwie i wieku młodzieńczym, około 0,1%.
- Objawy: Miejscowe: ograniczenie czynnościowe zajętych stawów, obrzęk, zaczerwienienie, ból, rumień. Ogólnoustrojowe: gorączka, pogorszenie stanu ogólnego.
- Badanie fizykalne: Kliniczne i radiologiczne objawy zapalenia zajętych stawów, możliwy wysięk, również ropny, w stawie. Zmiany pozastawowe takie jak: rumień, limfadenopatia, hepatosplenomegalia, zapalenie błony naczyniowej oka (uveitis), zapalenie osierdzia (pericarditis), zapalenie mięśnia sercowego (myocarditis).
- Diagnostyka: Rozpoznanie z wykluczenia. W zależności od podtypu charakterystyczne cechy kliniczne, obrazowe, laboratoryjne.
- Leczenie: Multimodalna terapia interdyscyplinarna z zastosowaniem środków farmakologicznych i fizycznych, a w razie potrzeby także opieki psychospołecznej.
Informacje ogólne
Definicja
- Według klasyfikacji Międzynarodowej Ligi Stowarzyszeń Reumatologicznych (ILAR) termin młodzieńcze idiopatyczne zapalenie stawów (MIZS) obejmuje wszystkie zapalenia stawów występujące u dzieci i młodzieży przed 16. rokiem życia, trwające minimum 6 tygodni, o niejasnej etiologii.1
- Rozpoznanie stawia się więc po wykluczeniu innych możliwych przyczyn wystąpienia objawów (diagnoza z wykluczenia).
- Brak ustalonych parametrów diagnostycznych.
- Klasyfikacja obejmuje siedem podtypów.
- Kryteria wykluczenia (do zastosowania w zależności od podtypu):
- Łuszczyca u pacjenta lub krewnego pierwszego stopnia
- Zapalenie stawów u chłopca z dodatnim wynikiem badania na obecność HLA-B27 po 6. urodzinach
- Zesztywniające zapalenie stawów kręgosłupa (ZZSK), zapalenie stawów związane z zapaleniem przyczepów ścięgnistych, zapalenie kości krzyżowej w nieswoistych zapaleniach jelit, zespół Reitera lub ostre przednie zapalenie błony naczyniowej oka (uveitis) u krewnych pierwszego stopnia
- Wykrycie czynnika reumatoidalnego IgM w dwóch badaniach w odstępie co najmniej 3 miesięcy
- Objawy układowego zapalenia stawów (systemic arthritis)
Klasyfikacja podtypów1
- Układowe zapalenie stawów (choroba Stilla) - U-MIZS
- Zapalenie jednego lub kilku stawów i gorączka (przerywana, min. 2 tygodnie), plus co najmniej 1 z następujących objawów:
- wysypka rumieniowa
- uogólniona limfadenopatia
- hepato- i/lub splenomegalia
- zapalenie błony surowiczej (serositis)
- Wykluczenie a, b, c, d
- Zapalenie jednego lub kilku stawów i gorączka (przerywana, min. 2 tygodnie), plus co najmniej 1 z następujących objawów:
- Nielicznostawowe zapalenie stawów (N-MIZS)
- W ciągu pierwszych 6 miesięcy chorobą objęte są 1-4 stawy.
- Podtypy
- przetrwałe (1–4 stawy w trakcie trwania choroby)
- rozszerzające (min. 4 stawy po pierwszych 6 miesiącach)
- Wykluczenie a, b, c, d, e
- Zapalenie wielostawowe seronegatywne (RF-)
- RF ujemny, >4 stawy dotknięte chorobą w ciągu pierwszych 6 miesięcy
- Wykluczenie a, b, c, d, e
- Zapalenie wielostawowe seropozytywne (RF+)
- W ciągu pierwszych 6 miesięcy >4 stawy są zajęte i RF jest dodatni (2 lub więcej próbek w odstępie 3 miesięcy).
- Łuszczycowe zapalenie stawów (Ł-MIZS)
- Zapalenie stawów i łuszczyca - lub -
- Zapalenie stawów i co najmniej 1 z poniższych kryteriów:
- zapalenie palców (dactylitis)
- plamki na paznokciach
- onycholiza
- łuszczyca u krewnych pierwszego stopnia
- Wykluczenie b, c, d, e
- Zapalenie stawów związane z zapaleniem przyczepów ścięgnistych (MIZS-ERA)
- Zapalenie stawów i zapalenie przyczepów ścięgnistych lub zapalenie stawów z co najmniej 2 z poniższych:
- występujący obecnie lub w przeszłości ból okolicy stawu krzyżowo-biodrowego lub zapalny ból pleców w odcinku lędźwiowo-krzyżowym
- dodatni wynik HLA-B27
- pierwsze wystąpienie u chłopców po 6. roku życia
- ostre zapalenie przedniego odcinka błony naczyniowej oka (uveitis anterior) u pacjentów lub krewnych pierwszego stopnia
- zesztywniające zapalenie stawów kręgosłupa (ZZSK)
- zapalenie stawu krzyżowo-biodrowego i wrzodziejące zapalenie jelita grubego lub choroba Leśniowskiego-Crohna
- zespół Reitera (reaktywne zapalenie stawów)
- Zapalenie stawów i zapalenie przyczepów ścięgnistych lub zapalenie stawów z co najmniej 2 z poniższych:
- Niezróżnicowane zapalenie stawów
- Nie można przypisać do żadnego z powyższych podtypów lub więcej niż jednej kategorii.
Częstość występowania
- Częściej występuje w Europie i Ameryce Północnej niż w Azji; w Europie występuje gradient północ-południe.
- Chorobowość MIZS
- Wynosi około 0,1%, co czyni je najczęstszą przewlekłą zapalną chorobą reumatyczną wśród dzieci i młodzieży.
- Ok. 20 chorych dzieci i nastolatków na 100 000 mieszkańców
- Podział podtypów (dane niemieckie, 2016)
- Nielicznostawowe zapalenie stawów: 49%
- Zapalenie wielostawowe seronegatywne (RF-): 19%
- Zapalenie stawów związane z zapaleniem przyczepów ścięgnistych: 17%
- Łuszczycowe zapalenie stawów: 6%
- Postać układowa: 4%
- Niezróżnicowane zapalenie stawów: 3%
- Zapalenie wielostawowe seropozytywne (RF+): 2%
- Wiek i płeć
- Dziewczęta chorują częściej niż chłopcy w stosunku 2–3:1.
- dominacja nielicznostawowego, wielostawowego i łuszczycowego zapalenia stawów u dziewcząt
- równowaga płci w postaci układowej (uogólnionej)
- 2 do 3 razy częstsze występowanie zapalenia stawów związanego z zapaleniem przyczepów ścięgnistych u chłopców
- Wiek pojawienia się pierwszych objawów choroby zależy od podtypu.
- wczesne dzieciństwo w przypadku nielicznostawowego zapalenia stawów i zapalenia wielostawowego seronegatywnego (RF-)
- późne dzieciństwo w przypadku zapalenia stawów związanego z zapaleniem przyczepów ścięgnistych i zapalenia wielostawowego seropozytywnego (RF+)
- Dziewczęta chorują częściej niż chłopcy w stosunku 2–3:1.
Etiologia i patogeneza
- Choroba autoimmunologiczna o nieznanej przyczynie
- Czynniki ryzyka
- czynniki genetyczne2
- choroba poligeniczna
- związek z allelami HLA klasy I i/lub II dla prawie wszystkich podtypów
- związek z wieloma wariantami genów innych niż HLA wpływających na regulację immunologiczną (PTPN22, MIF, WISP3, STAT4, IL2RA, TNF, IL-6), które są również związane z występowaniem innych chorób autoimmunologicznych.
- rodzeństwo osoby chorej ma od 15 do 30 razy większe ryzyko zachorowania niż populacja ogólna.
- zgodność obrazu klinicznego u chorujących par rodzeństwa
- Pod uwagę bierze się również czynniki środowiskowe, ale ich rola nie została jednoznacznie udowodniona.
- wpływ na wczesny rozwój układu odpornościowego w okresie płodowym i niemowlęcym
- infekcje prenatalne i postnatalne, stosowanie antybiotyków3, dieta, kontakt ze zwierzętami, spożycie nikotyny przez matkę, kolejność rodzeństwa
- czynniki psychospołeczne i socjoekonomiczne
- niedobór witaminy D i ekspozycja na światło słoneczne
- czynniki genetyczne2
Czynniki predysponujące
- Predyspozycje genetyczne
ICD-10
- M08 Młodzieńcze zapalenie stawów
- M08.0 Młodzieńcze reumatoidalne zapalenie stawów
- M08.1 Młodzieńcze zesztywniające zapalenie stawów kręgosłupa
- M08.2 Młodzieńcze zapalenie stawów o początku uogólnionym
- M08.3 Młodzieńcze zapalenie wielu stawów (seroujemne)
- M08.4 Młodzieńcze zapalenie stawów o początku skąpostawowym
- M08.8 Inne postacie młodzieńczego zapalenia stawów
- M08.9 Młodzieńcze zapalenie stawów, nieokreślone
Diagnostyka
Kryteria diagnostyczne
- Początek zapalenia stawów w jednym lub kilku stawach przed 16. rokiem życia, trwające dłużej niż 6 tygodni i wykluczenie innej choroby powodującej zapalenie1
- Objawy zapalenia stawów
- zapalenie jednego lub kilku stawów
- obrzęk
- zaczerwienienie
- ograniczenie ruchomości
- nadmierne ucieplenie
- ból/wrażliwość
- możliwy wysięk lub obecność treści ropnej w stawie
- Objawy sugerujące chorobę ogólnoustrojową:
- złe samopoczucie
- gorączka
- utrata masy ciała
- niedokrwistość
- objawy pozastawowe
- Więcej informacji na temat diagnostyki różnicowej można znaleźć również w artykule Przewlekły ból mięśniowo-szkieletowy u dzieci.
Diagnostyka różnicowa
W przypadku układowego młodzieńczego zapalenia stawów
- Sepsa
- Białaczka
- Toczeń rumieniowaty układowy
- Zapalenia naczyń (vasculitis)
W przypadku postaci nielicznostawowej
- Zakażenia
- Przemijające zapalenie stawu biodrowego(coxitis fugax)
- Urazy
- Młodzieńcze złuszczenie głowy kości udowej (epiphysiolysis capitis femoris)
- Choroba Perthesa
- Hemartroza (krwawienie do stawu) w hemofilii
- Nowotwór złośliwy
- Nowotwory kości
- Białaczka
W przypadku postaci wielostawowej
- Przewlekłe choroby tkanki łącznej
- Poinfekcyjne zapalenie stawów
- Gorączka reumatyczna
Wywiad lekarski
- Ból stawów jest częstą przyczyną zgłaszania się do lekarza w praktyce pediatrycznej.
- Rozpoznania różnicowe są liczne, a wywiad powinien być odpowiednio obszerny:
- ciąża, poród, wczesne dzieciństwo
- zakażenia (ukąszenie kleszcza, zakażenie paciorkowcowe)
- urazy
- gorączka (>38°C) bez uchwytnej przyczyny, poty nocne lub utrata >10% masy ciała w ciągu ostatnich 6 mies. (objawy B) - wykluczenie nowotworu złośliwego
- przyjmowane leki
- wcześniej rozpoznane choroby zakaźne lub autoimmunologiczne (np. przewlekłe choroby zapalne jelit)
- opis przebiegu gorączki (dzienniczek, krzywe gorączkowe)
- zlecenie wykonania zdjęć wysypki
- zmiany w zachowaniu, regres rozwojowy, opóźnienie rozwoju ruchowego
- wywiad rodzinny w kierunku chorób zakaźnych i autoimmunologicznych
- Rozpoznania różnicowe są liczne, a wywiad powinien być odpowiednio obszerny:
- Objawy mogą rozwijać się powoli i należy je dokładnie przeanalizować.
- Typowe objawy początkowe to obrzęk stawów, sztywność poranna i/lub przykurcze. Często w wywiadzie należy ustalić ewentualny związek początku objawów z urazem lub infekcją.
- Ból jest często łagodny, a u małych dzieci może być zupełnie nieobecny.
- Pojawiają się objawy ogólne, takie jak senność, gorączka, wysypka skórna, utrata masy ciała itp.
- Wstępna diagnostyka różnicowa jest często taka sama jak w przypadku gorączki nieznanego pochodzenia.
Badanie przedmiotowe
Ogólne
- Pełne badanie przedmiotowe wszystkich układów, ze szczególnym uwzględnieniem zmian stawowych, skórnych i paznokciowych, badanie oczu (reakcja źrenic), limfadenopatia, hepato-/splenomegalia
- Badanie stawów
- Pełna ocena stawów, obrzęku, zaczerwienienia, wyczuwalnego palpacyjnie wysięku, bólu, ograniczonej ruchomości, ewentualnych uszkodzeń wtórnych, takich jak przykurcze, zanik mięśni (atrofia)
- Badanie przedmiotowe najlepiej przeprowadzić podczas epizodu gorączkowego i gdy ew. zmiany skórne skórne wyraźnie widoczne.
- Zaleca się wykonanie dokumentacji fotograficznej zmian skórnych i stawowych, co jest pomocne przy kierowaniu do specjalistów.
Układowe zapalenie stawów (U-MIZS)
- Nielicznostawowe lub wielostawowe zapalenie stawów z niekiedy znacznym bólem, wysoką, okresową gorączką trwającą ponad 2 tygodnie oraz jednym z następujących objawów:
- charakterystyczna przemijająca wysypka skórna
- uogólniona limfadenopatia
- hepato- lub splenomegalia – lub –
- zapalenie błony surowiczej (zapalenie opłucnej - pleuritis, zapalenie osierdzia - pericarditis, brzucha - zapalenie otrzewnej)
- Gorączka i wykwity skórne mogą wystąpić dużo wcześniej (miesiące!) przed zapaleniem stawów.
- Zazwyczaj skoki temperatury >40°C 1 do 2 razy dziennie (rozpoznanie różnicowe sepsa), z ogólnym osłabieniem, u dzieci przerywane, ale bez objawów
- Gorączki nie można obniżyć za pomocą leków z grupy NLPZ, ale można ją obniżyć przez ogólnoustrojowe podawanie glikokortykosteroidów.
- Wysypka występuje razem z gorączką, ma charakter plamisto-grudkowy, dotyczy tułowia i proksymalnych części kończyn, występuje dodatni objaw Köbnera, zawsze ulega całkowitej regresji.
- Typowa początkowa manifestacja z zapaleniem stawów kręgosłupa szyjnego (sztywność/ból szyi!), nadgarstków, stawów skokowych
Nielicznostawowe zapalenie stawów (N-MIZS)
- W ciągu pierwszych 6 miesięcy chorobą objęte są 1-4 stawy.
- Podtypy
- przetrwałe (1–4 stawy w trakcie trwania choroby)
- rozszerzające (min. 4 stawy po pierwszych 6 miesiącach)
- Często początek jest stopniowy, z lekkim utykaniem, zmianami zachowania, postawą odciążającą, regresem rozwojowym, poranną sztywnością i tzw. „bólem startowym” po odpoczynku.
- Początkowo zazwyczaj dotyczy stawu kolanowego lub skokowego, asymetryczne zajęcie stawów, często uraz lub infekcja w wywiadzie.
- Ból pojawia się zwykle dopiero w trakcie choroby
- Możliwe współistniejące zapalenie kaletki maziowej (bursitis), zapalenie pochewki ścięgnistej (tendovaginitis)
- Zapalenie tęczówki i ciała rzęskowego (iridocyclitis)
- u 30% przeważnie bez zapalenia ani zaczerwienienia, rozpoznawalne tylko w badaniu lampą szczelinową
- często przewlekłe
- ryzyko nieodwracalnych uszkodzeń w postaci synechii, zaćmy, dystrofii rogówki, jaskry aż do utraty wzroku i ślepoty
- Rzadkie objawy ogólnoustrojowe, niewielu pacjentów z upośledzoną sprawnością
Zapalenie wielostawowe
- Seronegatywne (RF-)
- Symetryczne bolesne zajęcie dużych i małych stawów, początek objawów ostry lub stopniowy
- Sztywność poranna, zmęczenie i apatia, ogólne osłabienie
- Towarzyszące zapalenie pochewki ścięgnistej (tenosynovitis)
- Seropozytywne (RF+)
- Zajęcie większej liczby stawów niż w zapaleniu wielostawowym seronegatywnym (RF-) z wyraźniejszą symetrią i zajęciem małych stawów rąk i stóp
- Ogólne osłabienie ze stanem podgorączkowym, utratą masy ciała, limfadenopatią, hepato-/splenomegalią
Łuszczycowe zapalenie stawów (Ł-MIZS)
- Początkowo zajętych jest tylko kilka stawów, z biegiem czasu liczba zajętych stawów wzrasta.
- Trudne do odróżnienia od innych podtypów.
- Często zapalenie błony maziowej (synovitis), bez znaczne bólu
- Najczęściej zajęty jest staw kolanowy; patognomoniczne jest izolowane zajęcie jednego palca.
- Typowy asymetryczny wzór małych i dużych stawów dotkniętych chorobą w trakcie jej trwania
- Entezopatia
- Łuszczyca wyprostnych powierzchni łokcia, kolana i stawów międzypaliczkowych
- Zmiany paznokci
Zapalenie stawów związane z zapaleniem przyczepów ścięgnistych (MIZS-ERA)
- Początkowo zajęte są głównie stawy obwodowe kończyn dolnych
- Ból pleców/ zajęcie osiowe często możliwe do określenia tylko w trakcie trwania choroby
- Diagnostyka może obejmować zapalenie przyczepu ścięgna Achillesa, rozcięgna podeszwowego lub więzadła rzepki.
- Rzadko występują objawy ogólnoustrojowe.
- Zapalenie błony naczyniowej oka (uveitis) w 5–10% przypadków
Badania uzupełniające w praktyce lekarza rodzinnego
- Badania laboratoryjne
- morfologia krwi z rozmazem OB, CRP, TSH, ALT, CK, kreatynina
- Do rozważenia diagnostyka ultrasonograficzna
- w poszukiwaniu hepato-/splenomegalii, powiększenia węzłów chłonnych
Diagnostyka specjalistyczna
Diagnostyka laboratoryjna
- Przeciwciała przeciwko Streptococcus, Yersinia, Parvovirus, Borrelia
- Rozmaz krwi (w celu wykluczenia białaczki)
- HLA-B27
- przy podejrzeniu nieswoistego zapalenia jelit
- przy podejrzeniu zapalenia stawów związanego z zapaleniem przyczepów ścięgnistych (asymetryczne zajęcie stawów kończyny dolnej u chłopców, zwłaszcza stawu biodrowego)
- ANA
- Mają niską swoistość diagnostyczną, wykrywalne u maksymalnie 33% zdrowych dzieci w zakresie miana od 1:80 do 1:640.
- Czynnik reumatoidalny
- wykrywanie RF 2 razy w odstępach 3-miesięcznych w przypadku zapalenia wielostawowego seropozytywnego (RF+)
- przeciwciała typu IgM (w wieku dorosłym typu IgA!).
- rzadko dodatni u dzieci
- wykrywanie RF 2 razy w odstępach 3-miesięcznych w przypadku zapalenia wielostawowego seropozytywnego (RF+)
- Zaleca się oznaczanie przeciwciał przeciwjądrowych (ANA) i przeciwciał przeciwko dwuniciowemu kwasowi dezoksyrybonukleinowemu (dsDNA) u pacjentów w wieku powyżej 10 lat z mianem ANA wynoszącym ≥ 1:1,280 w celu różnicowania między toczniem rumieniowatym układowym (TRU) lub mieszaną chorobą tkanki łącznej.
- Badania płynu stawowego
Charakterystyczne wyniki badań laboratoryjnych w różnych podtypach
- Układowe zapalenie stawów (U-MIZS)
- Podwyższone CRP i OB
- Częsta leukocytoza, trombocytoza oraz mikrocytarna, hipochromiczna niedokrwistość
- Rzadko małopłytkowość (następnie diagnostyka różnicowa TRU lub zespół aktywacji makrofagów)
- Podwyższenie D-dimerów i ferrytyny, rzadko także podwyższone parametry wątrobowe i poziom cholesterolu
- Biomarkery S100A8/A9 i S100A12 są znacząco podwyższone w surowicy i korelują z aktywnością choroby (diagnostyka różnicowa rodzinnej gorączki śródziemnomorskiej!).
- Zapalenie stawów związane z zapaleniem przyczepów ścięgnistych (MIZS-ERA)
- HLA-B27 dodatni u 70% chorych (i u 8% w ogólnej populacji rasy kaukaskiej)
- Parametry zapalne początkowo często nie budzą zastrzeżeń.
Diagnostyka obrazowa
- Badanie rentgenowskie
- Stosowane diagnostycznie tylko w celu wykluczenia pierwotnych chorób kości z zajęciem stawów (urazy, guzy, osteoliza itp.).
- Wczesne zmiany chorobowe w młodzieńczym zapaleniu stawów
- okołostawowy guz tkanek miękkich i osteoporoza, przerost przynasad i powiększenie ośrodków kostnienia
- Późniejsze zmiany chorobowe
- zwężenie przestrzeni stawowej, nadżerki, wady postawy, opóźnienie wzrostu i unieruchomienie stawu.
- Badanie USG stawów
- Wysięk, zapalenie pochewek ścięgnistych, zapalenie przyczepów ścięgnistych, ocena torebki, powierzchni kości i chrząstki, grubości chrząstki.
- Ocena postępu zmian chorobowych z upływem czasu, brak wartości referencyjnych dla dzieci.
- RM
- Zastosowanie do obrazowania stawów, które są mniej dostępne w badaniu ultrasonograficznym (zajęcie stawu skroniowo-żuchwowego i kręgosłupa, stawu skokowego, nadgarstka).
- Uwidocznienie wczesnych zmian.
- Celem wykluczenia innych chorób.
Dalsza diagnostyka
- Badanie okulistyczne
- Wykluczenie zapalenia błony naczyniowej oka (uveitis) i powikłań
- Wskazane jest badanie lampą szczelinową co 2–3 miesiące, zwłaszcza w przypadku nielicznostawowego zapalenia stawów.
- Zajęcie oczu występuje w 10–30% przypadków, częściej u dziewcząt i pacjentów z dodatnimi przeciwciałami ANA i często jest bezobjawowe.2
- EKG, echokardiografia
- Konsultacja ortodontyczna
- Przy podejrzeniu zajęcia stawów skroniowo-żuchwowych rutynowa kontrola co 12 miesięcy
- Konsultacja dermatologiczna
- Do rozważenia mikroskopia fałdu paznokciowego (kapillaroskopia) w diagnostyce różnicowej mieszanej choroby tkanki łącznej, zapalenia skórno-mięśniowego (dermatomyositis)
- Diagnostyczna punkcja stawu lub biopsja błony maziowej
- Zalecane jedynie w indywidualnych przypadkach
- Do rozważenia biopsja szpiku kostnego w celu wykluczenia nowotworu złośliwego (przed rozpoczęciem steroidoterapii!).
Wskazania do skierowania do specjalisty
- Wczesne kierowanie do lekarzy specjalistów w przypadku podejrzenia choroby reumatologicznej.
- Należy niezwłocznie przeprowadzić badanie okulistyczne w celu rozpoznania zapalenia błony naczyniowej oka (uveitis).
Leczenie
Cele leczenia
- Leczenie MIZS ma na celu:
- Szybkie i skuteczne opanowanie stanu zapalnego z indukcją/utrzymaniem remisji
- Uniknięcie powikłań spowodowanych chorobą i/lub terapią
- Zapewnienie w miarę możliwości prawidłowego rozwoju somatycznego i psychospołecznego, optymalnego funkcjonowania w życiu codziennym, poprawy jakości życia i uczestnictwa w życiu społecznym dzieci i młodzieży dotkniętych chorobą
Ogólne informacje o leczeniu
- Leczenie przyczynowe nie jest obecnie możliwe.
- Planowanie/koordynacja terapii powinna być prowadzona przez reumatologów dziecięcych.
- Cele leczenia i podejście terapeutyczne powinny być wspólne określane przez pacjenta/rodzica i pediatryczny zespół terapeutyczny.
- Aktywne MIZS powinno być jak najwcześniej leczone farmakologicznie.
- Leczenie farmakologiczne zależy od aktywności, ciężkości i profilu ryzyka choroby podstawowej.
- Nowe koncepcje terapii obejmują zdefiniowane cele („targets”). Jeśli konkretny cel zostanie osiągnięty w określonym czasie leczenia, terapia może zostać ograniczeniu. Jeśli nie uda się osiągnąć takiego celu w określonym czasie, leczenie jest intensyfikowane lub następuje zmiana leku.
Zalecenia dla pacjentów
- Aktywny trening pod kierunkiem fizjoterapeuty i terapeuty zajęciowego
- Profilaktyka przykurczów i mobilizacja
- Jak najbardziej normalne uczestnictwo w życiu codziennym4-5
Farmakoterapia
NLPZ (niesteroidowe leki przeciwzapalne)
- NLPZ powinny być stosowane jako terapia początkowa lub wspomagająca we wszystkich podtypach MIZS w celu zmniejszenia objawów aktywnego zapalenia stawów.
- Są lekami pierwszego wyboru w monoterapii i terapii uzupełniającej w zapaleniu nielicznostawowym, wielostawowym i układowym.4-5
- Mechanizm działania przeciwbólowy i przeciwzapalny w wyniku hamowania COX
- U dzieci największe doświadczenie z nieselektywnymi inhibitorami COX
- Stosowane przez 1-2 miesiące; jeśli nie przynoszą efektu, są uzupełniane lub zastępowane lekami modyfikującymi przebieg choroby.
- Terapia uzupełniająca w przypadku aktywnej fazy choroby
- Wskazanie
- Zapalenie błony maziowej (villonodular synovitis)
- Ból spowodowany zapaleniem
- Wskazane preparaty
- Naproksen 10 mg/kg/dobę doustnie 2 x dziennie (>5 roku życia)
- Ibuprofen 20-40 mg/kg/dobę doustnie 3-4 x dziennie (>3 miesiąca)
- Diklofenak 0,5-3 mg/kg/dobę doustnie 3 x dziennie (>1 roku życia)
- Ketoprofen 3x dziennie 50mg (o>16 roku życia)
- Meloksykam 0,25 mg/kg/dobę doustnie 1 x dziennie (>15 roku życia)
- U małych dzieci preferowana jest zawiesina.
- Nie ma różnicy w skuteczności pomiędzy nieselektywnymi i selektywnymi NLPZ przy porównywalnym profilu bezpieczeństwa.
- Połączenie różnych leków z grupy NLPZ nie jest wskazane.
- Działania niepożądane
- Dolegliwości ze strony przewodu pokarmowego (bardzo rzadko wrzody i krwawienia u dzieci)
- Ból głowy, zawroty głowy, problemy z koncentracją
- Zaburzenia czynności nerek
- Zmiany skórne (naproksen)
- Wydłużenie czasu krwawienia
- Uwaga: Łagodzenie objawów innych równoległych infekcji!
Glikokortykosteroidy
- W leczeniu aktywnego zapalenia stawów w MIZS należy stosować wewnątrzstawowe iniekcje glikokortykosteroidu (heksacetonid triamcynolonu). W Polsce dostępny w ramach importu docelowego.
- Glikokortykosteroidy podawane ogólnoustrojowo powinny być stosowane w nieukładowych i układowych przebiegach MIZS, kiedy aktywność choroby jest wysoka.
- Należy unikać długotrwałego stosowania ze względu na działania niepożądane i dostępność innych form terapii.
- Iniekcje wewnątrzstawowe
- Wstrzyknięcie długo działających steroidów (heksacetonid triamcynolonu) w znieczuleniu, a następnie odpoczynek stawu przez 24-48 godzin i wówczas szybka fizjoterapia.
- Szybkie łagodzenie bólu.
- Poprawa czynnościowa, regresja zapalenia błony maziowej, zapobieganie powikłaniom (przykurczom, skróceniu).
- Prawie żadnych działań niepożądanych przy stosowaniu przez doświadczonych specjalistów, rzadko zanik okołostawowy, lipoatrofia, bardzo rzadko zakażenia.
- Możliwe wystąpienie ogólnoustrojowego działania steroidów.
- Leczenie ogólnoustrojowe
- Wskazania
- leczenie pomostowe do czasu, gdy zadziałają leki modyfikujące przebieg choroby
- zapalenie naczyń (vasculitis) w seropozytywnym zapaleniu wielostawowym
- ciężkie aktywne zapalenie błony naczyniowej oka (uveitis)
- Nie zaleca się długotrwałego stosowania.
- Działania niepożądane
- ryzyko zakażenia
- nadciśnienie tętnicze
- miopatia
- zmiana osobowości
- osteoporoza
- cukrzyca steroidowa
- podwyższone ryzyko zakrzepicy
- powikłania żołądkowo-jelitowe
- zaćma
- jaskra
- zanik tkanki podskórnej
- trądzik posteroidowy
- Wskazania
Leki modyfikujące przebieg choroby (LMPCh, Disease-modifying antirheumatic drugs- DMARD)
- LMPCh są stosowane w MIZS, gdy NLPZ lub środki terapii miejscowej (wewnątrzstawowe podawanie steroidów) nie przyniosły efektu.
- Można je łączyć z lekami z grupy NLPZ i glikokortykosteroidami.
- Wspólną cechą tych leków jest powolny początek działania, który może trwać do 3 miesięcy lub dłużej (leczenie pomostowe steroidami).
- Metotreksat
- Metotreksat (MTX) należy stosować, gdy NLPZ nie są wystarczająco skuteczne, występuje duże lub powtarzające się zapotrzebowanie na glikokortykosteroidy lub przy wielostawowym MIZS.
- MTX nie powinien być stosowany w leczeniu izolowaneej osiowej postaci zapalenia stawów związanego z zapaleniem przyczepów ścięgnistych.
- Inhibicja reduktazy dihydrofolianowej, działanie antyproliferacyjne na komórki prozapalne, uwalnianie przeciwzapalnej adenozyny
- Dawkowanie
- 10-20 mg/m2 powierzchni ciała doustnie, podskórnie 1 x w tygodniu.
- kwas foliowy: Stosować w dawce 1 x 5 mg na tydzień 24‑48 h po zastosowaniu metotreksatu, aby zapobiec działaniom niepożądanym, takim jak nudności, zmiany w jamie ustnej i uszkodzeniu wątroby.
- Działania niepożądane
- nudności, mdłości i inne dolegliwości żołądkowe
- podwyższone transaminazy
- afty, wypadanie włosów
- teratogenność (antykoncepcja u młodzieży!)
- w przypadku infekcji szybka terapia przeciwwirusowa/antybiotyk
- Sulfasalazyna
- Stosowanie tylko w przypadku obwodowego zapalenia stawów.
Leki biologiczne
- Jeśli nie można osiągnąć remisji za pomocą klasycznych LMPCh lub nie można trwale zmniejszyć zapotrzebowania na glikokortykosteroidy poniżej akceptowalnej dawki, stosuje się biologiczne LMPCh.
- W przypadku niewystarczającej odpowiedzi lub nietolerancji na leczenie LMPCh (np. MTX), inhibicja TNF-alfa powinna być stosowana w nieukładowym MIZS i może być stosowana w układowym MIZS.
- Wybór inhibitora TNF-alfa powinien uwzględniać obecność objawów pozastawowych.
- Zatwierdzonymi preparatami dla różnych podtypów MIZS od 2. roku życia są adalimumab i etanercept.
- Adalimumab powinien być stosowany w przypadku obecności zapalenia błony naczyniowej oka (uveitis).
- Inhibitory TNF
- Etanercept, infliksymab, adalimumab
- Szybki początek działania
- Uzyskanie remisji w trudnych do leczenia przypadkach
- Działania niepożądane
- miejscowa nietolerancja
- zmniejszona kontrola zakażeń, ryzyko infekcji
- dzieci nieuodpornione muszą być zaszczepione przeciwko ospie wietrznej i należy wykluczyć gruźlicę.
- indukcja chorób autoimmunologicznych
- Anakinra i kanakinumab
- Udowodniono skuteczność anakinry i kanakinumabu (inhibitorów interleukiny-1) jako wstępne leczenie układowego zapalenia stawów. W Polsce obecnie nie są zarejestrowane do leczenia MIZS.
- Działania niepożądane
- rumień miejscowy
- łagodna neutropenia
- ryzyko zakażenia podobne do blokerów TNF
- Tocilizumab
- Tocilizumab (przeciwciało przeciwko receptorowi interleukiny-6) powinien być stosowany w wielostawowym MIZS opornym na MTX, w terapii skojarzonej z MTX lub w monoterapii. Można to zrobić jako alternatywę dla blokera TNF lub po niewystarczającej odpowiedzi na bloker TNF.
- Zarejestrowany w układowym MIZS i opornym zapaleniu wielostawowego
- Szybki początek działania
- Podanie co 2 lub 4 tygodnie
- Niewielkie doświadczenie kliniczne
- Uwaga: może powodować uszkodzenie dla wątroby, wymagana regularna kontrola transaminaz!
- Abatacept
- Może być stosowany u pacjentów z wielostawowym MIZS, u których DMARD są nieskuteczne lub nietolerowane.
- Hamuje stymulację komórek T.
- Dopuszczony do stosowania w przypadkach udowodnionej nieskuteczności inhibitorów TNF-alfa
- Co miesiąc podanie dożylne lub co tydzień podskórne
- Dobrze tolerowany
Leczenie niefarmakologiczne
- W razie konieczności, w celu utrzymania lub poprawy ruchomości stawów, poza leczeniem farmakologicznym należy zastosować prowadzić ustrukturyzowane leczenie prowadzone przez specjalnie przeszkolonych lub wyspecjalizowanych fizjoterapeutów/terapeutów zajęciowych.
- W planie terapeutycznym powinny być przekazane instrukcje dotyczące indywidualnych, codziennych programów ćwiczeń w środowisku domowym.
- Specjalnie wykonany sprzęt stosowany przy odchyleniu osi lub opóźnieniu wzrostu może pomóc w zapobiegania nieprawidłowemu obciążeniu, stabilizacji stawów (np. ortezy na ręce, palce, stopy) oraz w celu normalizacji wzorców ruchowych.
- Można rozważyć zastosowanie fizjoterapii (m.in. termoterapii, elektroterapii, masażu i drenażu limfatycznego).
- Dzieci i młodzież z MIZS powinny być zachęcane do prowadzenia aktywnego trybu życia i uprawiania sportu.
- Jeśli leczenie zachowawcze nie przynosi efektu lub pojawią się powikłania (np. w przypadku wad osiowych, różnic w długości kończyn dolnych czy destrukcji stawów), należy skonsultować się z ortopedą dziecięcym.
- Opieka psychologiczna w reumatologii dziecięcej powinna być w razie potrzeby zapewniona na wczesnym etapie, aby móc rejestrować, rozpoznawać i korygować procesy psychiczne i specyficzne problemy behawioralne.
Przebieg, powikłania i rokowanie
Przebieg
- Przebieg jest bardzo zmienny w zależności od podtypu i zastosowanego leczenia.
- W większości przypadków MIZS ma charakter przewlekły lub nawraca przez wiele lat.
Powikłania
- Manifestacje pozastawowe
- Zapalenie przedniego odcinka błony naczyniowej oka (uveitis anterior) jest najczęstsze, występuje u 10% pacjentów w ciągu pierwszych 4 lat trwania choroby.
- Limfohistiocytoza hemofagocytarna (zespół aktywacji makrofagów)
- Zagrażające życiu powikłanie z powodu nadpłytkowości z burzą cytokinową w układowym zapaleniu stawów
- Przykurcze
- Zaburzenia wzrostu
- Zniszczenie chrząstki
- Upośledzenie lub utrata wzroku z powodu synechii, zapalenia rogówki, zaćmy i wtórnej jaskry
- Amyloidoza
- Podejrzenie zwiększonego ryzyka wystąpienia nowotworu złośliwego
- Zwiększone ryzyko współistniejących chorób psychicznych, które mogą mieć negatywny wpływ na przebieg choroby.
- Związek objawów depresyjnych ze zwiększonym odczuwaniem bólu
Rokowanie
- Ponieważ zalecenia i opcje leczenia uległy ostatnio znacznym zmianom po wprowadzeniu leków biologicznych, dostępne są jedynie historyczne dane dotyczące rokowania.
- Zmienne rokowanie w zależności od podtypu
- Śmiertelność wszystkich przypadków MIZS 0,2%
- 0,6% w przypadku układowego MIZS, główne ryzyko to limfohistiocytoza hemofagocytarna (zespół aktywacji makrofagów).
- U 25% występują uszkodzenia wtórne po 5 latach od wystąpienia choroby.
- Choroba nieaktywna lub remisja jest osiągana przez większość chorych (70-95%) w pierwszych latach leczenia.
- Pomimo nowych możliwości terapii, w ponad połowie przypadków MIZS nadal wymaga leczenia w wieku dorosłym.
Dalsze postępowanie
W ramach podstawowej opieki zdrowotnej
- Kontrola zakażeń współistniejących
- Należy zwrócić szczególną uwagę na pacjentów otrzymujących leczenie immunosupresyjne.
Diagnostyka specjalistyczna
- Należy prowadzić standaryzowane monitorowanie bezpieczeństwa terapii.
- W związku z tym dzieci z MIZS powinny być regularnie (zwykle co 3–6 miesięcy) konsultowane przez specjalistę reumatologa.
- Powikłania i dalsze postępowanie
- Wzrost długości kończyn, anizomelia (różna długośc kończyn) i koślawość stawu
- Kontrole okulistyczne
- Kontrola ortodontyczna w przypadku zajęcia stawu skroniowo-żuchwowego
Informacje dla pacjentów
O czym należy poinformować pacjentów?
- Potrzeba długotrwałego monitorowania i kontroli choroby
- Znaczenie regularnych badań profilaktycznych (zwłaszcza badań wzroku)
- Działania niepożądane leków
- Dzieci i młodzież z MIZS powinny być zachęcane do prowadzenia aktywnego trybu życia i uprawiania sportu.
- Należy zapewnić łatwy dostęp do zespołu psychospołecznego, ponieważ współwystępowanie chorób psychicznych jest powszechne.
Materiały edukacyjne dla pacjentów
Ilustracje
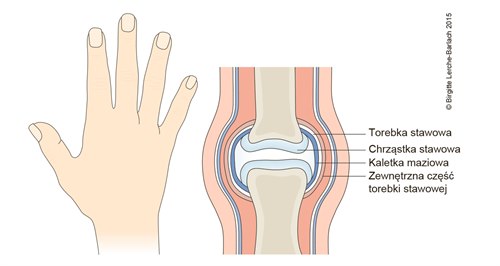
Prawidłowy staw palca
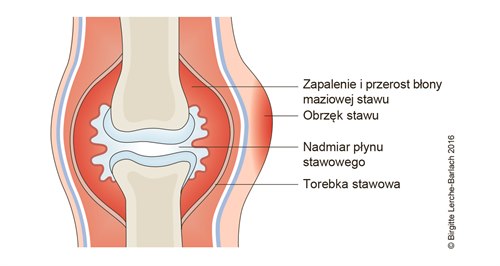
Ostre zapalenie stawu
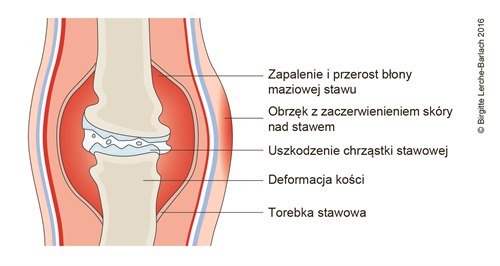
Przewlekłe zapalenie stawów
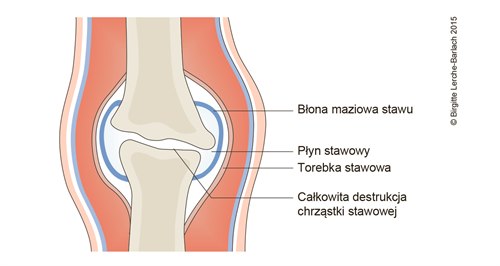
Zapalenie stawów, stadium końcowe
Źródła
Wytyczne
- 2021 American College of of Rheumatology Guideline for the Treatment of Juvenile Idiopathic Arthritis (JIA): Recommendations for Non-Pharmacologic Therapies, Medication Monitoring, Immunizations and Imaging. Arthritis Care Res (Hoboken); 74(4): 505–520. PubMed
Piśmiennictwo
- Petty RE, Southwood TR, Manners P, et al. International League of Associations for Rheumatology classification of juvenile idiopathic arthritis: second revision, Edmonton, 2001. J Rheumatol 2004; 31: 390-2. PMID: 14760812 PubMed
- Malleson PN, Mackinnon MJ, Sailer-Hoeck M. What to do with a positive ANA test? Pediatr Rheumatol online journal, May-June 2004. Accessed February 3, 2006. www.aafp.org
- Horton DB, Scott FI, Haynes K, et al. Antibiotic Exposure and Juvenile Idiopathic Arthritis: A Case–Control Study. Pedatrics 2015. doi:10.1542/peds.2015-0036 DOI
- Prahalad S. Genetics of juvenile idiopathic arthritis: an update. Curr Opin Rheumatol 2004; 16: 588-94. pmid:15314499 journals.lww.com
- Postępski J, Olesińska E. Młodzieńcze idiopatyczne zapalenie stawów w Podręcznik pediatrii, red. Mrukowicz J, Medycyna praktyczna, Kraków 2023. www.mp.pl
Autorzy
- Irena Białkoz- Kalinowska, Dr n. med., specjalista pediatrii i alergologii, Uniwersytet Medyczny w Białymstoku (recenzent)
- Sławomir Chlabicz, Dr hab. n. med. Prof., specjalista medycyny rodzinnej, Uniwersytet Medyczny w Białymstoku (redaktor)
- Lino Witte, dr med., lekarz rezydent, medycyna wewnętrzna, Frankfurt
- Anne Strauß, lekarz w trakcie specjalizacji z pediatrii, Centrum Pediatrii i Medycyny Młodzieżowej, Szpital Uniwersytecki we Freiburgu
Link lists
Powiązane artykuły
- Zesztywniające zapalenie stawów kręgosłupa (ZZSK)
- Wrzodziejące zapalenie jelita grubego
- Choroba Leśniowskiego-Crohna
- Reaktywne zapalenie stawów
- Łuszczycowe zapalenie stawów (ŁZS)
- Przewlekły ból mięśniowo-szkieletowy u dzieci
- Gorączka reumatyczna
- Zapalenie tęczówki i ciała rzęskowego/zapalenie błony naczyniowej
