Streszczenie
- Definicja: Zespół z typową zmianą koloru palców kończyn, stóp, małżowin usznych i nosa z powodu skurczu i następczego rozszerzania naczyń tętniczych palców. Wyróżnia się pierwotny zespół Raynauda (zwany dawniej chorobą Raynauda) oraz wtórny zespół Raynauda (zwany dawniej zespołem Raynauda), który często występuje w kontekście kolagenoz.
- Epidemiologia: Częstość występowania to 5–10% (pierwotny i wtórny).
- Objawy: Typowe epizody obejmują zblednięcie palców (skurcz naczyń) i zasinienie, po których następuje przekrwienie i są zwykle wywoływane przez zimno lub stres. Zazwyczaj objawy dotyczą palców rąk i nóg, rzadko innych końcowych obszarów ciała – małżowiny uszne, nos.
- Badanie fizykalne: Poza epizodami występowania objawów w zespole Raynauda w badaniu fizykalnym nie ma odchyleń. Owrzodzenia i martwica palców oraz kliniczne objawy kolagenozy (np. zmiany skórne) wskazują na wtórny zespół Raynauda.
- Diagnostyka: Zwykle diagnoza jest stawiana na podstawie objawów klinicznych. Badania laboratoryjne mogą być pomocne w diagnostyce różnicowej wtórnego zespołu Raynauda. Badania naczyń krwionośnych – we wtórnym zespole.
- Leczenie: W pierwotnym zespole Raynauda przede wszystkim profilaktyka z unikaniem czynników wyzwalających (np. rękawiczki chroniące dłonie przy niskiej temperaturze powietrza). W przypadku wtórnego zespołu Raynauda należy w miarę możliwości leczyć przyczynę (np. modyfikacja leków stanowiących potencjalną przyczynę). Jako farmakoterapię można rozważyć różne klasy substancji czynnych, przy czym najlepsze dowody uzyskano w przypadku stosowania blokerów kanału wapniowego.
Informacje ogólne
Definicja
- Zespół Raynauda (także objaw Raynauda) opisuje przejściowe zblednięcie skóry (kurcz naczyń) i następującą po nim zmianę koloru na siny (cyjanoza) i/lub czerwony (wazodylatacja).
- Najczęściej dotknięte zmianami są palce rąk lub nóg, rzadko inne części ciała (np. nos, uszy).
- Rozróżnia się pierwotny i wtórny zespół Raynauda.1
- Pierwotny zespół Raynauda (bez choroby podstawowej).
- Wtórny zespół Raynauda (w przebiegu choroby podstawowej).
- Zespół Raynauda został nazwany od nazwiska Maurice'a Raynauda, który opisał go po raz pierwszy (XIX wiek).2
Epidemiologia
- Na całym świecie problem ten dotyczy 3–5% populacji3
- Większa częstość występowania w regionach o chłodniejszym klimacie, w Europie Środkowej 5–10%.1
- Pierwotny zespół Raynauda
- U kobiet występuje częściej niż u mężczyzn (według różnych danych od 4 do 9 razy częściej).
- Pierwsze objawy pojawiają się typowo między 15. a 45. rokiem życia.
- Wtórny zespół Raynauda
- Stanowi 10–20% wszystkich przypadków choroby.
- 80–90% pacjentów z twardziną (scleroderma) prezentuje ten zespół.4
Etiologia i patogeneza
Pierwotny zespół Raynauda
- Etiologia:2
- W dużej mierze nieznana.
- W etiologii zakłada się komponent (poli–)genetyczny.
- Patogeneza2
- Odwracalny skurcz naczyń ze zblednięciem, zasinieniem i/lub zaczerwienieniem
- Wazokonstrykcja jest fizjologiczną odpowiedzią na zimno lub stres emocjonalny.
- W zespole Raynauda ta reakcja jest patologicznie nasilona.
- Przyczyny
- Zmiany czynnościowe w ścianie naczynia i/lub jego unerwieniu
- równowaga między wazodylatacją a wazokonstrykcją zaburzona w kierunku wazokonstrykcji
- zmniejszona wazodylatacja spowodowana zmniejszonym wytwarzaniem przez śródbłonek substancji rozszerzających naczynia (np. NO) oraz zmniejszoną aktywnością komórek mięśni gładkich ściany naczynia.
- Zwiększona produkcja substancji przekaźnikowych (zwłaszcza wazoknstryktorów)
- peptyd związany z genem kalcytoniny (calcitonin gene–related peptide – CGRP)
- substancja P
- neurokinina A
- wazoaktywny peptyd jelitowy (vasoactive intestinal peptide – VIP)
- endotelina.
- Zmiany czynnościowe w ścianie naczynia i/lub jego unerwieniu
- Z definicji pierwotny zespół Raynauda nie wiąże się z nieodwracalnym uszkodzeniem tkanek w wyniku niedokrwienia.
- Odwracalny skurcz naczyń ze zblednięciem, zasinieniem i/lub zaczerwienieniem
Wtórny zespół Raynauda
- Etiologia:2
- Kolagenozy i inne choroby reumatologiczne:
- twardzina układowa (systemic sclerosis) (u 80–90% pacjentów ze sklerodermią występuje zespół Raynauda)
- toczeń rumieniowaty układowy
- zespół Sjögrena
- mieszana choroba tkanki łącznej (zespół Sharpa)
- reumatoidalne zapalenie stawów.
- Inne choroby podstawowe:
- zakrzepowo–zarostowe zapalenie naczyń
- miażdżyca
- zapalenie naczyń
- zapalenie mięśni
- białaczki
- paraproteinemia
- krioglobulinemia
- choroby mieloproliferacyjne (czerwienica prawdziwa, nadpłytkowość)
- zespół cieśni nadgarstka.
- Leki, narkotyki i toksyny:
- beta–blokery (szczególnie nieselektywne)
- metotreksat
- klonidyna
- alkaloidy sporyszu
- cytostatyki – winkrystyna, bleomycyna, cisplatyna
- interferon alfa i beta
- katecholaminy
- kokaina, amfetamina i pochodne
- doustne środki antykoncepcyjne
- nikotyna.
- Inne czynniki zewnętrzne:
- wibracje rąk (np. od młota pneumatycznego)
- mechaniczny ucisk naczyń krwionośnych (np. również zespół górnego otworu klatki piersiowej)
- skutki zimna/odmrożenia
- uraz.
- Kolagenozy i inne choroby reumatologiczne:
- Patogeneza:2
- Patomechanizm wtórnego zespołu Raynauda jest lepiej poznany niż pierwotnego zespołu Raynauda.
- Odwracalny skurcz naczyń ze zblednięciem, zasinieniem, zaczerwienieniem, a w przypadku postaci wtórnej – częściowo nieodwracalnym uszkodzeniem tkanek.
- Zmiany strukturalne w małych naczyniach w twardzinie (np. rozrost błony wewnętrznej, uszkodzenia naczyń włosowatych) są cechą odróżniającą od pierwotnego zespołu Raynauda.
- Uszkodzenia ściany naczynia (śródbłonka) prowadzą do zmniejszenia produkcji substancji rozszerzających naczynia (np. NO).
- Czynniki wewnątrznaczyniowe (np. nadlepkość i aktywacja płytek krwi w makroglobulinemii Waldenströma) mogą również prowadzić do wtórnego zespołu Raynauda.
ICD–10
- I73.0 Zespół Raynauda.
Diagnostyka
Kryteria diagnostyczne
- Rozpoznanie pierwotnego zespołu Raynauda opiera się na typowym badaniu podmiotowym i stwierdzeniu fizykalnych objawów klinicznych.
- Jeśli występują objawy wtórnego zespołu Raynauda lub objawy są nietypowe, konieczna jest dalsza diagnostyka.
Diagnostyka różnicowa
- Fizjologiczna reakcja na zimno.
- Akrocyjanoza.
- Odmrożenia (odmroziny).
- Bolesny rumień kończyn.
- Krioglobulinemia.
- Sinica siateczkowata (przy zespole antyfosfolipidowym).
- Zespół cieśni nadgarstka.
- Zespół podkradania tętnicy podobojczykowej.
- Zespół górnego otworu klatki piersiowej.
- Zakrzepowo–zarostowe zapalenie naczyń.
- Wtórny zespół Raynauda w chorobach podstawowych:
- twardzina układowa
- reumatoidalne zapalenie stawów
- toczeń rumieniowaty układowy
- mieszana choroba tkanki łącznej (zespół Sharpa)
- zakrzepowo–zarostowe zapalenie naczyń.
Wywiad lekarski
Dolegliwości2
- Następujące po sobie epizody zmiany koloru kończyny:
- faza niedokrwienia: zblednięcie, zasinienie
- faza przekrwienia: zaczerwienienie
- niekoniecznie muszą wystąpić wszystkie etapy epizodu.
- Umiejscowienie:
- palce dłoni (często)
- palce stóp
- uszy, nos lub brodawki sutkowe (rzadko).5
- Częstotliwość i czas trwania epizodów są bardzo różne u poszczególnych osób
- czas trwania zazwyczaj od kilku minut do kilku godzin
- Objawy towarzyszące:
- zaburzenia czucia (dyzestezje)
- ból
- Poza epizodami, pomocna w postawieniu rozpoznania może być dokumentacja fotograficzna wykonana przez pacjentów.
- Objawy B (gorączka, nocne poty, utrata masy ciała) oraz nagłe pojawienie się objawu w późnym wieku może sugerować objaw Raynauda jako objaw paraneoplastyczny.
Czynniki wywołujące i przyczyny2
- Czynniki wywołujące:
- zimno
- stres i emocje
- bardzo rzadko występuje bez czynnika wyzwalającego (zwłaszcza w przypadku pierwotnego zespołu Raynauda).
- Przyczyny:
- przebyte choroby (np. nowotworowe)
- przyjmowane leki (np. beta–blokery)
- czynniki zawodowe (drganie mechaniczne – choroba wibracyjna)
- wywiad rodzinny (zespół Raynauda, kolagenozy).
Dziennik Raynauda
- Narzędzie do oceny subiektywnego pogorszenia objawów; notatki wykonuje pacjent.
- Rejestrowanie częstotliwości, czasu trwania i intensywności epizodów w określonym czasie.
- Przydatny w momencie rozpoznania oraz przed terapią i po jej rozpoczęciu.
Badanie fizykalne
- W czasie między epizodami objawów – klinicznie nie ma nieprawidłowości w badaniu.
- Ogólne badanie fizykalne z uwzględnieniem ewentualnych objawów kolagenozy, zwłaszcza twardziny układowej2
- zmiany skórne
- obrzęk, stwardnienie, zanik
- hiperpigmentacja
- teleangiektazje
- zwapnienia (wapnica skóry)
- owrzodzenia skóry na opuszkach palców
- utrzymujące się sine zabarwienie palców (akrocyjanoza)
- obrzęknięte lub stwardniałe palce (sklerodaktylia).
- zmiany skórne
- Sprawdzenie obecności tętna na kończynach.
- Porównanie ciśnienia tętniczego po obu stronach
- Badanie czynności tętnic ręki (test Allena)
- ucisk tętnicy łokciowej i promieniowej jednej ręki ze zblednięciem
- naprzemienne puszczanie ucisku na naczynie i badanie reakcji skóry
- przy prawidłowym różowym zabarwieniu skóry w każdym przypadku po zwolnieniu ucisku – w normie (wynik negatywny)
- opóźnione lub nieobecne pojawienie się różowego zabarwienia skóry wskazuje na niedostateczny powrót ukrwienia a zatem upośledzony dopływ krwi w odpowiedniej tętnicy kończyny górnej.
Badania uzupełniające w praktyce lekarza rodzinnego
- Nie są konieczne w przypadku pierwotnego zespołu Raynauda
- w przypadku niepewności co do ewentualnego występowania wtórnego zespołu Raynauda, konieczne może być skierowanie do innego specjalisty – najczęściej reumatologa lub dalsza diagnostyka.
- Diagnostyka laboratoryjna
- morfologia krwi, CRP, OB, parametry funkcji nerek i ewentualnie próby wątrobowe
- oznaczenie autoprzeciwciał – z reguły diagnostyka specjalistyczna nie jest dostępna w podstawowej opiece zdrowotnej.
Diagnostyka specjalistyczna
- Uzupełniająca diagnostyka laboratoryjna, w szczególności oznaczanie przeciwciał2
- badanie przesiewowe w kierunku kolagenoz: przeciwciała przeciwjądrowe (ANA)
- ewentualnie oznaczenie innych przeciwciał, np. przeciwciała ENA – przeciw rozpuszczalnym antygenom jądrowym (przeciwciała przeciw topoizomerazie, przeciwciała przeciw centromerom w twardzinie układowej; przeciwciała ds–DNA w toczniu rumieniowatym; autoprzeciwciała Ro lub La w zespole Sjögrena).
- Mikroskopia kapilarna wału paznokciowego (kapilaroskopia)2
- oznaczenie gęstości naczyń włosowatych oraz ocena pętli naczyniowych wału paznokciowego
- pozwala na wczesne rozpoznanie kolagenozy
- np. na podstawie zmniejszonej gęstości naczyń/pól awaskularnych, obecności pętli poszerzonych, megakapilar, linijnych mikrowynaczynień, pętli rozgałęzionych lub dezorganizacji ułożenia pętli6
- zwykle badanie wykonuje się tylko w ośrodkach specjalistycznych (reumatologicznych).
- W razie potrzeby dalsza diagnostyka angiologiczna, np. za pomocą ultrasonografii dopplerowskiej z kolorowym Dopplerem lub angiografii.7
- W przypadku jednostronnych objawów konieczna może być dalsza diagnostyka w kierunku zespołu górnego otworu klatki piersiowej (thoracic outlet syndrome – TOS), np. poprzez wykonanie zdjęcia rentgenowskiego.
Wskazania do skierowania do specjalisty
- Większość pacjentów z pierwotnym zespołem Raynauda może być leczona przez lekarza rodzinnego, ale powinni być skierowani do innych specjalistów, jeśli istnieje niepewność co do rozpoznania lub jeśli podejrzewa się zespół wtórny.
- Skierowanie do reumatologa w przypadku podejrzenia kolagenozy lub zapalenia naczyń.7
Leczenie
Cele leczenia
- Unikanie czynników powodujących wystąpienie epizodów objawów.
- Łagodzenie dolegliwości (np. bólu).
- We wtórnym zespole Raynauda należy leczyć chorobę podstawową.
Ogólne informacje o leczeniu
- Większość pacjentów z pierwotnym objawem Raynauda nie wymaga specyficznego leczenia.
- Działania profilaktyczne:8
- ochrona palców dłoni i stóp przed zimnem i wiatrem
- np. rękawice, ogrzewane rękawice, ogrzewacze do rąk
- unikanie znanych sytuacji wyzwalających (np. stresu)
- zmiana leku wywołującego objawy (np. beta–blokera)
- abstynencja nikotynowa.9
- ochrona palców dłoni i stóp przed zimnem i wiatrem
- Zalecenia dla kobiet z bolesnym zwężeniem naczyń krwionośnych w brodawkach sutkowych5
- karmienie piersią w ciepłej temperaturze otoczenia, odpowiednia odzież (zwężenie naczyń krwionośnych w brodawce sutkowej występuje zwłaszcza podczas karmienia piersią, gdy niemowlę puszcza brodawkę)
- unikanie substancji obkurczających naczynia krwionośne, takich jak nikotyna i kofeina
- ogrzewanie brodawek sutkowych przy wystąpieniu objawów.
- We wtórnym objawie Raynauda pierwszym krokiem jest leczenie choroby podstawowej lub przyczyny.
Metody niefarmakologiczne
- Występują ograniczone dowody na skuteczność tych metod. Badano skuteczność laseroterapii, technik relaksacyjnych, prądu galwanicznego oraz psychoterapii.10
Farmakoterapia
- Dostępne leczenie farmakologiczne ma ograniczoną skuteczność działania i często niską jakość dowodów. W zespole pierwotnym nie stosuje się leczenia farmakologicznego.
- Antagoniści wapnia (pochodne dihydropirydyny)
- Zgodnie z metaanalizą Cochrane, randomizowane badania kontrolowane wykazały skuteczność tych leków w zakresie częstotliwości, czasu trwania i nasilenia dolegliwości, a także bólu i powikłań.11
- Amlodypina 5–20mg na dobę, zaczynając od małej dawki 2,5 mg 1 x dziennie12
- stopniowe zwiększanie dawki w zależności od potrzeby i tolerancji
- częste działania niepożądane, np. niedociśnienie, obrzęki.
- Inhibitory fosfodiesterazy typu 5 (sildenafil, tadalafil, wardenafil)
- Brak dowodów w leczeniu pierwotnego zespołu Raynauda.
- Brak rejestracji do leczenia zespołu Raynauda.
- Według metaanalizy pozytywne efekty w twardzinie układowej i wtórnym zespole Raynauda.13
- Zalecane w wytycznych europejskich dotyczących wtórnego zespołu Raynauda w przebiegu twardziny układowej z wysokim ryzykiem wystąpienia owrzodzeń palców.14
- Działania niepożądane: niedociśnienie, ból głowy, zaburzenia widzenia, ból w klatce piersiowej, dyspepsja, przekrwienie nosa.
- Leki o jedynie ograniczonych dowodach skuteczności:15
- U pacjentów z niedokrwieniem stosowany jest również kwas acetylosalicylowy, heparyna drobnocząsteczkowa i długodziałające dihydropirydynowe blokery kanału wapniowego.
Inne metody leczenia
- Rzadko może być konieczne leczenie chirurgiczne w przypadku powikłań wtórnego zespołu Raynauda (np. rewizja ran w przypadku owrzodzeń).
- Chirurgiczna sympatektomia (przecięcie zwojów współczulnego układu nerwowego) może być rozważana jako terapia w opornym na leczenie, ciężkim zespole Raynauda.
Przebieg, powikłania i rokowanie
Przebieg
- W pierwotnym zespole Raynauda mogą występować wahania w częstości i czasie epizodów objawów.
- Zespół Raynauda jest częstą początkową manifestacją twardziny układowej.
- Może wyprzedzać inne objawy o wiele lat.
- W około 10% przypadków pierwotny zespół Raynauda okazuje się być wtórną manifestacją innych chorób, mimo początkowo rozpoznania pierwotnej etiologii.20
Powikłania
- W pierwotnym zespole Raynauda zwykle nie występują powikłania.
- Powikłania wtórnego zespołu Raynauda:2
- krytyczne niedokrwienie kończyn/palców
- owrzodzenie i zmiany martwicze palców
- zakażenia skóry.
Rokowanie
- Pierwotny zespół Raynauda nie prowadzi do nieodwracalnych uszkodzeń i nie ma przewlekłych konsekwencji zdrowotnych.
- Czynniki ryzyka wystąpienia twardziny układowej w przyszłości:21
- wykrycie przeciwciał przeciwjądrowych (ANA)
- wykrycie specyficznych przeciwciał dla twardziny układowej
- obrzęk i zaczerwienienie palców (puffy fingers)
- typowe nieprawidłowości w kapilaroskopii wału paznokciowego.
- Negatywne czynniki prognostyczne:
- epizody objawów nawet przy ciepłej pogodzie
- późny wiek ujawnienia się choroby (>40 lat)
- powikłania takie jak martwica na skutek niedokrwienia.
Informacje dla pacjentów
Materiały edukacyjne dla pacjentów
Ilustracje
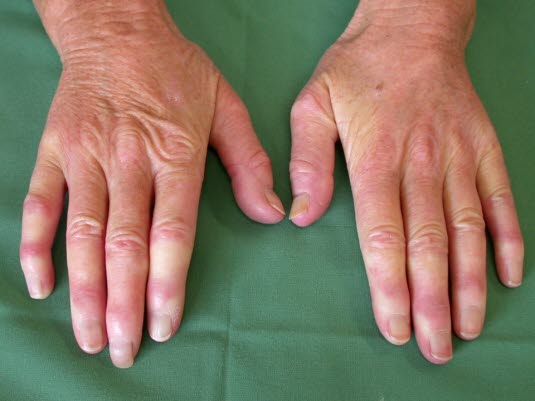
Pierwotny zespół Raynauda
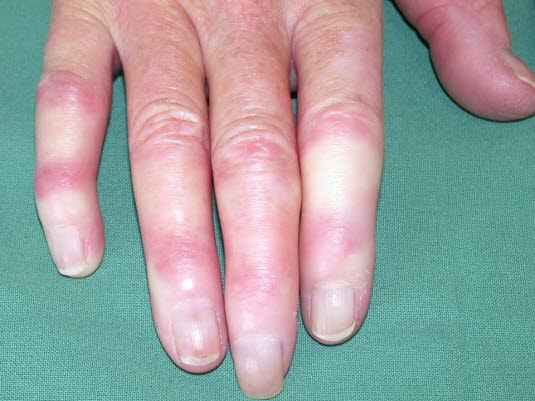
Pierwotny zespół Raynauda
Zespół Raynauda (dzięki uprzejmości dr Annkatrin Lohmeier, Erding)

Zespół Raynauda (dzięki uprzejmości dr Annkatrin Lohmeier, Erding)
Zespół Raynauda (dzięki uprzejmości dr Annkatrin Lohmeier, Erding)
Źródła
Piśmiennictwo
- Puszczewicz M. Objaw Raeynauda - problem interdyscyplinarny, Forum Medycyny Rodzinnej 2008, 2(2): 121-6, dostęp: 24.04.2024 r., journals.viamedica.pl
- Frołow M., Masłowski L. Objaw Raynauda. Interna - Mały Podręcznik. Medycyna Praktyczna, dostęp: 24.04.2024, mp.pl
- Goundry B., Bell L., Langtreee M., Moorthy A. Diagnosis and management of Raynaud's phenomenon, BMJ 2012, 344: e289, BMJ (DOI)
- Herrick A. The pathogenesis, diagnosis and treatment of Raynaud phenomenon, Nat Rev Rheumatol 8, 469-79 (2012), doi.org
- Brand F.N., Larson M.G., Kannel W.B., et al. The occurrence of Raynaud's phenomenon in a general population: the Framingham Study, Vasc Med 1997, 2: 296-301, PubMed
- Block J.A., Sequeira W. Raynaud's phenomenon, Lancet. 2001, 357(9273): 2042-8, doi:10.1016/S0140-6736(00)05118-7, doi.org
- Barrett M.E., Heller M.M., Stone H.F., Murase J.E. Raynaud phenomenon of the nipple in breastfeeding mothers: an underdiagnosed cause of nipple pain, JAMA Dermatol 2013, 149: 300-6, pmid:23682366, www.ncbi.nlm.nih.gov
- Opoka-Winiarska Violetta. Kapilaroskopia, Medycyna Praktyczna, dostęp: 05.06.2023, www.mp.pl
- Avouac J., Mogavero G., Guerini H., et al. Predictive factors of hand radiographic lesions in systemic sclerosis: a prospective study, Ann Rheum Dis 2011, 70: 630-3, PubMed
- Wigley F.M. 2022. Treatment of Raynaud phenomenon: Initial management, UpToDate, dostęp: 05.06.2023, www.uptodate.com
- Suter L.G., Murabito J.M., Felson D.T., Fraenkel L. Smoking, alcohol consumption, and Raynaud's phenomenon in middle age, Am J Med 2007, 120: 264-71, PubMed
- Raynaud's Treatment Study Investigators. Comparison of sustained-release nifedipine and temperature biofeedback for treatment of primary Raynaud phenomenon. Results from a randomized clinical trial with 1-year follow-up, Arch Intern Med 2000, 160: 1101-8, PubMed
- Rirash F., Tingey P.C., Harding S.E., Maxwell L.J., Tanjong Ghogomu E., Wells G.A., Tugwell P., Pope J. Calcium channel blockers for primary and secondary Raynaud's phenomenon, Cochrane Database Syst Rev. 13.12.2017, 12(12):CD000467, doi: 10.1002/14651858.CD000467.pub2 PMID: 29237099, PMCID: PMC6486273, doi.org
- Szczeklik A., Gajewski P. Interna Szczeklik. Medycyna Praktyczna, 2022, www.mp.pl
- Roustit M., Blaise S., Allanore Y., Carpentier P.H., Caglayan E., Cracowski J.L. Phosphodiesterase-5 inhibitors for the treatment of secondary Raynaud's phenomenon: systematic review and meta-analysis of randomised trials, Ann Rheum Dis. 2013, 72(10): 1696-9, doi:10.1136/annrheumdis-2012-202836, doi.org
- Kowal-Bielecka O., Fransen J., Avouac J. et al. Update of EULAR recommendations for the treatment of systemic sclerosis. Ann Rheum Dis. 2017 Aug 76(8): 1327-39. doi.org
- Su K.Y.C., Sharma M., Kim H.J., Kaganov E., Hughes I., Abdeen M.H., Ng J.H. Vasodilators for primary Raynaud's phenomenon, Cochrane Database of Systematic Reviews 2021, Issue 5. Art. No.: CD006687, pubmed.ncbi.nlm.nih.gov
- Pope J., Fenlon D., Thompson A., Shea B., Furst D., Wells G.A., Silman A. Iloprost and cisaprost for Raynaud's phenomenon in progressive systemic sclerosis, Cochrane Database of Systematic Reviews 1998, Issue 2. Art. No.: CD000953. DOI: 10.1002/14651858.CD000953, DOI
- Chung L., Shapiro L., Fiorentino D., et al. MQX-503, a novel topical nitroglycerine formulation of nitroglycerin, improves the severity of Raynaud's phenomenon, a randomized , controlled trial, Arhtritis Rheum 2009, 60: 870-7, PubMed
- Kowal-Bielecka O., Landewé R., Avouac J., et al. EULAR recommendations for the treatment of systemic sclerosis: a report from the EULAR Scleroderma Trials and Research group (EUSTAR), Ann Rheum Dis 2009, 68: 620-8, PubMed
- Neumeister M.W., Chambers C.B., Herron M.S., et al. Botox therapy for ischemic digits, Plast Reconstr Surg 2009, 124: 191-201, PubMed
- Spencer-Green G. Outcomes in primary Raynaud phenomenon: a meta-analysis of the frequency, rates, and predictors of transition to secondary diseases, Arch Intern Med 1998, 158: 595-600, PubMed
- Wigley F.M., Flavahan N.A. Raynaud's Phenomenon, N Engl J Med. 2016, 375(6): 556-65, doi:10.1056/NEJMra1507638 doi.org
- Herrick A.L., van den Hoogen F., Gabrielli A., et al. Modified-release sildenafil reduces Raynaud's phenomenon attack frequency in limited cutaneous systemic sclerosis, Arthritis Rheum. 2011, 63(3): 775-82, doi:10.1002/art.30195, doi.org
Opracowanie
- Anna Kamieńska (recenzent)
- Sławomir Chlabicz (redaktor)
- Jonas Klaus (recenzent/redaktor)
