Streszczenie
- Definicja: Kłykciny kończyste (brodawki płciowe) to niewielkie brodawki w okolicy narządów płciowych i/lub odbytu, wywoływane przez wirusy brodawczaka ludzkiego (HPV) typu 6 i 11 i przenoszone drogą płciową. Zwykle łagodne i samoustępujące, w rzadkich przypadkach mogą prowadzić do rozwoju raka szyjki macicy, gardła lub odbytu.
- Epidemiologia: Szczególnie częste między 20. a 24. rokiem życia.
- Objawy: Brodawki zewnętrzne są widoczne, ale zazwyczaj nie powodują dyskomfortu. Mogą jednak ulec podrażnieniu lub zacząć krwawić na skutek uszkodzenia mechanicznego.
- Badanie fizykalne: Są to zwykle grudki o wielkości 1–3 mm, w kolorze skóry lub białe, o lekko szorstkiej powierzchni. Rozsiew u kobiet głównie na wargach sromowych większych i mniejszych, ewentualnie wewnątrz pochwy, ale także na szyjce macicy; u mężczyzn okołoodbytniczo, na napletku, żołędzi i/lub trzonie penisa lub na mosznie.
- Diagnostyka: Rozpoznanie stawia się na podstawie oględzin brodawki, zwykle nie są konieczne dodatkowe badania. W rzadkich przypadkach badanie histopatologiczne pobranej zmiany.
- Leczenie: Leczone miejscowo przez nałożenie środków cytotoksycznych lub immunosupresyjnych, ewentualnie krioterapia, chirurgia laserowa lub elektrodyssekcja. Zakażeniu można zapobiec stosując prezerwatywę. Chronić przed nimi może dziewięciowalentna szczepionka przeciwko HPV.
Informacje ogólne
Definicja
- Kłykciny kończyste (Condylomata acuminata) nazywane są również brodawkami płciowymi.1-2
- Zakażenie wirusem brodawczaka ludzkiego przenoszone drogą płciową (HPV), głównie typy 6 i 11.
- U kobiet zlokalizowane na sromie, okołoodbytniczo, na ścianie pochwy lub na szyjce macicy.
- U mężczyzn okołoodbytniczo, na napletku, żołędzi, trzonie prącia lub mosznie.
- U dzieci, głównie u dziewczynek (średnio około 5 r. ż), występują w pierwszych latach życia. Zmiany stwierdza się w okolicy odbytu. Do zakażenia dochodzi w czasie pielęgnacji dziecka, autoinokulacji lub molestowania.3
- Oprócz kłykcin kończystych wirusy HPV 6 i HPV 11 wywołują młodzieńcze brodawczaki krtani. Do zakażenia dochodzi w trakcie porodu drogami natury, gdy u matki występują kłykciny na narządach płciowych.3
Epidemiologia
- Częste w praktyce lekarza rodzinnego.
- Zapadalność wzrasta, zwłaszcza w grupie wiekowej między 20. a 24. rokiem życia.
- Szacuje się, że w USA brodawki zewnętrznych narządów płciowych występują u 1% aktywnych seksualnie kobiet i mężczyzn w wieku od 18 do 49 lat.4
- U 4–5% można wykryć infekcję subkliniczną.3
- Wyliczono, że ponad 50% wszystkich aktywnych seksualnie osób raz w życiu zostaje zakażonych HPV i przyjmuje się, że u 10–15% z nich występują epizody tworzenia się brodawek.5
Etiologia i patogeneza
- Czynnikiem sprawczym są różne typy wirusa brodawczaka ludzkiego, około 45 typów HPV może zakażać narządy płciowe.
- Typy HPV 6 i 11 są przyczyną kłykcin w ponad 90% przypadków.6
- Typy 6 i 11 nie są związane ze zmianami komórkowymi ani nowotworem szyjki macicy.
- Uznaje się, że potencjał onkogenny (nowotwór szyjki macicy) wykazują typy 16, 18, 31, 33, 66 i inne.3,7
- Typy HPV 6 i 11 są przyczyną kłykcin w ponad 90% przypadków.6
- Przenoszenie drogą płciową.
- Większość osób, u których rozwijają się brodawki okołoodbytnicze, nigdy nie odbywała stosunków analnych.
- U większości osób zakażonych wirusem HPV nie dochodzi do rozwoju kłykcin.
- Okres inkubacji wynosi od 1 miesiąca do nawet ponad 8 miesięcy, średnio 3 miesiące.
Czynniki predysponujące
- Predysponujące do zakażenia:
- ryzyko zakażenia zwiększają rany lub urazy skóry lub błony śluzowej
- zmiana partnera.
- Predysponujące do rozwoju choroby:
- ciąża
- immunosupresja.
- Najczęstsza grupa wiekowa:8
- kobiety w wieku 19–22 lat
- mężczyźni w wieku 22–26 lat.
ICD–10
- A63.0 Kłykciny kończyste.
Diagnostyka
Kryteria diagnostyczne
- Typowy wygląd: zmiany o wielkości od 1–3 mm, pojedyncze, szerokopodstawne brodawczaki, które czasem łączą się w większe wykwity plackowate. Przeważnie w kolorze skóry, ewentualnie białe lub pigmentowate.
Diagnostyka różnicowa
- Nowotwór sromu.
- Nowotwór szyjki macicy.
- Rak prącia.
- Powiększone gruczoły apokrynowe w okolicy genitalnej.
- Kłykciny płaskie (condylomata lata): płaskie, śluzowate/wilgotne brodawki, które występują w kile wtórnej.
- Mięczak zakaźny: grudki w kolorze skóry, zwykle z wgłębieniem pośrodku – mogą pojawić się w okolicy narządów płciowych u osób aktywnych seksualnie.
Wywiad lekarski
- Występowanie widocznych brodawek.
- W większości przypadków brodawki są bezobjawowe.
- W fazie tworzenia się mogą powodować świąd.
- Duże brodawki mogą powodować ból i krwawić.
- Brodawki śródcewkowe mogą powodować krwawienia i zaburzenia w oddawaniu moczu.
- Brodawki wewnątrzpochwowe mogą powodować dyskomfort, ból, krwawienie lub w wyjątkowych przypadkach utrudniać stosunek płciowy.
Badanie fizykalne
-
Typowe, szerokopodstawne brodawczaki, ale zmiany mogą być też płaskie i małe.
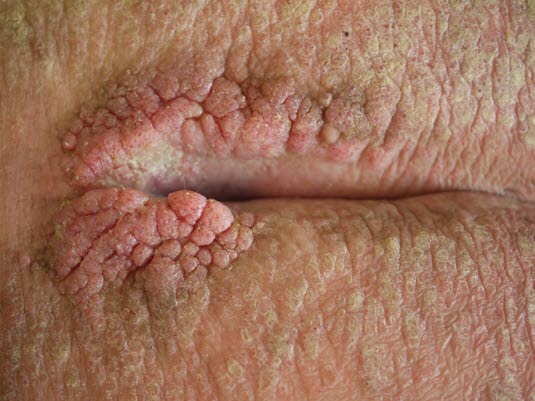 Kłykciny kończyste
Kłykciny kończyste - Czasami występują w formie zmian plackowatych.
Diagnostyka specjalistyczna
Podstawowa diagnostyka wszystkich zmian anogenitalnych związanych z HPV
- W przypadku podejrzenia anogenitalnych zmian związanych z HPV, zawsze należy przeprowadzić oględziny i badanie palpacyjne całości zewnętrznych narządów płciowych, w tym okolicy okołoodbytniczej i ujścia cewki moczowej w celu kontroli także dołu łódkowatego.
- Kobiety ze zmianami anogenitalnymi związanymi z HPV powinny być poddane badaniu ginekologicznemu z uwzględnieniem kolposkopii i cytologii szyjki macicy.
- W przypadku zmian okołoodbytniczych związanych z HPV, należy wykonać badanie per rectum oraz proktoskopię/anoskopię lub anoskopię wysokiej rozdzielczości (HRA) w celu oceny kanału odbytu.
- Podczas diagnozowania zmian anogenitalnych związanych z HPV, należy stosownie do historii ekspozycji i indywidualnych czynników ryzyka, wykluczyć inne zakażenia przenoszone drogą płciową (rzeżączkę, zakażenia wywołane przez Chlamydia, kiłę, HIV, zapalenie wątroby typu B/C).
- W przypadku nawracających zmian anogenitalnych związanych z HPV, dalszą diagnostykę i leczenie powinni prowadzić doświadczeni w tym zakresie specjaliści.
- Brodawki wewnętrzne mogą występować na błonie śluzowej pochwy, cewki moczowej, odbytu i jamy ustnej.
- W niektórych przypadkach duże nagromadzenie brodawek powoduje zwężenie przy wejściu do pochwy lub w pochwie.
- Brodawki szyjki macicy mogą prowadzić do klinicznego podejrzenia raka.
- Kolposkopia ułatwia rozpoznanie kłykcin na szyjce macicy.
- Biopsja jest konieczna, jeśli istnieją jakiekolwiek wątpliwości diagnostyczne.
- Anoskopia może być konieczna w przypadku nawracających brodawek okołoodbytniczych.
- Uretroskopia może być wskazana w przypadku brodawek płciowych i dolegliwości podczas oddawania moczu.
- Rozpoznanie ma charakter kliniczny i dalsze badania zazwyczaj nie są konieczne.
- Cytologia, a w niektórych przypadkach biopsja, może być wskazana w przypadku brodawek szyjki macicy lub brodawek płaskich, gdy rozpoznanie jest niepewne.
- Wirusa można wykryć metodą wymazu.
Specjalna diagnostyka w przypadku brodawek anogenitalnych
- U pacjentów bez upośledzenia odporności z klinicznie typowymi brodawkami anogenitalnymi można rozważyć wykonanie badania histopatologicznego.
- Badanie histopatologiczne brodawek anogenitalnych należy wykonać w następujących sytuacjach:
- niepewność co do diagnozy
- zmiany atypowe (np. pigmentowate, polichromatyczne, stwardniałe, owrzodzone, krwawiące, zrośnięte z otaczającą tkanką)
- duże zmiany (powyżej 1 cm)
- podejrzenie kłykcin olbrzymich (guz Buschke–Loewensteina)
- zmiany oporne na leczenie i szybko nawracające.
- W przypadku brodawek anogenitalnych nie należy wykonywać badania metodami biologii molekularnej w celu wykrycia HPV lub typowania HPV.
- W przypadku niejasnych wyników klinicznych i brodawek anogenitalnych okołoodbytniczych, można rozważyć wykonanie próby kwasowej (kwas octowy 3–5% m/V) w celu lepszego uwidocznienia rozległości zmian i podejrzanych miejsc. Pędzlowanie błony śluzowej 5% roztworem kwasu octowego powoduje, że po 5–10 minutach pojawia się białe zabarwienie, wynik badania jest jednak niepewny.
Diagnostyka u kobiet w ciąży
- Ponowne badania w kierunku innych zakażeń przenoszonych drogą płciową należy wykonać u kobiet w ciąży z reaktywacją utajonego zakażenia HPV przy niebudzącej zastrzeżeń opiece przedporodowej (w tym diagnostyka w kierunku zakażenia wywołanego przez Chlamydia/HIV/zapalenia wątroby/kiły) i bez narażenia stwierdzonego w wywiadzie lekarskim.
Wskazania do skierowania do specjalisty
- Zasadniczo w przypadku kłykcin, w celu przeprowadzenia badania ginekologicznego lub urologicznego, a w razie potrzeby dalszej diagnostyki.
- W przypadku brodawek nieodpowiednich do leczenia miejscowego podofiliną lub imikwimodem.
- W przypadku niepewności w odniesieniu do ciąży i porodu
- Kobiety w ciąży nie mogą stosować podofiliny.
Leczenie
Cele leczenia
- Usunięcie objawowych brodawek.
- Ewentualnie uspokojenie pacjentów w kwestii raka.
Ogólne informacje o leczeniu
- Leczenie przyczynowe nie jest możliwe.
- Leczenie partnerów seksualnych bez objawów nie jest konieczne.
- Leczenie kłykcin jest skuteczne, ale wpływ na wirusa jest niepewny.6
- Leczy się wywołujące dyskomfort kłykciny w okolicy sromu; nie ma pewności, czy leczenia wymagają kłykciny pochwowe.
- Rozważa się różne schematy leczenia.
- Dobrze udokumentowane efekty leczenia w badaniach randomizowanych dają:
- podofilotoksyna9 (nierozcieńczona podofilina jest teratogenna i już się jej nie stosuje)
- imikwimod
- sinekatechina (wyciąg z zielonej herbaty) w postaci maści.
- Również udokumentowane (choć nie tak dokładnie) efekty leczenia:
- kwas trichlorooctowy
- krioterapia
- diatermia (elektrokoagulacja)
- laser, chirurgia konwencjonalna.
- Dobrze udokumentowane efekty leczenia w badaniach randomizowanych dają:
- Wskaźnik odpowiedzi na wszystkie opcje leczenia wynosi 60–90%.5,10
- Wszystkie opcje leczenia mogą powodować ból, rumień, nadżerki nabłonka, owrzodzenie miejsca leczenia, depigmentację i bliznowacenie.1
- Leczenie miejscowe powinno być zatem ograniczone do zmienionej chorobowo skóry.
Zalecenia dla pacjentek
- Patrz rozdział Farmakoterapia.
- Pacjentom ze zmianami anogenitalnymi związanymi z HPV, należy zawsze proponować leczenie.
- Pacjentów należy poinformować o zakaźności, środkach zmniejszających ryzyko przeniesienia choroby, przewidywanym przebiegu (w tym spontanicznych remisjach) i możliwościach leczniczych.
Farmakoterapia
- Wybór sposobu leczenia zewnętrznych brodawek anogenitalnych powinien być wspólną, świadomą decyzją lekarza i pacjenta.
- Leczenie brodawek anogenitalnych powinno ograniczać się do zmian klinicznie jawnych i otaczających je zmian subklinicznych.
- Czynniki, które należy wziąć pod uwagę przy wyborze leczenia:
- wielkość, liczba i umiejscowienie zmian
- preferencje pacjenta i przewidywane przestrzeganie zaleceń
- doświadczenie lekarzy prowadzących leczenie i dostępny sprzęt
- rodzaj i powodzenie wcześniejszego leczenia
- choroby podstawowe i współwystępujące.
- W zależności od wymienionych czynników w leczeniu podstawowym należy wybrać 1 z poniższych opcji leczniczych:
- leczenie miejscowe
- podofilotoksyna roztwór 0,5%
- imikwimod 5% krem
- sinekatechina 10% maść
- zabiegi chirurgiczne/ablacyjne
- łyżeczkowanie, wycięcie za pomocą nożyczek
- elektrokauteryzacja i zmodyfikowana koagulacja
- systemy laserowe o odpowiedniej długości fali i działaniu na tkankę
- krioterapia
- kwas trichlorooctowy 80–90% (m/V).
- leczenie miejscowe
- Można rozważyć leczenie jedną z następujących opcji terapeutycznych:
- podofilotoksyna 0,15% krem
- imikwimod 3,75% krem (zastosowanie poza wskazaniami rejestracyjnymi, off label)
- 5–fluorouracyl 5% krem (zastosowanie poza wskazaniami rejestracyjnymi, off label)
- interferon alfa (miejscowo, doogniskowo; zastosowanie poza wskazaniami rejestracyjnymi, off label).
- Nie należy stosować opcji leczniczych wymienionych poniżej. W przypadku powtarzających się nawrotów zewnętrznych brodawek anogenitalnych po zastosowaniu ww. sposobów postępowania, należy przeprowadzić skojarzoną terapię sekwencyjną z leczeniem chirurgicznym/ablacyjnym, a po wygojeniu miejscowe leczenie uzupełniające imikwimodem w postaci kremu o stężeniu 5% lub sinekatechiną w postaci maści o stężeniu 10% w ramach profilaktyki nawrotów.
- Roztwór podofiliny.
- Cydofowir 1% krem/żel (zastosowanie poza wskazaniami rejestracyjnymi, off label) – aktualnie niedostępny w Polsce.
- W przypadku bardzo obszernych, rozległych, rozsianych brodawek anogenitalnych lub przy podejrzeniu zmian złośliwych ocena i leczenie powinny być prowadzone przez specjalistów doświadczonych w leczeniu takich zmian.
- Nie jest wskazane równoległe lub adjuwantowe „terapeutyczne” podawanie szczepionek przeciwko HPV jako uzupełnienie zalecanych terapii miejscowych w celu zwiększenia skuteczności leczenia brodawek anogenitalnych.
- Można rozważyć podanie szczepionek przeciwko HPV po skutecznym leczeniu brodawek anogenitalnych (zastosowanie pozarejestracyjne, off label) w celu zmniejszenia wskaźników nawrotów lub ponownych zakażeń.
- Leczenie immunostymulujące prowadzi w około 80% przypadków do znacznego zmniejszenia liczby brodawek, brakuje jednak danych długoterminowych.
- Imikwimod
- Nakładać 3 x w tygodniu. Krem należy wmasować aż do wchłonięcia.11
- Zmyć po 6–10 godzinach. Leczenie kontynuuje się do momentu zniknięcia brodawek, nie dłużej niż przez 12 tygodni.
- Preparat może osłabiać działanie prezerwatyw i kapturków antykoncepcyjnych – nie zaleca się kontaktów seksualnych podczas stosowania kremu na skórę.
- Działania niepożądane to miejscowy rumień i świąd, nadżerki, uczucie pieczenia, ból.
- Nie stosować w okolicach pochwy, szyjki macicy, cewki moczowej i odbytnicy.
- Efekty leczenia są słabo udokumentowane, a jakość badań jest niska.12
- Maść z sinekatechiną wykazuje działanie immunostymulujące i antyproliferacyjne oraz prowadzi do całkowitego ustąpienia brodawek w 50% przypadków.13
- Sinekatechina
- Maksymalnie 3 x dziennie na brodawki zewnętrzne nakłada się nie więcej niż 250 mg maści (co odpowiada paskowi maści o długości 0,5 cm) (dawka dobowa 750 mg – pasek maści o długości około 1,5 cm).
- Leczenie można kontynuować przez maksymalnie 16 tygodni.
- Działania niepożądane to miejscowy rumień, świąd, ewentualnie podrażnienia i ból.
- Sinekatechina
- Kwas trichlorooctowy (TCA)
- Prowadzi do koagulacji chemicznej i cytolizy.
- Zabieg może być bolesny i wymaga częstego powtarzania. Uwaga: ryzyko uszkodzenia otaczającej skóry lub błony śluzowej!
- Musi być nakładany przez lekarzy.
- Podofilotoksyna: leczenie miejscowe (pędzlowanie)
- Do samodzielnego leczenia małych niezapalnych kłykcin na penisie.
- Nierozcieńczona podofilina jest teratogenna i już się jej nie stosuje.
Leczenie w okresie ciąży
- U kobiet w ciąży z zewnętrznymi brodawkami anogenitalnymi wskazanie do terapii do 34. tygodnia ciąży należy oceniać bardzo rygorystycznie.
- U kobiet w ciąży z zewnętrznym brodawkami anogenitalnymi i wskazaniem do leczenia należy preferować krioterapię, kwas trichlorooctowy 80–90% (m/V) lub zabiegi chirurgiczno–ablacyjne, uwzględniając indywidualne uwarunkowania.
- Operacja, krioterapia, diatermia i laseroterapia to dozwolone formy leczenia w ciąży.5
- Podofilotoksyny i podofiliny nie należy stosować u kobiet w ciąży ze względu na ich działanie teratogenne.
- Ze względu na brak odpowiednich badań u kobiet w ciąży nie zaleca się stosowania imikwimodu ani sinekatechiny.1,10
Dalsze leczenie
- Można stosować krioterapię, ale zwykle zabiegi trzeba powtarzać.9
- Można stosować w leczeniu brodawek pochwy lub odbytu.
- Alternatywy dla krioterapii:
- ablacja laserowa CO2
- elektrodyssekcja.
- Możliwe jest również tradycyjne wycięcie chirurgiczne.
Zapobieganie
- Prezerwatywy częściowo chronią przed zakażeniem.
- Obrzezanie mężczyzn może ograniczyć przenoszenie wirusa.9
Szczepienie14
- Ogólne szczepienie przeciwko wirusom brodawczaka ludzkiego (HPV) jest zalecane u wszystkich dzieci i młodych osób w wieku 9–14 lat.
- Pominięte szczepienia przeciwko HPV należy uzupełnić najpóźniej do 17. roku życia.
- Seria szczepień powinna zakończyć się przed pierwszym kontaktem seksualnym.
- W przypadku rozpoczęcia serii szczepień w wieku 9–14 lat zatwierdzono 2–dawkowy schemat szczepienia z odstępem między szczepieniami wynoszącym 5 miesięcy.
- W przypadku szczepień przypominających w wieku ≥15 lat lub przy odstępie między pomiędzy 1. i 2. dawką przekraczającym 5 miesięcy wymagana jest 3. dawka szczepionki.
- Rozpoczętą serię szczepień przeciwko HPV należy uzupełnić w miarę możliwości tę samą szczepionką przeciwko HPV.
- 2 rodzaje szczepionek przeciwko HPV:
- Dziewięciowalentna szczepionka przeciwko HPV typu 6, 11, 16, 18, 31, 33, 45, 52 i 58 (Gardasil 9).
- Dwuwalentna szczepionka przeciwko HPV typu 16 i 18 (Cervarix).
- Osoby w wieku 18 lat i powyżej, bez wcześniejszego szczepienia przeciwko HPV, również mogą odnieść korzyść ze szczepienia przeciwko HPV, ale skuteczność szczepienia jest mniejsza u osób wcześniej nieszczepionych na HPV.
- Niepełną serię szczepień przeciwko HPV należy uzupełnić nawet po ukończeniu 18 lat.
Przebieg, powikłania i rokowanie
Przebieg
- Choroba przenoszona jest drogą płciową.
- Okres inkubacji jest niepewny i zmienny, trwa zwykle od 2 do 3 miesięcy, czasem do 8 miesięcy.
- W badaniach wykazano, że wirus zniknął u 55%–60% pacjentów bezobjawowych zakażonych HPV po 15 miesiącach obserwacji.15-16
- Przyjmuje się, że u większości osób zakażonych HPV, prawdopodobnie u ponad 90%, wirus zanika bez leczenia.
- W przypadku leczenia, większość opcji leczniczych powoduje zniknięcie brodawek w ciągu kilku miesięcy, ale zakażenie może nadal być obecne.
- Opisano częstość nawrotów sięgającą 75%; nawroty mogą występować przez kilka lat po leczeniu. Nawroty, mimo leczenia, tłumaczy się obecnością zakażenia wirusowego w komórkach wyglądających na zdrowe, z których z czasem rozwijają się brodawki narządów płciowych.
Powikłania
- Wirusy HPV typu 6 i 11 nie są powiązane z nowotworem szyjki macicy.
- Kłykciny kończyste na sromie są powiązane z rakiem sromu.
- Kłykciny kończyste na penisie są powiązane z rakiem prącia.
Rokowanie
- Przez pewien czas kłykciny kończyste często nawracają.
- Z biegiem czasu u niemal wszystkich pacjentów brodawki zanikają pod wpływem leczenia lub samoistnie.
Dalsze postępowanie
- W przypadku pierwszego zakażenia z zewnętrznymi brodawkami anogenitalnymi, jeżeli nie stwierdzono nawrotów w badaniu kontrolnym po 4–8 tygodniach od leczenia, końcowe badanie kontrolne powinno odbyć się po upływie kolejnych 3–6 miesięcy.
- W przypadku pierwszego zakażenia z brodawkami anogenitalnymi w kanale odbytu lub cewce moczowej, jeżeli nie stwierdzono nawrotów w badaniu kontrolnym po 4–8 tygodniach, kolejne badania kontrolne należy przeprowadzać w odstępie 3–6 miesięcy, aż okres wolny od nawrotów będzie trwać co najmniej 12 miesięcy.
- W przypadku nawracających brodawek anogenitalnych badania kontrolne należy przeprowadzać w odstępie 3–6 miesięcy, aż okres wolny od nawrotów będzie trwać co najmniej 12 miesięcy.
- U pacjentów z niedoborem odporności i zakażeniem wirusem HIV z brodawkami anogenitalnymi badania kontrolne należy przeprowadzać przez całe życie w odstępach 3–12 miesięcy (w zależności od wyników badania) ze względu na zwiększone ryzyko nawrotów i nowotworów związanych z HPV.
Informacje dla pacjentów
Edukacja pacjenta
- Choroba łagodna, która zwykle nie prowadzi do zmian o charakterze złośliwym.
- Zakaźność.
Materiały edukacyjne dla pacjentów
Ilustracje

Typowy wygląd kłykcin w postaci brodawek o szerokiej podstawie, ale brodawki mogą być również płaskie i małe. Niekiedy mają też postać zmian plackowatych.
Źródła
Piśmiennictwo
- Kodner C.M., Nasraty S. Management of genital warts, Am Fam Physician 2004, 70: 2335-42, PubMed
- Karnes J.B., Usatine R.P. Mangagement of external genital warts, Am Fam Physician, 01.09.2014, 90(5): 312-8, PubMed
- Jabłońska S., Majewski S. Choroby skóry i choroby przenoszone drogą płciową.PZWL, Warszawa 2020.
- Woodhall S., Ramsey T., Cai C., et al. Estimation of the impact of genital warts on health-related quality of life published correction appears in Sex Transm Infect. 2008, 84(4): 328, Sex Transm Infect. 2008, 84(3): 161-6, pubmed.ncbi.nlm.nih.gov
- Buck H.W. Warts (genital), Clinical Evidence 2010, 8: 1602, www.ncbi.nlm.nih.gov
- Sexually transmitted diseases treatment guidelines 2002, Centers for Disease Control and Prevention, MMWR Recomm Rep 2002, 51: 1-78, PubMed
- Munoz N., Bosch F.X., de Sanjose S., Herrero R., Castellsague X., Shah K.V., et al. Epidemiologic classification of human papillomavirus types associated with cervical cancer, N Engl J Med 2003, 348: 518-27, New England Journal of Medicine
- Forcier M., Musacchio N. An overview of human papillomavirus infection for the dermatologist: disease, diagnosis, management, and prevention, Dermatol Ther 2010, 23: 458-76, pmid:20868401, PubMed
- Workowski K.A., Berman S., Centers for Disease Control and Prevention (CDC). Sexually transmitted diseases treatment guidelines, 2010 published correction appears in MMWR Recomm Rep. 2011, 60(1):18, MMWR Recomm Rep., 2010, 59 (RR-12):1–110, www.ncbi.nlm.nih.gov
- Mayeaux E.J. Jr, Dunton C. Modern management of external genital warts, J Low Genit Tract Dis. 2008, 12(3): 185-92, pubmed.ncbi.nlm.nih.gov
- Gotovtseva E.P,. Kapadia A.S., Smolensky M.H., Lairson D.R. Optimal frequency of imiquimod (aldara) 5% cream for the treatment of external genital warts in immunocompetent adults: a meta-analysis, Sex Transm Dis 2008, 35: 346-51, pmid:18360317, PubMed
- Grillo-Ardila C.F., Angel-Muller E., Salazar-Diaz L.C. Imiquimod for anogenital warts in non-immunocompromised adults, Cochrane Database Syst Rev. 01.11.2014, 11:CD010389, Cochrane (DOI)
- Tatti S., Swinehart J.M., Thielert C., et al. Sinecatechins, a defined green tea extract, in the treatment of external anogenital warts: a randomized controlled trial, Obstet Gynecol 2008, 111: 1371-9, pmid:18515521, PubMed
- Zalecenia Ministra Zdrowia dotyczące realizacji szczepień przeciw ludzkiemu wirusowi brodawczaka ludzkiego (HPV) w ramach powszechnego programu szczepień, 19 maja 2023 r., dostęp: 21.11.2023, dziennikmz.mz.gov.pl
- Goodman M.T., Shvetsov Y.B., McDuffie K., et al. Prevalence, acquisition and clearance of cervical human papillomavirus infection among women with normal cytology: Hawaii Human Papillimavirus cohort study, Cancer Res 2008, 68: 8813-24, PubMed
- Shvetsov Y.B., Hernandez B.Y., McDuffie K., et al. Duration and clearance og anal human papillomavirus (HPV) infection among women: the Hawaii HPV cohort study, Clin Infect Dis 2009, 48: 547-9, PubMed
Opracowanie
- Joanna Dąbrowska-Juszczak (redaktor)
- Ewa Rudnicka–Drożak (recenzent)
- Tomasz Tomasik (redaktor)
- Marlies Karsch–Völk (recenzent/redaktor)
- Julia Trifyllis (recenzent/redaktor)
