Sygnały alarmowe i niebezpieczne choroby wymagające leczenia
|
Sygnały alarmowe |
Niebezpieczne choroby wymagające leczenia |
|
Ból w klatce piersiowej |
Np. ostry zespół wieńcowy (acute coronary syndrome – ACS), zawał mięśnia sercowego, zapalenie osierdzia i mięśnia sercowego, zatorowość płucna. |
|
Duszność |
Np. ACS, zawał mięśnia sercowego, zapalenie osierdzia i mięśnia sercowego, zatorowość płucna. |
|
Omdlenie |
ACS, zawał mięśnia sercowego, zatorowość płucna, zaburzenia rytmu serca (np. częstoskurcz komorowy), bradykardia (np. całkowity blok AV), bradyarytmia, zatrzymanie krążenia. |
|
Uczucie bliskiego omdlenia, złe samopoczucie/zawroty głowy |
ACS, zawał mięśnia sercowego, zatorowość płucna, zaburzenia rytmu serca (np. częstoskurcz komorowy), bradykardia (np. całkowity blok AV), bradyarytmia, zatrzymanie krążenia. |
|
Wszczepiony rozrusznik serca lub ICD |
Nieprawidłowe działanie rozrusznika serca lub ICD. |
|
Deficyty neurologiczne/splątanie/zamroczenie |
Incydent mózgowo–naczyniowy, hipoperfuzja mózgowa. |
|
Gorączka >38,5°C |
|
|
Nagły zgon sercowy w wywiadzie rodzinnym |
Informacje ogólne
Definicja
- Nieprzyjemne odczuwanie bicia własnego serca w klatce piersiowej lub poza nią (np. w uszach)
- Bicie serca może być odczuwane jako szybsze/wolniejsze, silniejsze lub bardziej nieregularne.
- Często współwystępuje ze złym samopoczuciem, lękiem, rzadziej także z bólem.
- Odczuwane objawy mogą utrzymywać się przez bardzo zróżnicowany okres, od kilku sekund do kilku dni.
Epidemiologia i znaczenie
- Palpitacje (kołatania serca) są jednym z najczęstszych powodów konsultacji w gabinecie lekarza rodzinnego oraz w gabinecie kardiologicznym.1
- Wskaźnik występowania szacuje się na około 16% pacjentów ambulatoryjnych.2-3
- W większości przypadków palpitacje mają podłoże łagodne.4
- Ale mogą również wskazywać na poważną chorobę podstawową.
- Palpitacje mogą być wywołane przez zaburzenia rytmu serca, ale w żadnym wypadku nie są z nimi równoważne!
- W badaniu mającym na celu oszacowanie przyczyn kołatania serca4 wykazano:
- U 43% pacjentów objawy te wynikają z przyczyn kardiologicznych.
- Około 31% wynika z przyczyn psychogennych takich jak zaburzenia lękowe.
- 6% związane jest z przyjmowaniem leków lub narkotyków.
- Około 4% wynika z przyczyn niekardiologicznych.
- Raczej odwrotna zależność między subiektywnym stresem psychicznym a obiektywnym zagrożeniem
- Silne palpitacje często występują przy zaburzonym postrzeganiu prawidłowej akcji serca.
- Z kolei zagrażające życiu arytmie często objawiają się bezpośrednio jako omdlenia lub zatrzymanie krążenia.
- Jedną z najczęstszych arytmii nadkomorowych jest migotanie przedsionków, które dotyczy 1–2% populacji.
- Wyzwaniem i zadaniem dla lekarzy rodzinnych jest rozróżnienie palpitacji, którym nie towarzyszy istotna choroba podstawowa, od palpitacji ze współistniejącą istotną chorobą podstawową.8
- Palpitacje są drugą najczęstszą przyczyną skierowania na oddział kardiologiczny.9
Etiologia i patofizjologia
Etiologia: podział palpitacji ze względu na przyczyny10
- Arytmia serca
- dodatkowe skurcze (nadkomorowe/komorowe)
- tachykardia (częstoskurcz nadkomorowy/częstoskurcz komorowy)
- bradykardia/bradyarytmia
- nieprawidłowe działanie lub błędne zaprogramowanie rozrusznika serca/ICD.
- Strukturalna choroba serca
- wypadanie płatka zastawki mitralnej
- ciężka niewydolność zastawki mitralnej
- ciężka niedomykalność zastawki aortalnej
- wrodzone przetoki tętniczo–żylne
- powiększenie serca/niewydolność serca o różnej etiologii
- kardiomiopatia przerostowa
- mechaniczne zastawki serca.
- Zaburzenia psychosomatyczne
- zaburzenia lękowe
- ataki paniki
- depresja
- zaburzenia somatyzacyjne.
- Przyczyny ogólnoustrojowe
- gorączka
- niedokrwistość
- nadczynność tarczycy
- hipoglikemia
- ciąża
- zespół pomenopauzalny
- niedociśnienie ortostatyczne
- zespół posturalnej tachykardii ortostatycznej
- hipowolemia
- guz chromochłonny (pheochromocytoma)
- zaburzenia gospodarki elektrolitowej – hipokaliemia, hipo- lub hiperkalcemia, hipo– lub hipermagnezemia
- hiperwentylacja
- inne: migrena, choroba niedokrwienna serca.
- Leki i narkotyki
- sympatykomimetyki
- środki rozszerzające naczynia
- leki przeciwcholinergiczne
- laki przeciwarytmiczne (niezbyt często)
- teofilina, azotany, glikozydy nasercowe
- niedawne, szczególnie nagłe odstawienie beta–blokerów
- używki: alkohol (także odstawienie), kofeina, nikotyna, również „dopalacze”
- zażywanie narkotyków: kokaina, amfetaminy, konopie indyjskie.11
Patofizjologia
- Do odczuwania kołatania serca może przyczyniać się kilka mechanizmów:10
- zbyt szybka
- zbyt wolna
- sporadycznie niemiarowa
- stale niemiarowa
- nasilony skurcz i nieprawidłowe ruchy w klatce piersiowej w chorobach ze zwiększoną objętością wyrzutową
- nieprzyjemne odczuwanie normalnego rytmu serca
- obniżona tolerancja minimalnych nieregularności rytmu
- częstość akcji serca
- miarowość (regularność) akcji serca
- rodzaj skurczu
- zmieniony sposób odczuwania.
Rokowanie
- Rokowanie zależy głównie od etiologii.10
- Zasadniczo rokowanie u pacjentów z palpitacjami jest korzystne.
- W badaniu przeprowadzonym wśród pacjentów ambulatoryjnych nie stwierdzono różnicy w śmiertelności między osobami z kołataniem serca a pacjentami bezobjawowymi.12
- W badaniu pacjentów z kołataniem serca leczonych w szpitalu, śmiertelność jednoroczna wynosiła zaledwie 1,6%, mimo dużego udziału pacjentów z palpitacjami o etiologii wynikającej z chorób serca.
- Arytmie objawiające się kołataniem serca są w przeważającej mierze łagodne, bez żadnej towarzyszącej strukturalnej choroby serca.
- Wyjątek stanowi migotanie przedsionków, które wiąże się – w zależności od wyniku w skali CHA2DS2–VASC (link do kalkulatora) – ze zwiększonym ryzykiem udaru.
- Pacjenci z częstymi palpitacjami mogą być narażeni na zwiększone ryzyko wystąpienia migotania przedsionków w późniejszym okresie.13
- W pojedynczych przypadkach kołatanie serca może również wskazywać na podstawową strukturalną lub arytmogenną chorobę serca, która może mieć negatywny wpływ na rokowanie.10
- Nawet przy dobrym rokowaniu co do śmiertelności, kołatanie serca może mieć wpływ na sprawność i jakość życia8,10
- Obniżona wydajność w pracy i zwiększona absencja.
- Ograniczona zdolność do normalnego wykonywania codziennych czynności.
- Problemy natury psychicznej związane z zaburzeniami lękowymi.
- Zwiększona liczba konsultacji lekarskich.
ICD–10
- I49 Inne zaburzenia rytmu serca.
- I49.9 Zaburzenia rytmu serca, nieokreślone.
- R00 Zaburzenia rytmu serca.
- R00.0 Tachykardia, nieokreślona.
- R00.1 Bradykardia, nieokreślona.
- R00.2 Kołatanie serca.
- R00.8 Inne i nieokreślone zaburzenia rytmu serca.
Diagnostyka
Strategia diagnostyczna
- Dotychczasowe zalecenia dotyczące diagnostyki pacjentów z kołataniem serca są nieliczne.10
- Strategia diagnostyczna powinna zmierzać do:10
- wykrycia patofizjologicznego mechanizmu palpitacji
- uzyskania zapisu EKG podczas objawów
- rozpoznania ewentualnej podstawowej choroby serca.
- U wszystkich pacjentów z kołataniem serca należy przeprowadzić wstępną ocenę kliniczną, zwykle w gabinecie lekarza rodzinnego:10
- wywiad lekarski
- badanie fizykalne
- 12–odprowadzeniowe EKG (patrz również EKG, lista kontrolna oraz EKG, podstawy).
Wywiad lekarski
- Wywiad lekarski jest decydującą częścią postępowania diagnostycznego.
- Pacjenci w momencie konsultacji często są bezobjawowi.
- Wywiad lekarski może dotyczyć między innymi następujących kwestii:10
- Okoliczności występowania uczucia kołatania serca
- rodzaj aktywności (spoczynek, sen, podczas wysiłku fizycznego lub po nim)
- pozycja (leżąca lub stojąca, zmiana pozycji)
- czynniki predysponujące (np. stres emocjonalny).
- Początek palpitacji
- nagły czy stopniowy
- wcześniejsze występowanie innych objawów (ból w klatce piersiowej, duszność, wrażenie bliskiego omdlenia, itp.).
- Epizod palpitacji
- rodzaj kołatania serca (regularne czy nie, szybkie czy nie, uporczywe czy nie)
- objawy towarzyszące (ból w klatce piersiowej, wrażenie bliskiego omdlenia, omdlenie, lęk, wzmożona potliwość, wymioty, itp.).
- Koniec palpitacji
- nagły czy stopniowy
- objawy towarzyszące ustępują czy utrzymują się
- samoistny czy poprzez manewry pobudzające nerw błędny/leki.
- Lokalizacja kołatania serca
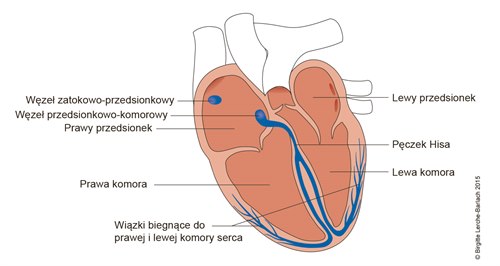
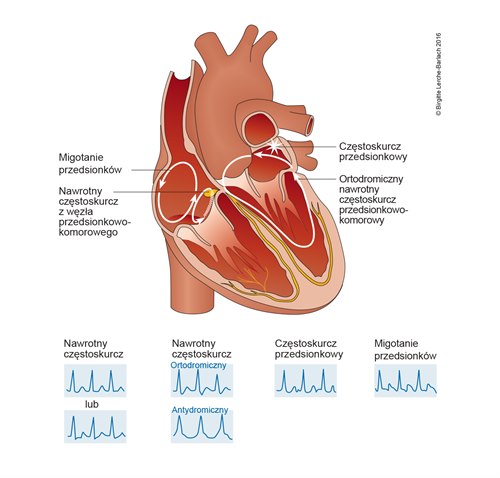
- miarowe, wyłącznie w klatce piersiowej – wysokie prawdopodobieństwo nawrotnego częstoskurczu przedsionkowo-komorowego, z dodatkową drogą przewodzenia
- miarowe w klatce piersiowej i szyi – wysokie prawdopodobieństwo częstoskurczu nawrotnego z węzła przedsionkowo–komorowego
- wolne i niemiarowe w zakresie szyi – może być objawem częstoskurczu komorowego.
- Wcześniejsze występowanie w wywiadzie
- wskaźnik występowania zaburzeń lękowych/lęków napadowych u pacjentów z palpitacjami wynosi 15–30%, dotyczy najczęściej młodszych kobiet14
- serce jest częstym miejscem projekcji konfliktów psychologicznych
- i odwrotnie, arytmia w postaci tachykardii może być błędnie interpretowana jako zaburzenie lękowe15
- wiek przy pierwszym epizodzie, liczba i częstotliwość poprzednich epizodów
- choroba serca
- choroba ogólnoustrojowa
- choroba tarczycy
- nagły zgon sercowy/zaburzenia rytmu serca/zaburzenia serca w wywiadzie rodzinnym
- leki
- używki/narkotyki
- zaburzenia elektrolitowe
- choroba psychiczna.
- Okoliczności występowania uczucia kołatania serca
- Pomocne może być naśladowanie palpitacji palcami na blacie.
Badanie fizykalne
- Ogólny stan pacjenta.
- Częstość oddechów (hiperwentylacja).
- Tętno.
- Ciśnienie tętnicze.
- Objawy niewydolności serca (zastój w płucach/obrzęki).
- Uderzenie koniuszkowe.
- Szmery w sercu.
- Wole.
Badania uzupełniające w praktyce lekarza rodzinnego
EKG
- Spoczynkowe EKG wraz z wywiadem lekarskim i badaniem przedmiotowym może wyjaśnić przyczynę kołatania serca u 40% pacjentów.16
- Zmiany w EKG sugerujące arytmogenną przyczynę kołatania serca:10
- zmiany załamka P, dodatkowe skurcze nadkomorowe, bradykardia zatokowa
- dodatkowe skurcze komorowe
- zespoły preekscytacji (patrz zespół WPW)
- objawy przerostu lewej komory serca
- patologiczne załamki Q
- objawy ARVC (arytmogenna kardiomiopatia; fala epsilon i/lub ujemny załamek T w V1–V3), zespół Brugadów (blok prawej odnogi pęczka Hisa z uniesieniem odcinka ST w V1–V3)
- długi lub krótki odstęp QT
- blok AV.
Badania krwi
Diagnostyka specjalistyczna
Ambulatoryjne monitorowanie EKG
- Jeśli nie udało się uzyskać spoczynkowego zapisu EKG podczas epizodu kołatania serca, należy rozważyć dłuższe monitorowanie EKG.17
- Rodzaj monitorowania należy dostosować do częstości występowania palpitacji.18
- W zależności od częstości występowania objawów dostępne są następujące opcje (nie wszystkie są dostępne na NFZ):
Dalsze badania
- Badanie wysiłkowe (EKG wysiłkowe, wysiłkowe echo serca)
- jeśli istnieje podejrzenie arytmii wywołanej wysiłkiem i/lub niedokrwieniem.
- Echokardiografia
- w razie podejrzenia strukturalnej choroby serca.
- Koronarografia
- w podejrzeniu choroby wieńcowej.
- Badanie elektrofizjologiczne
- stratyfikacja ryzyka i, w razie potrzeby, ablacja przy tachyarytmii (patrz również tachykardia komorowa).
- Badanie endokrynologiczne
- np. u pacjentów z nadciśnieniem tętniczym ewentualnie diagnostyka w kierunku pheochromocytoma.
Stratyfikacja ryzyka i kierowanie na leczenie
Stratyfikacja ryzyka
- Stratyfikacja ryzyka pomaga zdecydować, czy pacjenci mogą być dalej leczeni wyłącznie przez lekarza rodzinnego, czy też należy ich skierować do specjalistów.
Pacjenci niskiego ryzyka: możliwość opieki głównie przez lekarza rodzinnego18
- Sporadyczne palpitacje.
- Niewywołane przez wysiłek.
- Brak objawów alarmowych:
- omdlenie
- wrażenie bliskiego omdlenia (przed–omdlenie)
- ból w klatce piersiowej
- duszność.
Pacjenci ze zwiększonym ryzykiem: rozważyć skierowanie do kardiologa18
- Palpitacje z bólem w klatce piersiowej, wrażeniem bliskiego omdlenia (przed–omdlenie).
- Występujące obecnie lub w wywiadzie:
- nadciśnienie
- niewydolność serca
- strukturalna choroba serca.
- Typowy wywiad w kierunku napadowego częstoskurczu nadkomorowego (objawy przyspieszonego bicia serca on–off).
- Nieprawidłowe spoczynkowe EKG (patrz wyżej).
Ogólne informacje o leczeniu
- Po zidentyfikowaniu arytmii, leczenie zaburzeń rytmu serca polega głównie na stosowaniu leków takich jak beta-bloker, propafenon, amiodaron, które pozwalają złagodzić lub wyeliminować arytmię.
- Należy pamiętać , że leki antyarytmiczne, niezbyt często, mogą indukować wystąpienie lub nasilenie arytmii.
- W niektórych sytuacjach konieczne jest leczenie zabiegowe, np. kardiowersja elektryczna, ablacja, implantacja stymulatora serca lub kardiowertera-defibrylatora (ICD), w zależności od przyczyn arytmii.
Kryteria hospitalizacji pacjentów z palpitacjami10
- Względy diagnostyczne:
- podejrzenie ciężkiej strukturalnej choroby serca
- podejrzenie pierwotnej arytmii
- nagły zgon sercowy w wywiadzie rodzinnym
- w przypadku wskazań do badania elektrofizjologicznego, koronarografii lub telemonitoringu.
- Względy terapeutyczne
- bradyarytmia ze wskazaniem do terapii rozrusznikiem serca
- nieprawidłowe działanie rozrusznika serca/ICD, którego nie można skorygować przez przeprogramowanie
- częstoskurcz komorowy
- częstoskurcz nadkomorowy z potrzebą szybkiego przerwania
- objawy niestabilności hemodynamicznej
- ciężka strukturalna choroba serca z koniecznością interwencji w postaci cewnikowania lub zabiegu chirurgicznego
- poważna dekompensacja psychiczna.
Informacje dla pacjentów
Materiały edukacyjne dla pacjentów
Ilustracje
Źródła
Piśmiennictwo
- Knudson M.P. The natural history of palpitations in a family practice, J Fam Pract 1987, 24: 357-60, PubMed
- Kroenke K., Arrington M., Mangelsdorff A. The prevalence of symptoms in medical outpatients and the adequacy of therapy, Arch Intern Med 1990, 150: 1685-9,. pmid:2383163, PubMed
- Lok N., Lau C. Prevalence of palpitations, cardiac arrhythmias and their associated risk factors in ambulant elderly, Int J Card 1996, 54: 231-6, pmid: 8818746, PubMed
- Abbott A.V. Diagnostic approach to palpitations, Am Fam Physician 2005, 71: 743-50, PubMed
- Wolff A., Campbell C. 10 steps before your refer for palpitations, Br J Cardiol 2009, 16: 182-6, bjcardio.co.uk
- Barsky A.J. Palpitations, arrhythmias, and awareness of cardiac activity, Ann Intern Med 2001, 134: 832-7, pubmed.ncbi.nlm.nih.gov
- Portal Ekspertów PTK, Arytmia Grozi Udarem, dostęp 11.09.2023, arytmiagroziudarem.pl
- Thavendiranathan P., et al. Does this patient with palpitations have a cardiac arrhythmia? JAMA 2009, 302: 2135-43, PubMed
- Taggar J., Hodson A. The assessment and management of palpitations in primary care, InnovAiT 2011, 4: 408-13, doi:10.1093/innovait/inr029 DOI
- Raviele A., Giada F., Bergfeldt l., et al. Management of patients with palpitations: a position paper from the European Heart Rhythm Association, Europace 2011, 13: 920-34, doi:10.1093/europace/eur130, DOI
- Wexler R., Pleister A., Raman S. Palpitations: Evaluation in the Primary Care Setting, Am Fam Physician 2017, 96: 784-9, www.aafp.org
- Knudson M. The natural history of palpitations in a family practice, J Fam Pract 1987, 24: 357-60, pmid:3559487, PubMed
- Nyrnes A., Mathiesen E.B., Njølstad I., Wilsgaard T., Løchen M.L. Palpitations are predictive of future atrial fibrillation, An 11-year follow-up of 22,815 men and women: the Tromso Study, Eur J Prev Cardiol 2012, doi:10.1177/2047487312446562, DOI
- Jeejeebhoy F.M., Dorian P., Newman D.M. Panic disorder and the heart: a cardiology perspective, J Psychosom Res 2000, 48: 393-403, PubMed
- Lessmeier T.J., Gamperling D., Johnson-Liddon V., Fromm B.S., Steinman R.T., Meissner M.D., et al. Unrecognized paroxysmal supraventricular tachycardia. Potential for misdiagnosis as panic disorder, Arch Intern Med 1997, 157: 537-43, PubMed
- Wexler R.K., Pleister A., Raman S. Outpatient approach to palpitations, Am Fam Physician 2011, 84: 63-9, PubMed
- Zimetbaum P.J., Josephson M.E. The evolving role of ambulatory monitoring in general clinical practice, Ann Intern Med 1999, 130: 848-56, pubmed.ncbi.nlm.nih.gov
- Gale C.P., Camm A.J. Assessment of palpitations, BMJ 2016, 352: h5649, doi:10.1136/bmj.h5649, DOI
- Fogel R.I., Evans J.J., Prystowsky E.N. Utility and cost of event recorders in the diagnosis of palpitations, presyncope, and syncope, Am J Cardiol 1997, 79: 207-8, PubMed
- Zimetbaum P.J., Kim K.Y., Josephson M.E., Goldberger A.L., Cohel D.J. Diagnostic yield and optimal duration of continuous-loop event monitoring for the diagnosis of palpitations. A cost-effectiveness analysis, Ann Intern Med 1998, 128: 890-5, , pubmed.ncbi.nlm.nih.gov
- Giada F., Gulizia M., Francese M., et al. Recurrent unexplained palpitations (RUP) study comparison of implantable loop recorder versus conventional diagnostic strategy, J Am Coll Cardiol 2007, 49: 1951-6, PubMed
Opracowanie
- Tomasz Sobalski (recenzent)
- Tomasz Tomasik (redaktor)
- Michael Handke (recenzent/redaktor)
