Informacje ogólne
Definicja
- Określenie "krew w stolcu" oznacza widoczna makroskopowo krew zmieszaną z kałem lub na jego powierzchni.
- Hematochezja to wypływ jasno- lub ciemnoczerwonej krwi z odbytnicy.
- Można również stwierdzić obecność ukrytej, czyli niewidocznej krwi w stolcu, tzw. krew utajoną.
- Krwawienie w górnym odcinku przewodu pokarmowego częściej powoduje smoliste stolce (smoliste stolce).
Epidemiologia
- Nie ma dokładnych danych dotyczących częstości występowania objawu, jakim jest występowanie krwi w stolcu.
- Najczęstszą przyczynę stanowią choroba hemoroidalna, następnie szczelina odbytu i zapalenie uchyłków.1
- Prawdopodobieństwo polipów jelita grubego lub raka jelita grubego wzrasta wraz z wiekiem i wynosi 2,1–2,7%.
- W części przypadków nie udaje się wyjaśnić przyczyny krwawienia z przewodu pokarmowego.
Rozważania diagnostyczne
- Krwawienie w górnej części przewodu pokarmowego zwykle prowadzi do smolistych stolców (smoliste stolce), chociaż ciężkie krwawienie w górnym odcinku przewodu pokarmowego może również prowadzić do bezpośredniej obecności krwi w stolcu, jeśli krew nie pozostanie w jelicie wystarczająco długo. Zwykle jednak dochodzi wtedy również do hipowolemii i niestabilności hemodynamicznej.
- Osoby po 40. roku życia, u których pojawia się krew w stolcu, powinny też zawsze brać pod uwagę możliwość wystąpienia raka jelita grubego.1-2
ICD-10
- A08 Wirusowe i inne określone zakażenia jelit.
- A09 Inne i nieokreślone zapalenie żołądka i jelita grubego pochodzenia zakaźnego i nieokreślonego.
- C18 Nowotwór złośliwy jelita grubego.
- C19 Nowotwór złośliwy zgięcia esiczo-odbytniczego.
- C20 Nowotwór złośliwy odbytnicy.
- D12 Nowotwór niezłośliwy okrężnicy, odbytnicy, odbytu i kanału odbytu.
- K50 Choroba Leśniowskiego-Crohna.
- K51 Wrzodziejące zapalenie jelita grubego.
- K52 Inne nieinfekcyjne zapalenie żołądka i jelita grubego.
- K57 Choroba uchyłkowa jelita.
- K63.5 Polip okrężnicy.
- K64 Hemoroidy i zakrzepica żył okołoodbytniczych.
- K92.2 Krwotok z przewodu pokarmowego, nieokreślony.
- R19.5 Inne zmiany w stolcu.
Diagnostyka różnicowa
Hemoroidy
- Hemoroidy to poszerzone naczynia występujące pod błoną śluzową w kanale odbytu – poszerzone żyły i formacje naczyniowe o charakterze tętniczo-żylnym.
- Najczęstszym objawem jest bezbolesne krwawienie z odbytu:
- może wystąpić jednorazowo, nawracać lub utrzymywać się stale przez dłuższy czas
- często podczas defekacji
- zazwyczaj na stolcu pojawiają się jasnoczerwone smugi krwi.
- Przyczyna i patogeneza hemoroidów są często niejasne. Możliwe przyczyny to zaparcia, ciąża, przewlekła choroba wątroby (nadciśnienie wrotne) i długotrwała biegunka.
- Oprócz wywiadu należy zawsze przeprowadzić oglądanie, badanie palpacyjne, anoskopię i rektoskopię.
Szczelina odbytu
- Wyróżnia się pierwotne ostre i pierwotne przewlekłe (utrzymujące się dłużej niż 8 tygodni) szczeliny odbytu, które często mają charakter urazowy (np. poród) i występują najczęściej w spoidle tylnym (na godzinie szóstej w pozycji leżącej na plecach - litotomijnej).
- Charakterystyczną cechą przewlekłej szczeliny jest rozwój zmian wtórnych, np. przerośnięte brodawki odbytu, uniesione brzegi ran, tzw. fałd wypadowy i przetoki.3
- Szczeliny wtórne mogą być związane z przewlekłym zapaleniem jelit, uwarunkowane patogenami lub wywołane lekami.
- Osoby dotknięte tym problemem mogą niekiedy wyczuwać naderwanie. Świeża krew w stolcu, krwawienie jest zwykle mniejsze niż przy hemoroidach.
- Często występuje kłujący ból podczas defekacji.
- Prowadzi do pojawienia się wydzieliny i zawilgocenia w okolicy odbytu.
Polipy okrężnicy
- Większość polipów jelita grubego ma charakter bezobjawowy i jest wykrywana przypadkowo.
- Możliwe objawy:
- krwawienie z odbytu
- cechy niedokrwistości.
- Maksymalnie 10% wszystkich gruczolaków ulega przekształceniu w raka.
- Ryzyko wzrasta wraz z ich wielkością i budową (największe – polipy kosmkowe, najmniejsze - cewkowe).
- Pełna kolonoskopia jest standardową procedurą w diagnostyce i leczeniu polipów jelita grubego.
- Kolonografia TK lub MR, a także chromoendoskopia mogą uzupełnić diagnostykę.
Rak jelita grubego
- Ryzyko rozwoju raka jelita grubego w ciągu całego życia wynosi 4-6%; śmierci z jego powodu - 2,5-3%.
- Większość z tych raków stanowią gruczolakoraki.
- Objawy zależą od lokalizacji i pojawiają się późno:
- zmiana rutyny oddawania i wyglądu stolca
- uczucie niepełnego opróżnienia jelit
- niedokrwistość
- krew w stolcu
- śluz w stolcu
- ból podczas defekacji.
- 1/4 zachorowań rozpoczyna się jako ostry stan chorobowy z niedrożnością jelit lub perforacją z krwawieniem z odbytu.
- Złotym standardem jest pełna kolonoskopia. Badanie histopatologiczne potwierdza rozpoznanie.
Choroba Leśniowskiego-Crohna
- Choroba Leśniowskiego-Crohna to odcinkowe, ziarniniakowe, pełnościenne zapalenie, które może dotyczyć całego przewodu pokarmowego.
- Często dochodzi do powstania zwężeń, przetok, ropni i owrzodzeń.
- Objawy kliniczne mogą być bardzo różne (w zależności od lokalizacji i nasilenia stanu zapalnego):
- kolkowy ból brzucha
- biegunka
- dyskomfort w okolicy odbytu
- wzdęcia, nudności i wymioty, anoreksja i utrata masy ciała
- krwawienie z przewodu pokarmowego lub niedokrwistość
- zaburzenia wchłaniania.
- Potwierdzenie rozpoznania metodami endoskopowymi, histologicznymi, radiologicznymi i laboratoryjnymi.
Wrzodziejące zapalenie jelita grubego
- Wrzodziejące zapalenie jelita grubego często dotyka młodszych pacjentów. Częstość występowania wynosi 3-4 przypadki na 1000 osób. Przyczyna nie jest znana, wydaje się, że w grę wchodzą czynniki genetyczne i środowiskowe.
- Rozlane, niespecyficzne zapalenie błony śluzowej o różnym zasięgu.
- Choroba jest zlokalizowana w różnych częściach jelita grubego, jelito cienkie nie jest nią dotknięte.
- Krwawa biegunka z ropą i śluzem, bolesne parcie na stolec; przejściowe pogorszenie stanu ogólnego.
- Ryzyko raka jelita grubego jest zwiększone u pacjentów z wrzodziejącym zapaleniem jelita grubego w porównaniu ze zdrową populacją.
- Rozpoznanie stawiane jest na podstawie wywiadu, badania przedmiotowego oraz standardowych badań laboratoryjnych, ultrasonograficznych, endoskopowych i histologicznych.
Uchyłkowatość
- W przebiegu uchyłkowatości występują liczne uwypuklenia błony śluzowej jelita. Wśród przyczyn wymienia się osłabienie ścian jelit z wiekiem, upośledzenie motoryki jelit, dietę niskobłonnikową oraz predyspozycje genetyczne.
- Częstym powikłaniem jest zapalenie uchyłków, które może prowadzić do utajonej lub objawowej perforacji.
- Mogą wystąpić nawracające rzuty bólowe, zwężenia, przetoki i krwawienia z dolnego odcinka przewodu pokarmowego.
- Krwawienie zaczyna się nagle i bez wcześniejszych objawów.
- Krwotok uchyłkowy powstaje w wyniku pęknięcia naczyń prostych. Objawia się hematochezją, a w ciężkich przypadkach reakcją ze strony układu krążenia związaną z hipowolemią (spadek RR i przyspieszenie tętna).
- Diagnostyka:
Zakaźne zapalenie jelit
- Krwawe stolce mogą wystąpić również w przebiegu choroby biegunkowej.
- Przyczyną jest szereg różnych patogenów i toksyn.
- Główne przyczyny to: Campylobacter, Salmonella, Shigella, EHEC, Clostridium difficile oraz ameby.
- Większość epizodów infekcyjnego zapalenia żołądka i jelit ma charakter samoograniczający się; ustalenie czynnika etiologicznego zwykle nie wpływa na sposób leczenia.
- W przypadku podejrzenia zakaźnego zapalenia żołądka i jelit diagnostykę patogenów należy przeprowadzić przede wszystkim w następujących sytuacjach:
- istotne choroby współistniejące
- pacjenci poddawani immunosupresji
- krwista biegunka
- ciężki przebieg choroby (np. gorączka, silny ból brzucha, odwodnienie, zespół ogólnoustrojowej reakcji zapalnej (ang. systemic inflammatory response syndrome, SIRS/sepsa)
- hospitalizacja związana z biegunką
- pacjenci pracujący w placówkach środowiskowych lub zakładach zajmujących się przetwórstwem żywności
- u osób, które w ciągu ostatnich 3 miesięcy przyjmowały antybiotyki
- w przypadku podejrzenia ogniska zakażeń, prawdopodobnie o charakterze epidemiologicznym.
- biegunka szpitalna
- przed rozpoczęciem antybiotykoterapii.
- Patogen rozpoznaje się na podstawie badania mikrobiologicznego stolca; konieczne może być wykonanie testów serologicznych:
- podstawowa diagnostyka środowiskowego zapalenia żołądka i jelit powinna obejmować badania mikrobiologiczne w kierunku Campylobacter, Salmonella, Shigella oraz norowirusy
- biegunka krwotoczna u pacjentów gorączkujących wskazuje na Shigella, Campylobacter jejuni, Salmonella lub Entamoeba histolytica.
- Jeśli istnieje podejrzenie pasożytów, należy zbadać 3 kolejne próbki kału.
Niedokrwienne zapalenie jelita grubego
- Niedokrwienne zapalenie jelita grubego dotyczy głównie osób starszych, często z rozpoznaną miażdżycą.
- Często związane z epizodami skurczowego bólu w podbrzuszu; łagodna i często krwawa biegunka.
- Obraz kliniczny może być niekiedy bardzo trudny do odróżnienia od zapalnej choroby jelit.
- W ramach procedur diagnostycznych należy rozważyć RTG, kolonoskopię i angiografię.
Rzekomobłoniaste zapalenie jelita grubego
- Wcześniejsza antybiotykoterapia prowadzi do zmian w prawidłowej florze i tym samym sprzyja rozwojowi bakterii Clostridium difficile.
- Clostridium difficile powoduje zapalenie jelita grubego wywołane przez toksyny (rzekomobłoniaste zapalenie jelit).
- Rozwijają się ogniskowe owrzodzenia, w których z włókien śluzu, złuszczonych komórek nabłonkowych i neutrofilówn powstają typowe błony rzekome.
- Taki obraz kliniczny należy odróżnić od standardowych objawów niepożądanych antybiotykoterapii z biegunką.
- Najczęściej występuje wodnista biegunka (możliwa obecność krwi w stolcu) o charakterystycznym cuchnącym zapachu (co najmniej 3 wypróżnienia dziennie przez 2 lub więcej dni).
- Często z gorączką, bólem brzucha, wysoką leukocytozą i pogorszeniem stanu ogólnego
- Do postawienia rozpoznania pomocne jest stwierdzenie obecności toksyny Clostridium difficile w kale, ewent. wykonanie endoskopii.
Terapia lekami przeciwzakrzepowymi
- Terapia przeciwzakrzepowa może również powodować krwawienia z przewodu pokarmowego.
- Takie samo ryzyko dla antagonistów witaminy K i bezpośrednio działających doustnych leków przeciwzakrzepowych.
- Ryzyko krwawienia z przewodu pokarmowego jest istotnie zwiększone przy podwójnej
terapii przeciwpłytkowej niż przy monoterapii.
Choroby jelita cienkiego
- Krwawienie w jelicie cienkim występuje rzadko, ale może pojawić się z powodu guzów, anomalii naczyniowych, uchyłku Meckela lub zapalenia krwotocznego.
- Nadżerki i wrzody wywołane przez NLPZ są również źródłem krwawienia w jelicie cienkim.
- W tym przypadku może być wskazana endoskopia kapsułkowa.4
Wywiad
- Wcześniejsze epizody w wywiadzie?
- Bóle?
- Przyjmowane leki?
- Czas trwania krwawienia:
- kolor krwi, czy była na powierzchni czy zmieszana z kałem
- wielkość krwawienia
- obecność skrzepów?
- Zmiana rytmu wypróżnień?
- Pobyt za granicą?
- Gorączka?
- Pogorszenie stanu ogólnego?
- Utrata masy ciała?
Badanie fizykalne
Ogólne
- Przede wszystkim należy ustalić, czy jest to ostre krwawienie z dolnego odcinka przewodu pokarmowego, czy też krew obserwowana jest w stolcu od pewnego czasu.
- Ostre krwawienie z dolnego odcinka przewodu pokarmowego wymaga hospitalizacji w celu przeprowadzenia diagnostyki.
- U pacjentów niestabilnych hemodynamicznie badania endoskopowe (gastroskopia plus ewent.
rekto-, sigmo- lub kolonoskopia) powinny być wykonane we wczesnym etapie po podjęciu działań stabilizujących krążenie. - Jeśli nie można wykryć źródła krwawienia, należy wykonać TK lub angiografię TK.5
- Diagnostykę przewlekłego krwawienia z przewodu pokarmowego można prowadzić w warunkach ambulatoryjnych.
- U młodych pacjentów bez objawów alarmowych początkowo wystarczające może być badanie per rectum i sigmoidoskopia giętkim fiberoskopem.6
Badania uzupełniające – laboratorium
- Hb, CRP, OB, mocz, ferrytyna, ALP, gamma-GT, AST, ALT, albumina (niska w chorobach zapalnych jelit i przy nieprawidłowym wchłanianiu), wskaźnik Quicka i płytki krwi.
Środki i zalecenia
Zapobieganie
- Badania przesiewowe/wczesne wykrywanie raka jelita grubego w populacji bezobjawowej należy rozpocząć od 50 roku życia wykonując kolonoskopię.
Lista kontrolna dotycząca skierowania
Krew w stolcu
- Cel skierowania
- Diagnostyka wspomagająca? Leczenie? Inne?
- Wywiad lekarski
- Kiedy zaczęły się objawy? Przebieg?
- Krew w stolcu? Wygląd kału? Plamy w toalecie?
- Zmiany w schemacie defekacji lub w wyglądzie stolca?
- Utrata masy ciała? Ból lub dyskomfort?
- Objawy niedokrwistości?
- Rodzinne występowanie polipów i/lub raka jelita grubego?
- Inne istotne choroby? Radioterapia?
- Aktualne stałe leki?
- Badanie fizykalne
- Stan ogólny? Cechy niedokrwistości?
- Jama brzuszna: Opory patologiczne? Powiększona, prawdopodobnie guzkowa wątroba?
- Zmiany okołoodbytnicze? Hemoroidy? Wyczuwalny guz? Krew na rękawiczce do badań?
- Badania uzupełniające
- Hb, OB, leukocyty, płytki krwi, ferrytyna, ALP, gamma-GT, ALT, wskaźnik Quicka
- Wynik badania w kierunku krwi utajonej w stolcu?
- Ewent. wynik poprzedniej kolonoskopii?
Wskazania do hospitalizacji
- Do czynników ryzyka ciężkiego przebiegu krwawienia z dolnego odcinka przewodu pokarmowego należą:
- częstość akcji serca >100/min
- skurczowe ciśnienie tętnicze ≤115 mmHg
- omdlenie
- ostry brzuch
- krwawienie z odbytu do 4 godzin po przyjęciu do szpitala
- przyjmowanie ASA
- więcej niż 2 istotne choroby towarzyszące.
- Diagnostyka ambulatoryjna jest uzasadniona w przypadku stwierdzenia obecności krwi utajonej w stolcu lub sporadycznego gromadzenia się krwi przy wyraźnie stabilnej sytuacji klinicznej i niskim profilu ryzyka.
- W przypadku obfitego krwawienia z odbytu z reakcją wegetatywną należy skierować pacjenta do szpitala.
Informacje dla pacjentów
Materiały edukacyjne dla pacjentów
Ilustracje

Wykształcone rzekomobłoniaste zapalenie jelita grubego
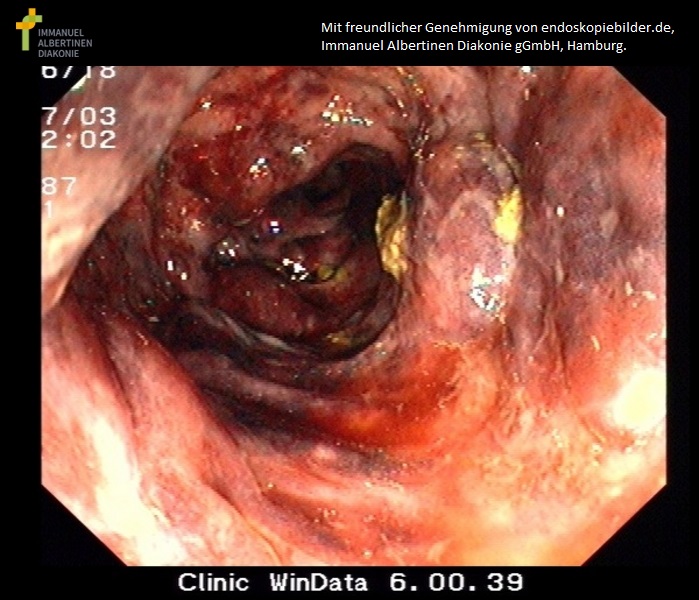
Krwotoczne niedokrwienne zapalenie jelita grubego

Wrzód w esicy w chorobie Leśniowskiego-Crohna
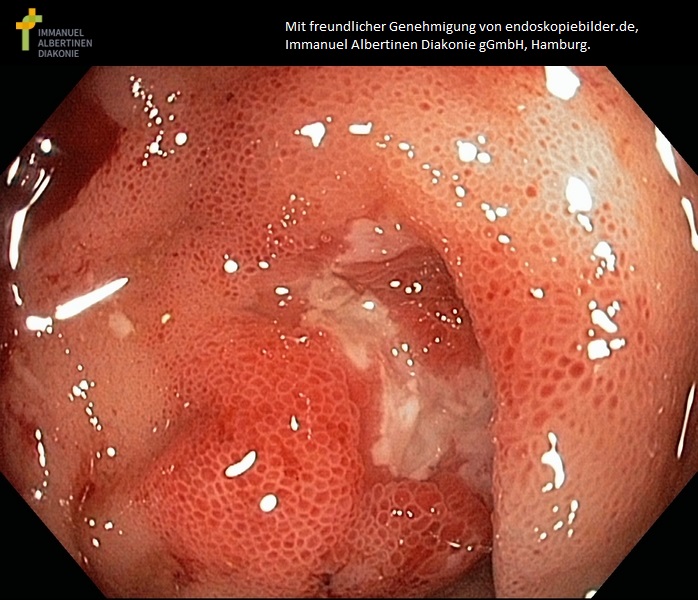
Zapalenia końcowego odcinka jelita krętego (choroba Leśniowskiego-Crohna)
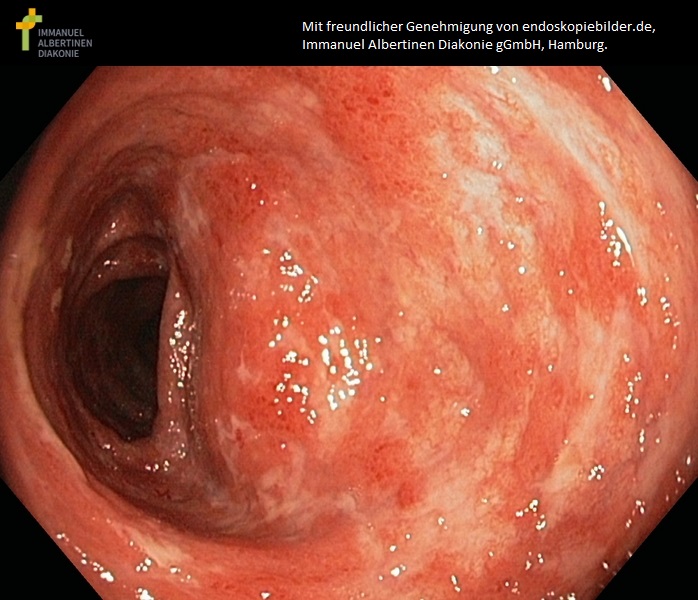
Wrzodziejące zapalenie jelita grubego o umiarkowanej aktywności

Rak jelita grubego z owrzodzeniem
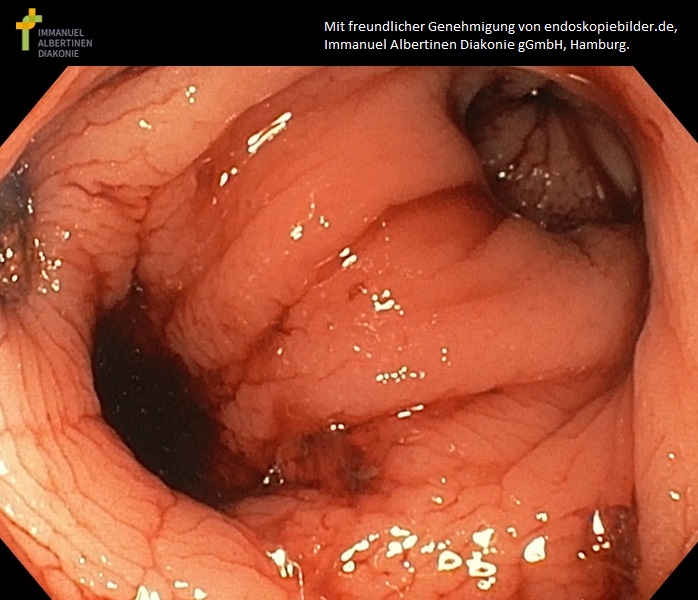
Krwawienie z uchyłków

Dwa uszypułowane polipy okrężnicy (gruczolaki)

Hemoroidy stopnia I°
Źródła
- Gralnek IM, Stanley AJ, Morris AJ, et al. Endoscopic diagnosis and management of nonvariceal upper gastrointestinal hemorrhage (NVUGIH): European Society of Gastrointestinal Endoscopy (ESGE) Guideline - Update 2021. Endoscopy. 2021 Mar;53(3): 300-32. DOI
- Triantafyllou K, Gkolfakis P, Gralnek IM, et al. Diagnosis and management of acute lower gastrointestinal bleeding: European Society of Gastrointestinal Endoscopy (ESGE) Guideline. Endoscopy 2021; 53(08): 850-68. DOI
- Rosołowski M, Hartleb M, Marek T, et al. Postępowanie terapeutyczne i profilaktyczne w krwawieniu z żylaków przełyku i żołądka – rekomendacje Grupy Roboczej Konsultanta Krajowego w dziedzinie gastroenterologii. Prz Gastroenterol 2014; 9 (2): 63–8. ptg-e.org.pl
- Marek T, Baniukiewicz A, Wallner G, et al. Wytyczne postępowania w krwawieniu z górnego odcinka przewodu pokarmowego pochodzenia nieżylakowego. Gastroenterology Review/Przegląd Gastroenterologiczny. 2008;3(1): 1-22. termedia.pl
Piśmiennictwo
- Jones R, et al. Alarm symptoms and identification of non-cancer diagnoses in primary care: cohort study. BMJ 2009; 339: b3094. BMJ (DOI)
- Nikpour S, Ali Asgari A. Colonoscopic evaluation of minimal rectal bleeding in average-risk patients for colorectal cancer. World J Gastroenterol 2008; 14: 6536-40. PubMed
- Poritz LS. Anal Fissure. emedicine.medscape, 2020 emedicine.medscape.com
- Ell C, Remke S, May A, Helou L, Henrich R, Mayer G. The first prospective controlled trial comparing wireless capsule endoscopy with push enteroscopy in chronic gastrointestinal bleeding. Endoscopy 2002; 34: 685-9. PubMed
- Manning-Dimmitt LL, Dimmitt SG. Diagnosis of gastrointestinal bleeding in adults. Am Fam Physician 2005; 71: 1339-46. PubMed
- American Society for Gastrointestinal Endoscopy (ASGE) Guideline: The role of endoscopy in the patient with lower-GI bleeding Gastrointestinal endoscopy 2Volume 79, No. 6 : 2014 www.asge.org
Autorzy
- Grzegorz Margas (recenzent)
- Adam Windak (redaktor)
- Monika Lenz (recenzent/redaktor)
