Streszczenie
- Definicja: Zapalenie małych naczyń krwionośnych skóry, jelit, nerek i stawów z odkładaniem IgA . Brak jasnej etiologii, ale czynnikami wyzwalającymi mogą być zakażenia, leki lub inne czynniki środowiskowe.
- Częstość występowania: Najczęstsze zapalenie naczyń wieku dziecięcego. Szczyt zachorowań: od 4 do 6 lat. Chłopcy wydają się chorować nieco częściej.
- Objawy: Zwykle poprzedzone zakażeniem dróg oddechowych. Oprócz wysypki skórnej, typowymi objawami są bóle brzucha i stawów, rzadziej kłębuszkowe zapalenie nerek lub krwawienia z przewodu pokarmowego. Objawy mogą pojawić się stopniowo lub nagle.
- Badanie fizykalne: Typowa wyczuwalna palpacyjnie, lekko uniesiona, nieblednąca przy ucisku plamica (wybroczyny) rozpoczynająca się na kończynach dolnych i rozprzestrzeniająca się na pośladki i okolice narządów płciowych.
- Diagnostyka: Głównie na podstawie objawów klinicznych. Brak wiarygodnego testu serologicznego potwierdzającego chorobę, ale IgA i IgM w surowicy są podwyższone u 50% chorych. U około połowy pacjentów występuje krwiomocz i/lub białkomocz. W przypadku niejasnego obrazu klinicznego ewentualnie biopsja skóry.
- Leczenie: Objawowe, ponieważ choroba zwykle ustępuje samoistnie, bez następstw, zwykle w ciągu 4 tygodni.
Informacje ogólne
Definicja
- Plamica Schönleina-Henocha (lub Henocha-Schönleina) jest najczęstszym zapaleniem naczyń u małych dzieci i dzieci w wieku szkolnym. Występuje ona na skórze z typowym obrazem. Choroba może dotyczyć również jelit, nerek i stawów.
- Choroba zwykle zaczyna się od wysypki skórnej. Jest drobnoplamista i można ją wyczuć palpacyjnie jako lekko uniesioną. Zwykle zaczyna się na podudziach i rozprzestrzenia się na pośladki, rzadziej zajęte są ramiona i inne części ciała.
- Ponadto, zajęcie nerek może występować często z krwiomoczem; bólem brzucha, nieraz z krwawieniem w przewodzie pokarmowym lub wgłobieniem i bólem/zapaleniem stawów niepowodującymi ich destrukcji.1
- Choroba ta jest również nazywana plamicą anafilaktoidalną.
Częstość występowania
- Choroba występuje głównie w dzieciństwie i nieco częściej dotyczy chłopców niż dziewczynek.
- Zapadalność
- od 10 do 22 nowych zachorowań na 100 000 mieszkańców rocznie
- Dzieci w wieku poniżej 10 lat stanowią ponad 90% przypadków. Zapadalność jest najwyższa u dzieci w wieku od 5 do 15 lat.2-3
- Choroba ma zwykle łagodniejszy przebieg u niemowląt i dzieci w wieku poniżej 2 lat.4
- Występuje częściej w miesiącach zimowych i zwykle pojawia się po zakażeniu dróg oddechowych.
Etiologia i patogeneza
- Etiologia choroby nie jest w pełni wyjaśniona, ale obserwowany jest związek z zakażeniami bakteryjnymi i wirusowymi (paciorkowce beta-hemolizujące, mykoplazmy, wirus Epsteina-Barr, adenowirus i parwowirus B19), ukąszeniami przez owady, alergiami i narażeniem na zimno, a także po lekach, w tym po antybiotykach.5
- W przypadku zachorowania narażenie na antygen prowadzi do powstawania kompleksów immunologicznych odkładających się w narządach, co następuje poprzez nieprawidłową syntezę, wydzielanie i utrzymywanie się IgA1 oraz nieprawidłową glikozylację IgA1.
- Odkładanie się kompleksów immunologicznych powoduje zwiększoną przepuszczalność naczyń, wysięk i krwawienie, co wywołuje odpowiednie objawy w różnych układach narządów.
- Spośród wszystkich patogenów najlepiej zbadane zostały paciorkowce beta-hemolizujące grupy A. Dodatnie posiewy z wymazów z jamy ustno-gardłowej występują u 10–30% pacjentów. Ponadto, miano antystreptolizyny O wzrasta o 20–50%.6-7
Czynniki predysponujące
- Wcześniejsze zakażenia
- Płeć męska
- Predyspozycje genetyczne (obecność antygenu HLA-DRB1*01 lub HLA-35 u chorych z powikłaniami nerkowymi).
ICD-10
- D69.0 Plamica alergiczna
Diagnostyka
Kryteria diagnostyczne
- Chorobę rozpoznaje się na podstawie typowego obrazu klinicznego: typowa plamica, ewentualnie ból brzucha, zapalenie stawów i wyniki badań wskazujące na zaburzenie nerek przy jednoczesnym braku małopłytkowości.8
Kryteria rozpoznania
- Obowiązkowo plamica wyczuwalna palpacyjnie i co najmniej jeden z następujących objawów:9-11
- rozlany ból brzucha
- Każda biopsja (np. skóry), która wykazuje dominujące złogi immunoglobuliny A.
- zapalenie stawów (ostre, wszystkie stawy) lub ból stawów
- zajęcie nerek (krwiomocz lub białkomocz)
Diagnostyka różnicowa
- Plamica
- immunologiczna plamica małopłytkowa
- zespół hemolityczno-mocznicowy
- guzkowe zapalenie tętnic
- ziarniniakowatość z zapaleniem naczyń (ziarniniak Wegenera)
- inne naczyniowe przyczyny krwotoków skórnych, takie jak awitaminoza C, dziedziczna teleangiektazja krwotoczna, zespół Ehlera-Danlosa, choroba Kawasakiego
- Zakażenia12
- ostre bakteryjne zapalenie wsierdzia
- infekcja meningokokowa
- wywołane przez paciorkowce
- gruźlica
- kiła
- leiszmanioza
- Choroby autoimmunologiczne i zapalne układowe12
- toczeń rumieniowaty układowy
- twardzina układowa
- sarkoidoza
- zapalne choroby jelit
Wywiad lekarski
- Chorobę często poprzedza zakażenie dróg oddechowych.7,13
- Przebieg może być ostry, z kilkoma objawami w tym samym czasie lub rozwijać się stopniowo przez tygodnie i miesiące.3
- Zawsze występuje zajęcie skóry.
- Często zaczyna się od jasnoczerwonych zmian plamisto-grudkowych.
- Następnie wysypka skórna często przekształca się w wybroczyny lub plamicę, zwykle zlokalizowaną symetrycznie.5,14
- Zazwyczaj zaczyna się od stóp i rozprzestrzenia się w centralnym kierunku.
- Lokalizacja zazwyczaj po wyprostnej stronie kończyn.
- Może również zajęte pośladki i okolice narządów płciowych.
- Krwawienia mogą zlewać się do dużych obszarów i prowadzić do martwicy skóry.
- U 10–25% bóle stawów i objawy żołądkowo-jelitowe mogą wystąpić do 2 tygodni przed pojawieniem się zmian skórnych.13
- Inne częste objawy narządowe
- Ból i obrzęk stawów (w 75%), głównie stawów skokowych i kolanowych13; nigdy nie występuje hemartroza.
- Może poprzedzać wysypkę w 15–25% przypadków.6
- Objawy są przejściowe, bez destrukcji i deformacji stawów.
- Ból brzucha (często po posiłku) ze smolistymi stolcami lub bez (50–75%); powikłania jelitowe (krwawienie, niedrożność, perforacja, wgłobienie (1,5%) mogą zagrażać życiu. Krwawienie może być utajone lub może mu towarzyszyć krwawy lub czarny, a nawet smolisty stolec (30%)15. Możliwe jest również pojawienie się zapalenia trzustki.
- U około 40–50% dzieci z chorobą Henocha-Schönleina dochodzi do zajęcia nerek z krwiomoczem (25%) i/lub białkomoczem.16
- Prawie nigdy nie występuje przed wysypką skórną i może być opóźnione o tygodnie lub miesiące. W związku z tym zajęcie nerek może wystąpić między 3. dniem a rokiem po rozpoznaniu.
- Często występują tylko łagodne objawy z krwiomoczem lub niskim białkomoczem (ok. 80%).
- Ciężkie zajęcie nerek może prowadzić do zespołu nefrytycznego/nerczycowego i ostrej niewydolności nerek. Spośród tych pacjentów u ok. 15–50% rozwija się w ciągu 5–10 lat schyłkowa niewydolność nerek.
- W zależności od nasilenia, obraz histologiczny może wahać się od minimalnych zmian do obrazu błoniasto-rozplemowego kłębuszkowego zapalenia nerek.
- Ryzyko zajęcia nerek jest najwyższe u osób w wieku powyżej 10 lat z utrzymującą się plamicą i ciężkim bólem brzucha.17-18
- Ból i obrzęk stawów (w 75%), głównie stawów skokowych i kolanowych13; nigdy nie występuje hemartroza.
- Rzadsze objawy narządowe
- Ból i obrzęk moszny (zapalenie jądra, skręt jądra) mogą również wystąpić w 2–40% przypadków.17
- Bardzo rzadko dochodzi do uszkodzenia mózgu (krwotok mózgowy, drgawki) i płuc (zapalenie płuc, krwotok pęcherzykowy).
Badanie przedmiotowe
- Krwotoczna, plamisto-grudkowa, wyczuwalna wysypka plamista na kończynach, pośladkach i okolicy narządów płciowych
- W przypadku zajęcia stawu: obrzęk i ból stawu
- W przypadku zajęcia przewodu pokarmowego: ostry ból brzucha ewentualnie ze smolistym stolcem; z powikłaniami jelitowymi, takimi jak wgłobienie, perforacja, niedrożność; obraz ostrego brzucha
- W przypadku zajęcia układu moczowo-płciowego: ewentualnie obrzęk i ból jąder
- W przypadku zajęcia nerek: ewentualnie obraz zespołu nerczycowego (białkomocz >3,5 g/dobę, hipoproteinemia <60 g/ l, hiperlipoproteinemia, obrzęki obwodowe) lub nefrytycznego (białkomocz ≤3,5 g/dobę, obrzęki, nadciśnienie tętnicze, krwiomocz).
Badania uzupełniające w praktyce lekarza rodzinnego
- Pomiar ciśnienia tętniczego
- Diagnostyka moczu: test paskowy moczu, w razie potrzeby mocz z dobowej zbiórki w celu oznaczenia diurezy, klirensu kreatyniny i białkomoczu
- W razie potrzeby diagnostyka laboratoryjna
- hemoglobina (prawidłowa lub obniżona), leukocyty, OB, CRP, płytki krwi (w normie), MCV (w normie), kreatynina, elektrolity (sód, potas, wapń), mocznik
- USG jamy brzusznej w przypadku niejasnych dolegliwości brzusznych lub podejrzenia wgłobienia
Diagnostyka specjalistyczna
- Badania laboratoryjne
- w razie potrzeby czynniki krzepnięcia (protrombina, czas częściowej tromboplastyny, fibrynogen) oraz IgA i IgM w surowicy (u ok. 50% pacjentów w ostrej fazie podwyższony poziom17) i ANA, składowe układu dopełniacza oraz ANCA w celu przeprowadzenia diagnostyki różnicowej
- Nie są możliwe swoiste badania serologiczne w kierunku plamicy Schönleina-Henocha.4
- Ewentualnie biopsja skóry (dominujące złogi immunoglobuliny A)
- wskazania: atypowe wyniki badań skóry lub poważne zajęcie narządów w celu wykluczenia innych zapaleń naczyń
- Krwawienia z przewodu pokarmowego mogą wymagać endoskopii lub angiografii.19
- W przypadku ostrej moszny ultrasonografia i badanie dopplerowskie moszny mogą być pomocne w celu dokonania oceny różnicowej.
- Dalsza diagnostyka moczu, taka jak badanie mikroskopowe moczu w przypadku umiarkowanego lub ciężkiego zajęcia nerek w celu wykrycia erytrocytów, leukocytów i wałeczków
- Ewentualnie biopsja nerek
- wskazania: nasilony białkomocz, ograniczony współczynnik filtracji kłębuszkowej, zespół neftrytyczny/nerczycowy
Wskazania do skierowania do specjalisty
- Zgłoszenie się do dermatologa w przypadku niejasnych wyników badań skóry w celu wyjaśnienia diagnostyki różnicowej (biopsja skóry)
- Zgłoszenie się do specjalisty nefrologa (dziecięcego)/pediatry lub przyjęcie do szpitala w przypadku zajęcia nerek wraz z białkomoczem, krwiomoczem makroskopowym i/lub nadciśnieniem tętniczym, zespołem nerczycowym i/lub niewydolnością nerek w celu dalszej diagnostyki (biopsji nerki) i rozpoczęcia leczenia
- Zgłoszenie się do urologa (dziecięcego) w przypadku obrzęku jąder w celu wykluczenia skrętu jądra i dalszej diagnostyki różnicowej
- Hospitalizacja jest wskazana w przypadku niewystarczającego monitorowania przebiegu, umiarkowanego lub ciężkiego odwodnienia, krwawienia, ostrego brzucha w celu wykluczenia wgłobienia, perforacji jelita i ciężkiego zajęcia nerek.20
Leczenie
Cele leczenia
- Łagodzenie objawów do czasu samoistnego ustąpienia choroby
- W przypadku zajęcia nerek, w zależności od stadium, należy rozpocząć leczenie, aby zapobiec niewydolności nerek.
Ogólne informacje o leczeniu
- W większości przypadków (90%) choroba ustępuje samoistnie, trwa średnio 4 tygodnie i nie wymaga specyficznego leczenia poza odpoczynkiem fizycznym.3,20
Zalecenia dla pacjentów
- Podczas ostrej fazy choroby zaleca się unikanie wysiłku fizycznego i ewentualnie odpoczynek w łóżku.
- Według PRES (Paediatric Rheumatology European Society — Europejskiego Towarzystwa Reumatologii Dziecięcej) dzieci mogą wrócić do szkoły po wyzdrowieniu i uczestniczyć w zajęciach sportowych, takich jak zajęcia wychowania fizycznego. PRES zaleca, aby dzieci u których wystąpią bóle stawów, zgłosiły to i zaprzestały dalszych ćwiczeń.
- Pomimo, że mechaniczne obciążenie jest wprawdzie zakazane przy zapaleniu stawów, uważa się jednak, że wyrządzone szkody są znacznie mniejsze niż obciążenie psychiczne związane z wykluczeniem z zajęć sportowych z innymi dziećmi.
Leczenie farmakologiczne
W praktyce lekarza rodzinnego
- Leki przeciwbólowe w razie potrzeby, np. paracetamol lub NLPZ (nie w przypadku zajęcia nerek)4
U specjalisty
- Glikokortykosteroidy są stosowane w cięższych przypadkach i mają wpływ na objawy nerkowe, w zajęciu narządów jamy brzusznej, stawów i skóry.
- W odniesieniu do leczenia zajętych nerek nadal brakuje potwierdzonych zaleceń leczenia. Stosowane leki są zatem najczęściej podawane są poza wskazaniami rejestracyjnymi.
- Obecnie stosuje się schemat leczenia w zależności od stopnia zajęcia nerek.
- Łagodna nefropatia (mikrokrwiomocz i/lub łagodny współistniejący białkomocz) jest tylko monitorowana (patrz także Dalsze postępowanie).
- W przypadku umiarkowanej nefropatii (nienerczycowego, utrzymującego się, umiarkowanego białkomoczu bez zaburzeń czynności nerek) zwykle rozpoczyna się leczenie inhibitorem ACE.
- W ciężkiej nefropatii (białkomocz nerczycowy lub zespół nerczycowy z upośledzoną czynnością nerek lub szybko postępujące kłębuszkowe zapalenie nerek), glikokortykosteroidy są wprowadzane po biopsji nerki, ewentualnie w skojarzeniu z lekami immunosupresyjnymi (takimi jak azatiopryna, cyklofosfamid lub cyklosporyna)
- Nie zaleca się profilaktycznego podawania glikokortykosteroidów w celu zapobiegania zajęciu nerek, jeśli wykazano ich nieskuteczność.
Dalsze leczenie
- Plazmafereza w przypadku szybko postępującego zajęcia nerek
Zapobieganie
- Obecnie nie istnieją żadne interwencje, które mogłyby zapobiec zaburzeniu nerek u dzieci z plamicą Schönleina-Henocha (Ia).21
Przebieg, powikłania i rokowanie
Przebieg
- U większości pacjentów przebieg choroby jest łagodny i trwa krótko. Całkowite wyleczenie następuje zazwyczaj w ciągu kilku tygodni.
- Nawroty są jednak możliwe i występowały w dużym badaniu kohortowym u 1/3 przypadków.22
- Zajęcie nerek może mieć przewlekły przebieg z łagodnym białkomoczem i krwiomoczem, trwać kilka miesięcy lub nawet powoli prowadzić po kilku latach do niewydolności nerek.
Powikłania
- Zajęcie nerek
- Zajęcie nerek obserwuje się w 40–50% przypadków, zwykle w łagodnej postaci z mikroskopowym krwiomoczem i białkomoczem.22
- Zapalenie nerek lub zespół nerczycowy występują w 5–10% przypadków; u <1% dochodzi do rozwoju niewydolności nerek.22-24
- Ostry brzuch w 1,5% przypadków spowodowany:
- wgłobieniem, krwawieniem z przewodu pokarmowego, niedrożnością, perforacją lub zapaleniem trzustki
- Ostra moszna
- Zapalenie jąder i obrzęk moszny mogą wystąpić nawet u 35% chłopców z chorobą Schönleina-Henocha.3
- Możliwy jest również skręt jądra z powodu obrzęku moszny.
- Rzadko występują inne stany zagrażające życiu, takie jak krwotok mózgowy lub krwotok pęcherzykowy.
Rokowanie
- Ogólnie dobre; choroba zwykle ustępuje samoistnie w ciągu 4 tygodni.13
- Plamica Schönleina-Henocha ma wyraźną tendencję do nawrotów. Dotyczy to około 1/3 pacjentów w ciągu pierwszych 6 miesięcy po ostrej fazie choroby i osób, u których w przebiegu choroby doszło do zajęcia nerek.
- Po ciężkim zajęciu nerek, długotrwałej chorobie i/lub wielokrotnych nawrotach, w niektórych przypadkach (1–5%) dochodzi do przewlekłego zajęcia nerek.25
- U 30–50% przypadków wyniki badania moczu mogą byc nieprawidłowe przez miesiące i lata, ale tylko u 1–3% rozwija się jawne zaburzenie czynności nerek.6,26
- Pacjenci z mikroskopowym krwiomoczem i minimalnym białkomoczem mają dobre rokowanie.
- Zapalenie nerek z powikłaniem w postaci zespołu nerczycowego ma złe rokowanie.27-28
Dalsze postępowanie
- Ponieważ zajęcie nerek w 99% przypadków może rozwinąć się w ciągu 1 roku od wystąpienia plamicy, zaleca się regularne monitorowanie moczu i ciśnienia tętniczego.
- W pierwszym miesiącu po zachorowaniu zaleca się badania 2 razy w tygodniu.
- W 2. i 3. miesiącu po zachorowaniu odstęp ten można zwiększyć do jednego razu w tygodniu.
- Zaleca się kontrolę dwa razy w miesiącu przez okres 4–6 miesięcy po wystąpieniu choroby.
- W okresie od 6. do 12. miesiąca wystarczy comiesięczna kontrola.
- Jeśli po upływie roku wyniki nie ulegną zmianie, kontrole mogą zostać zakończone.
- W przypadku niewielkiego zajęcia nerek (mikrohematuria, ewentualnie z niewielkim białkomoczem), po roku zaleca się kontrolę moczu i pomiar ciśnienia tętniczego raz lub dwa razy w roku.
Jakie kontrole są zalecane?
- Badanie moczu pod kątem krwiomoczu i białkomoczu przy użyciu testu paskowego moczu i białka/kreatyniny w moczu lub dobowej zbiórki moczu
- Ciśnienie tętnicze
- W przypadku budzącego zastrzeżenia nadciśnienia tętniczego, białkomoczu lub krwiomoczu makroskopowego, zaleca się konsultację nefrologiczną w celu dalszej diagnostyki i leczenia.
Informacje dla pacjentów
Informacje dla pacjentów w Medibas
Ilustracje
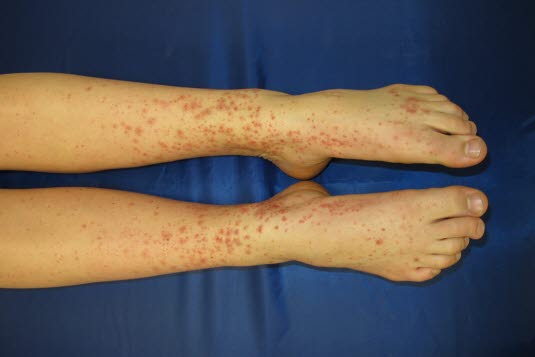
Plamica na kończynach dolnych
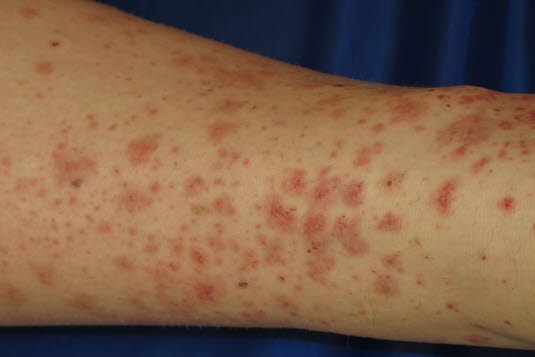
Wysypka występuje zwykle na kończynach, pośladkach i okolicy anogenitalnej. Stawy mogą byc obrzęknięte.
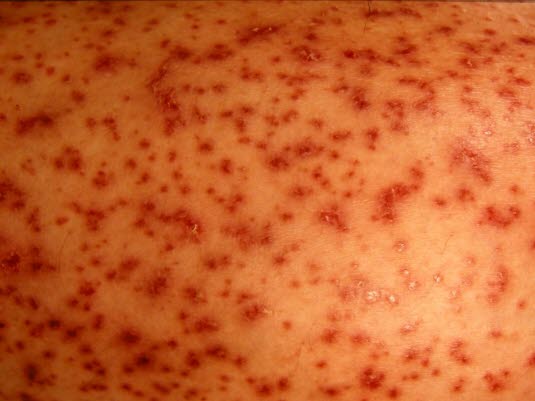
U około połowy chorych dzieci obserwuje się zajęcie nerek (krwiomocz i/lub białkomocz).
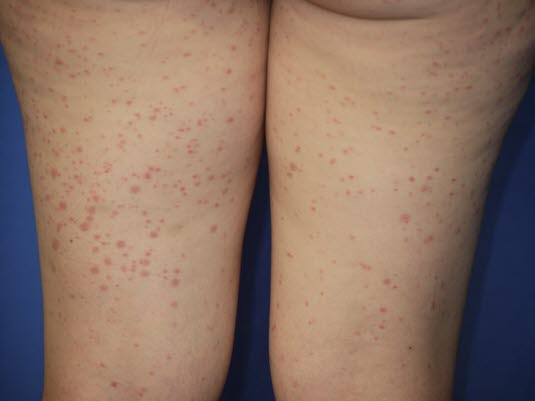
Rozpoznanie kliniczne: do typowych objawów należą plamica, bóle brzucha, zapalenie stawów i choroba nerek przy braku trombocytopenii.
Źródła
Piśmiennictwo
- Roberts PF, Waller TA, Brinker TM, et al. Henoch-Schonlein purpura: a review article. South Med J. 2007;100:821-824. PubMed
- Gardner-Medwin JM, Dolezalova P, Cummins C, Southwood T. Incidence of Henoch-Schönlein purpura, Kawasaki disease, and rare vasculitides in children of different ethnic origins. Lancet 2002; 360: 1197 - 202. PubMed
- Gedalia A. Henoch-Schönlein purpura. Curr Rheumatol Rep 2004; 6: 195-202. PubMed
- Reamy BV, Williams PM, Lindsay TJ. Henoch-Schönlein purpura. Am Fam Physician 2009; 80: 697-704. American Family Physician
- Katz S, Borst M, Seekri I, Grosfeld J. Surgical evaluation of Henoch-Schonlein purpura. Experience with 110 children. Arch Surg 1991; 126: 849 - 53. PubMed
- Trapani S, Micheli A, Grisolia F, et al. Henoch-Schonlein purpura in childhood: epidemiological and clinical analysis of 150 cases over a 5-year period and review of literature. Semin Arthritis Rheum 2005; 35: 143-53. PubMed
- Masuda M, Nakanishi K, Yoshizawa N, Iijima K, Yoshikawa N. Group A streptococcal antigen in the glomeruli of children with Henoch-Schönlein nephritis. Am J Kidney Dis 2003; 41: 366-70. PubMed
- Roberts PF. Henoch-Schonlein purpura. BestPractice, last updated April 16, 2014.
- Dillon MJ. Henoch-Schönlein purpura: recent advances. Clin Exp Rheumatol 2007; 25(1 suppl 44): S66-S68.
- Ozen S, Pistorio A, Iusan SM, et al; Paediatric Rheumatology International Trials Organisation (PRINTO). EULAR/PRINTO/PRES criteria for Henoch-Schönlein purpura, childhood polyarteritis nodosa, childhood Wegener granulomatosis and childhood Takayasu arteritis: Ankara 2008. Part II: final classification criteria. Ann Rheum Dis 2010;69:798-806. PubMed
- Dillon MJ, Ozen S. A new international classification of childhood vasculitis. Pediatr Nephrol 2006; 21: 1219-22. PubMed
- Gyun Ahn J. Overview of childhood vasculitis. J Rheum Dis 2024; 31(3): 135-142. www.jrd.or.kr
- Saulsbury FT. Clinical update: Henoch-Schönlein purpura. Lancet 2007; 369: 976-8. PubMed
- Mintzer C, Nussinovitch M, Danziger Y, Mimouni M, Varsano I. Scrotal involvement in Henoch-Schönlein purpura in children. Scand J Urol Nephrol 1998; 32: 138 - 9. PubMed
- Bailey M, Chapin W, Licht H, Reynolds JC. The effects of vasculitis on the gastrointestinal tract and liver. Gastroenterol Clin North Am 1998; 27: 747-82. PubMed
- Fervenza FC. Henoch-Schönlein purpura nephritis. Int J Dermatol 2003; 42: 170-7. PubMed
- Kellerman PS. Henoch-Schönlein purpura in adults. Am J Kidney Dis 2006; 48: 1009-16. PubMed
- Shin JI, Park JM, Shin YH, Hwang DH, Kim JH, Lee JS. Predictive factors for nephritis, relapse, and significant proteinuria in childhood Henoch-Schönlein purpura. Scand J Rheumatol 2006; 35: 56-60. PubMed
- Bailey M, Chapin W, Licht H, Reynolds JC. The effects of vasculitis on the gastrointestinal tract and liver. Gastroenterol Clin North Am 1998; 27: 747-82. PubMed
- Coppo R, Andrulli S, Amore A, et al. Predictors of outcome in Henoch-Schönlein nephritis in children and adults. Am J Kidney Dis 2006; 47: 993-1003. PubMed
- Chartapisak W, Opastiraku S, Willis NS, Craig JC, Hodson EM. Prevention and treatment of renal disease in Henoch-Schönlein purpura: a systematic review. Arch Dis Child 2009; 94: 132-7. PubMed
- Calvo-Rio V, Lociera J, Mata C, et al. Henoch-Schönlein purpura in northern Spain: clinical spectrum of the disease in 417 patients from a single center. Medicine (Baltimore) 2014; 93: 106-13. pmid:24646467 PubMed
- Sano H, Izumida M, Shimizu H, Ogawa Y. Risk factors of renal involvement and significant proteinuria in Henoch-Schonlein purpura. Eur J Pediatr 2002; 161: 196 - 201. PubMed
- Ronkainen J, Nuutinen M, Koskimies O. The adult kidney 24 years after childhood Henoch-Schonlein purpura: a retrospective cohort study. Lancet 2002; 369: 666 - 70. PubMed
- Finkel TH, et al. Chronic parvovirus B19 infection and systemic necrotising vasculitis: opportunistic infection or aetiological agent? Lancet 1994; 343: 1255-8. PubMed
- Saulsbury FT. Henoch-Schönlein purpura in children: report of 100 patients and review of the literature. Medicine 1999; 78: 395-409. PubMed
- Koskimies O, Mir S, Rapola J and Vilska J. Henoch-Schönlein nephritis: long-term prognosis of unselected patients. Arch Dis Child 1981; 56: 482-4. PubMed
- Ronkainen J, Ala-Houhala M, Huttunen NP, et al. Outcome of Henoch-Schoenlein nephritis with nephrotic-range proteinuria. Clin Nephrol 2003; 60: 80-4. PubMed
Autorzy
- Joanna Dąbrowska-Juszczak, lekarz
- Kristine Scheibel, Dr. med., Fachärztin für Allgemeinmedizin, Norderney
