Streszczenie
- Definicja: malaria to choroba zakaźna wywoływana przez pierwotniaki z rodzaju Plasmodium spp. Jest przenoszona przez ukąszenie komara Anopheles.
- Epidemiologia: szacuje się, że w 2019 roku na malarię zachorowało około 229 milionów ludzi na świecie, 409 000 osób zmarło z powodu tej choroby.
- Objawy: zarażenie malarią objawia się gorączką o charakterze napadowym, która w niektórych przypadkach może występować również okresowo. Inne częste objawy to ból głowy, bóle mięśni i bóle stawów. Nasilone objawy, takie jak objawy ze strony ośrodkowego układu nerwowego lub wstrząs, a także nieregularne wysokie temperatury mogą wskazywać na malarię tropikalną.
- Badanie fizykalne: w zaawansowanym przebiegu choroby mogą oprócz gorączki występować zaburzenia świadomości, splenomegalia, żółtaczka i hepatomegalia.
- Rozpoznanie: rozpoznanie ustala się przez mikroskopowe wykrycie patogenu w tzw. „grubej kropli” i w rozmazie krwi. Badanie należy wykonać u każdego chorego z gorączką, który w ciągu ostatnich 4 miesięcy przebywał na obszarze endemicznego występowania malarii. Podlega zgłoszeniu na formularzu ZLK-1.
- Leczenie: farmakoterapia malarii zależy od jej nasilenia (malaria niepowikłana/powikłana). Stosuje się różne leki w celu zahamowania procesu dojrzewania pasożytów w erytrocytach. Istnieja także różne metody profilaktyki malarii.
Informacje ogólne
Definicja
- Malaria (zimnica) jest najważniejszą zakaźną chorobą podróżnych.
- Malarię wywołują pierwotniaki z rodzaju Plasmodium spp. przenoszone przez ukąszenie komara Anopheles, który jest aktywny niemal wyłącznie o zmierzchu i w nocy.1
Epidemiologia
- Na świecie:
- malaria jest chorobą endemiczną w ok. 100 krajach, w których żyje około 40% (3,4 mld) populacji świata
- najbardziej dotkniętym regionem jest Afryka, w której występuje około 94% wszystkich przypadków malarii2
- niemal połowę przypadków malarii na świecie odnotowuje się w zaledwie pięciu krajach: Nigeria (25%), Demokratyczna Republika Konga (11%), Mozambik (5%), Uganda (4%) i Indie (4%)
- w strefach umiarkowanych, np. w Grecji, występują bardzo rzadkie przypadki malarii autochtonicznej
- szacuje się, że w 2019 roku na malarię zachorowało na świecie około 229 mln osób, a 409 000 osób zmarło z powodu tej choroby2
- około 67% stanowią dzieci poniżej 5. roku życia; większość z nich umiera na malarię mózgową lub niedokrwistość.
- malaria jest chorobą endemiczną w ok. 100 krajach, w których żyje około 40% (3,4 mld) populacji świata
- Przypadki zawleczone:
- co roku około 125 milionów ludzi z części świata wolnych od malarii podróżuje do obszarów endemicznych; co najmniej 10 000 z nich zaraża się malarią3
- liczby te uważa się za niepewne, ponieważ nie ma wiarygodnych informacji na temat zgłaszania i leczenia przypadków zachorowań w kraju pobytu
- malaria nieproporcjonalnie częściej dotyka migrantów w pierwszym lub drugim pokoleniu z obszarów endemicznych, którzy zarażają się podczas odwiedzin u przyjaciół i krewnych (Visiting Friends and Relatives – VFR)4
- częste przyczyny to:
- lekceważenie ryzyka
- błędne przekonanie o trwałej, częściowej odporności na malarię
- odwiedzanie regionów wiejskich o wysokim wskaźniku transmisji malarii
- lekarze rodzinni powinni poruszać kwestię profilaktyki malarii podczas wizyty w gabinecie.
- częste przyczyny to:
- co roku około 125 milionów ludzi z części świata wolnych od malarii podróżuje do obszarów endemicznych; co najmniej 10 000 z nich zaraża się malarią3
- W bardzo rzadkich przypadkach patogeny malarii są również przenoszone poza obszarami ich występowania:
- przez zarażone komary zawleczone drogą lotniczą lub w bagażu
- przez lokalnie występujące komary zarażone od zakażonego człowieka
- przeniesienie poprzez transfuzję lub przeszczep, ekspozycję laboratoryjną, igły i strzykawki (np. przy dożylnym zażywaniu narkotyków)
- z matki na płód
- Zapadalność w Polsce: 0,11 przypadków na 100 000. W 2022 roku odnotowano 43 przypadki malarii.5
Etiologia i patogeneza
Etiologia
- Malarię wywołują pierwotniaki z rodzaju Plasmodium spp., które dzielą się na pięć gatunków:
- P. falciparum:
- powoduje najwięcej zarażeń na świecie i charakteryzuje się największym obszarem występowania
- najczęściej spotykany typ patogenu w Afryce Subsaharyjskiej, Azji Południowo-Wschodniej i regionie Pacyfiku; na Haiti występuje wyłącznie Plasmodium falciparum.
- P. vivax:
- występuje głównie w Afryce Północnej, na Bliskim Wschodzie, w Pakistanie, Indiach, Nepalu, Sri Lance i Ameryce Środkowej
- na tych obszarach wzrasta również zachorowalność na malarię wywołaną przez Plasmodium falciparum.
- P. malariae:
- jest rozpowszechniony na całym świecie.
- P. ovale:
- występuje głównie w Afryce Zachodniej.
- P. knowlesi:
- obszar występowania ograniczony głównie do Azji Południowo-Wschodniej, ale i tam ten gatunek jest bardzo rzadki.
- P. falciparum:
- Klinicznie rozróżnia się cztery rodzaje malarii:
- Malaria tropikalna:
- wywołana przez zakażenie P. falciparum
- często ciężki przebieg, wysoka śmiertelność w przypadku braku leczenia.
- Malaria trzeciaczka:
- wywoływana przez P. vivax i P. ovale
- w większości przypadków przebiega bez zagrażających życiu powikłań, ale często z ciężkimi objawami
- ze względu na hipnozoity, stadium bytujące w wątrobie, nawroty mogą wystąpić po kilku tygodniach, a nawet latach.
- Malaria czwartaczka:
- wywoływana przez P. malariae
- występuje rzadko
- ze względu na bardzo wolny cykl namnażania (>72 godzin) w tej postaci malarii możliwy jest bardzo długi okres wylęgania
- dodatkowo jeśli czas trwania terapii jest zbyt krótki, mogą wystąpić uporczywe zakażenia lub odległe w czasie nawroty choroby
- Malaria knowlesi:
- w Azji Południowo-Wschodniej P. knowlesi, gatunek z rodzaju Plasmodium, występujący naturalnie u makaków (małpy są naturalnym rezerwuarem), może być przenoszony na ludzi i prowadzić do piorunującego przebiegu choroby.
- Malaria tropikalna:
Patogeneza
- Plazmodia to pasożyty wewnątrzkomórkowe.
- Charakteryzują się dwuetapowym cyklem rozwojowym:
- cykl w ludzkim żywicielu
- i cykl w przenoszącym malarię komarze.
Cykl życiowy pasożyta
-
Samice komara widliszka pobierają niedojrzałe formy pasożyta (gametocyty) wraz z krwią wysysaną podczas ukąszenia.
 Komar widliszek wysysający krew
Komar widliszek wysysający krew - Gametocyty w komarze przekształcają się w sporozoity, czyli stadium, które wywołuje zakażenie u człowieka. Sporozoity są przenoszone na człowieka podczas ukąszenia wraz ze śliną komara.
- W wątrobie człowieka sporozoity rozwijają się przez podział na tzw. schizonty tkankowe, które dojrzewają w okresie wylęgania trwającym 1–3 tygodni, a później pękają, uwalniając merozoity.
- Liczba merozoitów powstających w jednym schizoncie tkankowym różni się w zależności od gatunku Plasmodium spp. Liczba ta jest największa w przypadku P. falciparum.
- Merozoity przechodzą z tkanki wątroby do krwi i atakują erytrocyty.
- U P. vivax i P. ovale tylko część schizontów rozwija się w dojrzałe formy z merozoitami, które następnie okresowo przenikają do krwi.
- Pozostała część schizontów pozostaje w swoistej fazie uśpienia w formie jednokomórkowej przez miesiące lub lata. Na skutek stymulacji (stres, zakażenia), której mechanizm jest jeszcze mało znany, hipnozoity te dojrzewają do schizontów zawierających merozoity, a następnie prowadzą do nawrotów charakterystycznych dla malarii trzeciaczki.
- W erytrocytach merozoity ponownie się namnażają i przekształcają w tzw. schizonty we krwi. Po kolejnych 48–72 godzinach zakażone erytrocyty rozpadają się, ponownie uwalniając merozoity, które następnie atakują kolejne erytrocyty.
- Niektóre z nich różnicują się w erytrocytach w formy płciowe (gamogonia). Powstają makro- i mikrogametocyty.
- Makro- i mikrogamety pobrane przez komary łączą się w oocystę, z której powstają sporozoity mogące zainfekować nowego żywiciela poprzez ślinę.
- Faza erytrocytarna z inwazją, proliferacją i pękaniem komórek może powtarzać się niezliczoną ilość razy. Wraz ze wzrostem parazytemii przebieg choroby stopniowo się nasila.
Czynniki predysponujące
- Przebywanie na terenach endemicznych bez (wystarczającej) profilaktyki (leki, ochrona przed komarami).
- Kobiety w ciąży i dzieci są szczególnie narażone na zagrażającą życiu malarię tropikalną (P. falciparum).
- Niedobory odporności.
- Odporność wykształca się po wielokrotnych zakażeniach malarią w dzieciństwie.
- Odporność bezwzględna jest niemożliwa; odporność nabyta może zaniknąć po kilkuletnim pobycie poza terenem endemicznym.
ICD-10
- B50 Malaria wywołana przez Plasmodium falciparum.
- B51 Malaria wywołana przez Plasmodium vivax.
- B52 Malaria wywołana przez Plasmodium malariae.
- B53 Inna postać malarii potwierdzona parazytologicznie.
- B54 Malaria nieokreślona.
Diagnostyka
Kryteria diagnostyczne
- Gorączka po pobycie w rejonie występowania malarii (szczególnie w pierwszych 4 miesiącach po powrocie)
- Na malarię może też wskazywać ciężki obraz kliniczny bez gorączki, po pobycie w rejonie występowania malarii, zwłaszcza jeśli stwierdza się określone zmiany laboratoryjne (hemoliza, małopłytkowość, niewydolność nerek).
- Objawy i wyniki badania przedmiotowego nie są wystarczająco miarodajne, aby rozpoznać malarię wyłącznie na podstawie obrazu klinicznego.6
- Mikroskopowe wykrywanie pasożytów w rozmazie krwi lub w „grubej kropli”.
Diagnostyka różnicowa
- Gorączka innego pochodzenia po pobycie w rejonie występowania malarii.
- Choroba przebiegająca z gorączką, która występuje w okresie krótszym niż 7 dni od przybycia do obszaru występowania malarii, prawdopodobnie nie jest malarią.
- Swoiste rozpoznania różnicowe mogą obejmować takie choroby jak:
- grypa
- zakażenie układu moczowego
- dur plamisty
- zakaźne zapalenie wątroby
- gorączka denga lub inne tropikalne zakażenia wirusowe
- leptospiroza
- riketsjoza
Wywiad
- Gorączka po pobycie na obszarze występowania malarii
- Bóle kończyn, ból głowy i osłabienie po wzmożonym narażeniu na malarię w obszarach o wysokich wskaźnikach transmisji.
- Przy połowicznej immunizacji gorączka może nie występować.
- Informacja o przyjęciu profilaktyki malarii nie wyklucza malarii.
Zakażenie P. vivax i P. ovale (malaria trzeciaczka)
- Podczas pierwszego ataku malarii często nie występują jeszcze regularne napady gorączki, gorączka wzrasta i spada nieregularnie w ciągu dnia.
- W ciągu kilku dni rozwijają się regularne epizody gorączki, powtarzające się w odstępach dwudniowych.
- Po 3–4 godzinach gorączka ponownie ustępuje, a po ok. 48 godzinach pojawia się nowy epizod gorączkowy.
- Inne możliwe objawy to osłabienie, ból głowy, zawroty głowy, umiarkowane objawy ze strony układu pokarmowego, bóle mięśni, bóle stawów, bóle pleców i suchy kaszel.
- Pomiędzy napadami pacjenci mogą czuć się zmęczeni, poza tym mogą wydawać się zdrowi.
- Atak malarii trwa zwykle maksymalnie 2 tygodnie, jednak w każdej chwili może nastąpić nawrót.
Zakażenie P. malariae (malaria czwartaczka)
- W obrazie klinicznym dominuje gorączka nawracająca w rytmie 72-godzinnym.
Zakażenie P. knowlesi
- Obraz kliniczny charakteryzuje się codziennymi napadami gorączki, często z wysoką parazytemią.
- Może wystąpić malaria powikłana.
Zakażenie P. falciparum (malaria tropikalna)
- Często występują osłabienie, ból głowy i kończyn oraz nieregularne napady gorączki, a także biegunki.
- Typ gorączki nie jest kryterium diagnostycznym malarii tropikalnej, ponieważ nie występują regularne napady gorączki.
- Może wystąpić malaria powikłana.
Malaria powikłana
- Malarię uznaje się za powikłaną, gdy występują objawy niewydolności narządów w badaniu przedmiotowym lub badaniach laboratoryjnych lub hiperparazytemia.
- W malarii powikłanej należy wybrać inną strategię terapeutyczną niż w malarii niepowikłanej.
- Kryteria malarii powikłanej (spełnione co najmniej 1 kryterium):
- badania przedmiotowe: zaburzenia świadomości, napady padaczkowe, niewydolność oddechowa, wstrząs lub niedociśnienie, krwotok samoistny, skąpomocz (oliguria)
- badania laboratoryjne: hipoglikemia, kwasica lub podwyższenie poziomu mleczanów, hiperkalemia >5,5 mmol/l, kreatynina >2,5 mg/dl (>221 mikromol/l) lub szybko rosnące stężenie kreatyniny, ciężka niedokrwistość, bilirubina >3 mg/dl (50 mikromol/l) z parazytemią >100 000/mcl
- parazytemia P. falciparum >250 000/mcl (≥5%), P. knowlesi >100 000/mcl (≥2%).
- Niezależnie od ww. kryteriów decyzję o wdrożeniu postępowania i terapii w malarii powikłanej podejmuje się przy uwzględnieniu chorób współistniejących, wieku, obrazu klinicznego, przyjmowanych leków lub innych kryteriów diagnostycznych na podstawie wywiadu lekarskiego, badania przedmiotowego i testów laboratoryjnych.
Badanie fizykalne
- Skoki gorączki, napadowe lub nie, po pobycie w rejonie endemicznym malarii.
- Przesłanki wskazujące na malarię powikłaną:
- Częstość oddechów?
- Saturacja?
- Częstość akcji serca?
- Ciśnienie tętnicze?
- Stan świadomości?
- Deficyty neurologiczne?
- Źrenice?
- Żółtaczka?
- Ponadto może wystąpić splenomegalia (około 26% przypadków) i hepatomegalia (około 14% przypadków).
Badania uzupełniające
- Wynik diagnostyki powinien być dostępny bezzwłocznie (najlepiej w ciągu godziny) w przypadku krytycznie chorych pacjentów z podejrzeniem malarii, a w ciągu kilku godzin w przypadku pacjentów lżej chorych.
Badanie mikroskopowe „grubej kropli” i rozmazu krwi
-
Złotym standardem diagnostyki malarii jest mikroskopowe wykrywanie patogenów we krwi (wysoka czułość i swoistość, niskie koszty) – badanie niedostępne w warunkach POZ w Polsce.
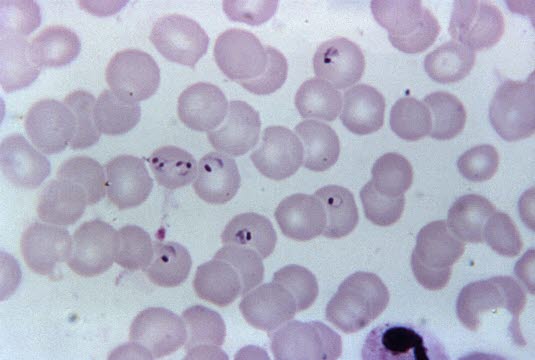 Plasmodium falciparum
Plasmodium falciparum- Najważniejszą metodą diagnostyczną jest badanie mikroskopowe „grubej kropli”. Jest to metoda wzbogacania, w której kropla krwi włośniczkowej jest barwiona metodą Giemsy bez utrwalania. Gęstość pasożytów jest znacznie wyższa w porównaniu z konwencjonalnym rozmazem krwi, co przyczynia się do wysokiej czułości.
- Cienki rozmaz krwi ma znacznie mniejszą czułość, ale jest bardziej przydatny do różnicowania typów malarii; dlatego oba badania wykonuje się jednocześnie. Krew barwi się metodą Giemsy tak samo jak „grubą kroplę”, ale po uprzednim utrwaleniu.
- Jeśli rozpoznanie jest niejasne, badanie mikroskopowe należy powtarzać codziennie.
- Bezpośrednio po wystąpieniu objawów klinicznych, gęstość pasożytów we krwi obwodowej może być jeszcze bardzo niska.
- Wykrycie Plasmodium spp. nie jest rozstrzygające, ponieważ połowicznie immunizowani mieszkańcy terenów endemicznych mogą być klinicznie zdrowymi nosicielami.
- Ujemny wynik badania nie wyklucza malarii.
- W zakażeniach P. falciparum i P. knowlesi należy zawsze oznaczać gęstość pasożytów (jako liczbę pasożytów/mikrolitr lub jako odsetek zarażonych erytrocytów w całkowitej liczbie erytrocytów), ponieważ poziom parazytemii decyduje o wyborze podejścia terapeutycznego.
- Krew można pobierać niezależnie od rytmu gorączkowego.
Szybkie testy (RDT)
- Szybki test diagnostyczny RDT (Rapid Diagnostic Test) opiera się na immunologicznym wykrywaniu antygenów Plasmodium spp. za pomocą przeciwciał monoklonalnych na paskach papierowych (ten typ testu nie jest dostępny w warunkach POZ w Polsce).
- Szybki test jest pomocny w ukierunkowaniu badania mikroskopowego, jeśli nie jest ono dostępne od ręki.
- Jeśli wynik szybkiego testu jest dodatni, zwykle można natychmiast rozpocząć terapię i równolegle wykonać badanie mikroskopowe (z różnicowaniem gatunku i oznaczeniem gęstości pasożytów).
- Jeśli wynik testu jest ujemny, należy przeprowadzić badanie mikroskopowe w celu wykluczenia.
- W odosobnionych przypadkach możliwe są zarówno fałszywie ujemne, jak i fałszywie dodatnie wyniki testu.
- Dlatego szybki test można stosować jako autotest tylko w wyjątkowych przypadkach.
Test serologiczny
- Tę metodę diagnostyczną stosuje się rzadko, jest ona w Polsce dostępna poza POZ w specjalistycznych laboratoriach. Ma znaczenie tylko w przypadku podejrzenia wcześniejszego zakażenia malarią.
- Nie różnicuje ostrego i wyleczonego zakażenia.
- Przeciwciała mogą być nadal wykrywalne po ponad 10 latach.
- Często występują reakcje krzyżowe, dlatego wyniki badania należy interpretować z ostrożnością.
PCR
- Dobrze zwalidowany system do swoistego wykrywania Plasmodium spp.
- Coraz szerzej stosowany w rutynowej diagnostyce jako uzupełnienie, a częściowo także alternatywa względem RDT i badań mikroskopowych.
- Wykonywany jest w Polsce w specjalistycznych laboratoriach.
- Wykrywanie Plasmodium spp. metodą PCR jest wysoce czułe.
- Diagnostyka PCR jest szczególnie przydatna w nastepujących przypadkach:
- różnicowanie gatunków przy niskiej gęstości pasożytów
- różnicowanie gatunków w przypadku podejrzenia zakażenia P. knowlesi (morfologia bardzo podobna do P. malariae)
- wiarygodne wykluczenie zakażenia Plasmodium spp., np. przed przeszczepem narządów
- wykrywanie markerów oporności.
Badania krwi
- Morfologia:
- prawidłowe wartości leukocytów lub umiarkowana leukopenia
- trombocytopenia (80% przypadków ostrej malarii)
- niedokrwistość (w ok. 30% przypadków).7
- W malarii powikłanej (malaria tropikalna):
- zwiększone stężenie transaminaz, bilirubiny
- kwasica mleczanowa (gazometria z uwzględnieniem równowagi kwasowo-zasadowej)
- hipoglikemia
- podwyższony poziom kreatyniny
- możliwe objawy koagulopatii ze zużycia (disseminated intravascular coagulation – DIC) (profil krzepnięcia?).
- Poziom CRP (często podwyższony, ale we wczesnym stadium choroby może być jeszcze prawidłowy).
- Często podwyższony poziom LDH (badanie wykonywane w ramach opieki specjalistycznej).
Inne badania
- Przydatne do dalszego różnicowania malarii powikłanej/niepowikłanej:
- ilość moczu
- RTG klatki piersiowej
- posiewy krwi (współzakażenie bakteryjne?) – badanie wykonywane w ramach opieki specjalistycznej
- EKG.
- W przypadku zaburzeń świadomości: TK lub RM głowy (krwawienie śródmózgowe, obrzęk mózgu, przepuklina?).
Wskazania do skierowania do specjalisty/szpitala
- W trybie pilnym, jeśli podejrzewa się malarię.
- Pacjentów należy kierować do placówki, w której wykonuje się badania mikroskopowe „grubej kropli” i cienki rozmaz krwi.
Obowiązek zgłaszania
- Podejrzenie lub rozpoznanie malarii podlega zgłoszeniu do Państwowego Powiatowego Inspektora Sanitarnego na formularzu ZLK-1 (w formie elektronicznej lub papierowej).
Leczenie
Cele leczenia
- Profilaktyka: zapobieganie zakażeniu.
- Terapia: wyleczenie zakażenia.
Ogólne informacje o leczeniu
- Leczenie zasadniczo zależy od:
- rodzaju patogenu (gatunku pierwotniaka)
- statusu oporności
- wcześniejszej chemioprofilaktyki
- obrazu klinicznego (niepowikłany lub powikłany przebieg malarii tropikalnej).
- Malarię trzeciaczkę lub malarię czwartaczkę można zazwyczaj leczyć w warunkach ambulatoryjnych, jeżeli nie występują liczne czynniki ryzyka ani choroby współistniejące.
- Malarię tropikalną i malarię knowlesi należy leczyć stacjonarnie.
- Malarię powikłaną należy leczyć na oddziale intensywnej opieki medycznej.
- Jeżeli nie można w sposób wiarygodny szybko rozpoznać gatunku pierwotniaka, leczenie powinno być takie jak w przypadku malarii tropikalnej. Różnicowanie gatunków nie powinno opóźniać rozpoczęcia terapii stanu ostrego.
- Dostępne są różne leki na malarię. Wszystkie hamują proces dojrzewania pasożytów w erytrocytach (działanie schizontobójcze).
- Niepowikłaną malarię zwykle leczy się doustnie.
- W powikłanej malarii stosuje się leczenie dożylnie.
Farmakoterapia
Terapia złośliwej postaci malarii (P. falciparum lub P. knowlesi)
- W niepowikłanej malarii tropikalnej bez objawów ciężkiego zakażenia leczeniem z wyboru jest:
- artemeter/lumefantryna (80 mg/480 mg; dzień 1.: 2 razy w ciągu 0 i 8 godzin, dzień 2. i 3.: 2 x na dobę, u pacjentów z nadwagą, nieodpornych ewentualnie pięciodniowa terapia jako zastosowanie poza wskazaniami rejestracyjnymi) lub
- dihydroartemizynina/piperachina (320 mg/40 mg; dawkowanie należy dostosować do masy ciała, np. przy 75 kg masy ciała: 4 tabletki na dobę)
- jako alternatywa: atowakwon/proguanil (1000 mg/400 mg 1 x na dobę przez 3 dni); nie stosować w przypadku niepowodzenia wcześniejszej prawidłowo podjętej chemioprofilaktyki atowakwonem/proguanilem.
- W przypadku powikłanej malarii tropikalnej leczeniem pierwszego rzutu, przy odpowiedniej dostępności, jest dożylne podanie:
- artesunatu (2,4 mg/kg m.c. jako bolus przez około 5 minut dożylnie w godzinach 0, 12, 24, 48 i 72)
- w wyjątkowych przypadkach (np. alergie): chininy (dawka nasycająca: 20 mg dichlorowodorku chininy/kg m.c. dożylnie przez 4 godziny, dawka podtrzymująca: 10 mg dichlorowodorku chininy/kg m.c. co 8 godzin dożylnie, każdorazowo przez 4 godziny)8
- po terapii pozajelitowej wymagana jest doustna terapia uzupełniająca, analogicznie do terapii malarii niepowikłanej.
- W regionach Azji Południowo-Wschodniej wzrasta liczba szczepów P. falciparum opornych na artemizynę (artemeter/artesunat), dlatego w regionach dotkniętych chorobą prowadzone są obecnie badania nad skojarzoną terapią trójlekową zawierającą artemizynę.
Leczenie łagodnej postaci malarii (P. ovale, P. vivax, P. malariae)
- Malaria trzeciaczka (P. ovale, P. vivax): artemeter/lumefantryna, dihydroartemizynina/piperachina lub atowakwon/proguanil w takich samych dawkach jak w malarii tropikalnej (patrz wyżej) – zastosowanie poza wskazaniami rejestracyjnymi (off-label).
- Alternatywnie w pojedynczych przypadkach można zastosować chlorochinę lub hydroksychlorochinę (uwaga: wysoki wskaźnik oporności!).
- W przypadku malarii trzeciaczki należy następnie, jako profilaktykę nawrotów, zastosować prymachinę (P. vivax: 0,5 mg bazy/kg m.c. 1 x na dobę przez 14 dni; P. ovale 0,25 mg bazy/kg m.c. 1 x na dobę przez 14 dni).
- Przed podaniem wykluczyć niedobór dehydrogenazy glukozo-6-fosforanowej (oznaczenie enzymatyczne EDTA z krwi – badanie wykonywane w ramach opieki specjalistycznej).
- Malaria czwartaczka (P. malariae): dihydroartemizynina/piperachina analogiczne do niepowikłanej malarii tropikalnej.
- Alternatywnie atowakwon/proguanil, w indywidualnych przypadkach: chlorochina lub hydroksychlorochina.
- Ponieważ w przypadku P. malariae nie występują hipnozoity, leczenie uzupełniające prymachiną nie jest konieczne.
Krótka informacja: leki stosowane w terapii malarii
- Artesunat
- Preparat wytwarza Guilin Pharmaceutical Factory, Guangxi, Chińska Republika Ludowa; firma ta uzyskała w 2010 roku certyfikat WHO Drug Prequalification Programme. Można go również uzyskać za pośrednictwem firm importowych w ramach programów humanitarnych.
- Brak zmiany dawki w niewydolności nerek, w trakcie hemofiltracji lub hemodializy lub w niewydolności wątroby
- Działania niepożądane: reakcje gorączkowe, nudności i wymioty, biegunka, przemijająca retikulocytopenia, neutropenia i hemoliza wymagająca transfuzji do 4 tygodni po zakończeniu terapii.
- Zaleca się kontrolną morfologię krwi po 14 dniach i po 28 dniach.
- Atowakwon/proguanil
- Działania niepożądane: nudności i wymioty, ból brzucha, biegunka, kaszel, niekiedy odwracalny wzrost transaminaz.
- Interakcje: metoklopramid, ryfampicyna, ryfabutyna i doksycyklina mogą obniżać stężenie atowakwonu. Proguanil może nasilać przeciwzakrzepowe działanie kumaryn.
- Przeciwwskazania: klirens kreatyniny poniżej 30 ml/min.
- Artemeter/lumefantryna
- Aby poprawić wchłanianie lumefantryny w jelicie, lek należy przyjmować z mlekiem lub innymi tłustymi pokarmami.8
- Działania niepożądane: ból głowy, zawroty głowy, zaburzenia snu, kołatanie serca, ból brzucha.
- interakcje: prawdopodobne przy jednoczesnym podawaniu substancji, które są również metabolizowane przez CYP3A4; substancji wydłużających odstęp QTc.
- Przeciwwskazania: m.in.: wydłużenie odstępu QTc lub przyjmowanie leków, które mogą wydłużać odstęp QTc, zaburzenia elektrolitowe, objawowe zaburzenia rytmu serca w wywiadzie itp.
- Dihydroartemizynina/piperachina
- Przyjmować na nie wcześniej niż 3 godziny od spożycia ostatniego posiłku. Nie należy spożywać żadnych posiłków w okresie 3 godzin po podaniu każdej z dawek.
- Działania niepożądane: niedokrwistość, ból głowy, wydłużenie odstępu QT, zaburzenia rytmu serca, astenia, gorączka, objawy ze strony układu oddechowego, dyskomfort w jamie brzusznej, drgawki mózgowe, kaszel, nudności i wymioty, niekiedy odwracalny wzrost transaminaz.
- Interakcje: leki wydłużające odstęp QTc, szczególną ostrożność należy zachować podczas stosowania teofiliny.
- Przeciwwskazania: wydłużenie odcinka QTc, objawowe zaburzenia rytmu serca lub klinicznie istotna bradykardia w wywiadzie, jakakolwiek choroba serca predysponująca do wystąpienia zaburzeń rytmu.
- W trakcie terapii wskazane są kontrolne badania EKG.
- Prymachina
- Działania niepożądane: nudności i wymioty; niedokrwistość hemolityczna przy niedoborze dehydrogenazy glukozo-6-fosforanowej (przed podaniem prymachiny należy wykluczyć niedobór G6PD).
- Przeciwwskazania: ciąża, laktacja i dzieci poniżej 1. roku życia.
- Chlorochina
- Chinina
- W ciężkich zaburzeniach czynności wątroby lub niewydolności nerek dawkę podtrzymującą należy zmniejszyć o 30%.
- Jeśli odstęp QTc zwiększy się o więcej niż 25% wartości wyjściowej lub do >500 ms, należy zmniejszyć dawkę o połowę.
- Liczne działania niepożądane: hipoglikemia hiperinsulinemiczna, szum w uszach, zaburzenia słuchu i widzenia, nudności, działanie toksyczne na wątrobę, nerki i serce9, zaburzenia rytmu serca (dodatkowe skurcze nadkomorowe i komorowe, bradykardia zatokowa, częstoskurcz komorowy), rzadko dodatnia hemoliza w teście Coombsa, trombocytopenia, zapalenie naczyń, ziarniniakowe zapalenie wątroby, rozwój obrzęku płuc.
- Podczas terapii wskazane jest ścisłe monitorowanie stężenia glukozy we krwi i kontrolne badania EKG.
Inne terapie
- Zalecenia dotyczące dawkowania w terapii malarii u dzieci lub u kobiet w ciąży można znaleźć w wytycznych Niemieckiego Towarzystwa Medycyny Tropikalnej i Zdrowia Międzynarodowego: Malaria – diagnostyka i terapia (S1 Deutsche Gesellschaft für Tropenmedizin und Internationale Gesundheit: Malaria, Diagnostik und Therapie).10
- Środki wspomagające mają kluczowe znaczenie dla rokowania w przypadku malarii powikłanej:
- obniżanie gorączki: paracetamol, bez ASA ze względu na hamowanie agregacji płytek, zasadniczo należy unikać NLPZ (ryzyko wrzodu żołądka wywołanego stresem)
- niedokrwistość: przetoczenie erytrocytów od Hb <4,3 mmol/l (<6,9 g/dl), uwzględnić choroby współwystępujące
- zaburzenia hemostazy: podstawowa heparynizacja nie jest wskazana; podawanie osocza świeżo mrożonego (FFP), świeżej krwi lub koncentratów płytek krwi jest rzadko konieczne
- mózgowe napady drgawek: pochodne benzodiazepiny
- niedobór płynów: ostrożne uzupełnianie płynów (uwaga: niebezpieczeństwo obrzęku płuc!)
- ostra niewydolność nerek: wskazania do dializy na „ostro” w powikłanej malarii
- obrzęk płuc: wskazanie do wentylacji możliwie wcześnie przy ukierunkowaniu na zbilansowaną gospodarkę wodno-elektrolitową w celu zapewnienia odpowiedniej perfuzji ogólnoustrojowej
- należy rozważyć jednoczesne występowanie sepsy bakteryjnej i w razie potrzeby stosować empiryczną antybiotykoterapię dożylną
- początkowo zaleca się codzienne kontrole EKG, aby wykryć arytmie lub zmiany w odstępie QTc wywołane lekami i odpowiednio je leczyć.
Zapobieganie
Ogólne
- O ryzyku zachorowania na malarię decyduje czas i miejsce pobytu, pora roku oraz częstość występowania i potencjał zakaźny komarów Anopheles jako wektorów zakażenia.
- Podróżni, którzy są w grupie zwiększonego ryzyka narażenia na malarię (podróżujący przez długi okres; podróżni odwiedzający rodzinę/przyjaciół) lub w grupie zwiększonego ryzyka wystąpienia ciężkiego przebiegu malarii (kobiety w ciąży, dzieci, osoby w wieku >65 lat, choroby współistniejące, immunosupresja, wrodzony brak śledziony) powinni zasięgnąć porady specjalistów w zakresie medycyny tropikalnej/medycyny podróży.
Ochrona przed ukąszeniami komarów
- Ryzyko narażenia jest największe w okresie od zachodu do wschodu słońca. W tym czasie należy zakrywać całe ciało jasną odzieżą, a odsłonięte części ciała dodatkowo zabezpieczyć środkiem odstraszającym komary (z ikarydyną lub DEET – syntetyczny repelent: N,N-dimetylo-m-toluamid).
- Dobrą ochronę przed ukąszeniami komarów zapewnia impregnowanie odzieży permetryną.
- W nocy należy stosować moskitiery impregnowane pyretroidami (permetryna, deltametryna lub podobne).
- Pokoje hotelowe z klimatyzacją często są wolne od komarów.
Chemioprofilaktyka
- Chemioprofilaktyka ma na celu przede wszystkim zapobieganie malarii tropikalnej.
- Nie zapobiega skutecznie rozwojowi hipnozoitów, dlatego po chemioprofilaktyce możliwe są nawroty malarii trzeciaczki.
- Nie zapewnia całkowitej ochrony przed zakażeniem malarią; należy zawsze rozważyć możliwe ryzyka zakażenia.
- Decyzję o profilaktyce malarii lekarze powinni podejmować indywidualnie w oparciu o konkretny cel, porę, czas trwania i charakter podróży.
- Profilaktyka farmakologiczna malarii obejmuje przede wszystkim następujące środki:
- atowakwon/proguanil
- meflochina
- doksycyklina
- Zalecenia dotyczące poszczególnych leków opierają się głównie na ich profilu korzyści i ryzyka, a nie na działaniu ochronnym.
Atowakwon/proguanil
- Zwykle dobry profil tolerancji.
- Schemat podawania: 1 tabletka (250/100 mg) na dobę (u osób z masą ciała powyżej 40 kg), 1–2 dni przed podróżą i do 7 dni po podróży.
- Najdroższy wariant.
- Dopuszczone do stosowania u dzieci o masie ciała co najmniej 11 kg.
- Przeciwwskazane w ciąży.
Meflochina
- Korzystna alternatywa przy uwzględnieniu przeciwwskazań i możliwości wystąpienia działań niepożądanych.
- Konieczne jest sporządzenie paszportu pacjenta.
- Działania niepożądane: możliwy związek ze zwiększoną częstością występowania objawów psychiatrycznych, takich jak koszmary senne, lęk, depresja, pobudzenie i dezorientacja.
- W przypadku wystąpienia objawów należy przerwać przyjmowanie meflochiny i zasięgnąć porady lekarza.
- Meflochiny nie należy stosować u pacjentów z depresją, uogólnionymi zaburzeniami lękowymi, psychozą, schizofrenią lub innymi zaburzeniami psychicznymi, aktualnie lub w wywiadzie, a także u pacjentów z padaczką.
- W większości przypadków działania niepożądane ujawniają się po 3. dawce, dlatego profilaktyczne przyjmowanie należy rozpocząć 2–3 tygodnie przed planowanym wyjazdem, aby mieć pewność, że preparat jest dobrze tolerowany.
- Lek jest dopuszczony do stosowania dzieci od masy ciała co najmniej 5 kg. Tabletki dostępne są w jednym wariancie dawki, dlatego w razie potrzeby należy je podzielić.
- Lek można stosować w II i III trymestrze ciąży, chociaż jej bezpieczeństwo jest przedmiotem dyskusji, a ze względu na działania niepożądane może być źle tolerowana.9
- Obecnie nie jest dostępna w Polsce.
Doksycyklina
- Zwykle dobry profil tolerancji.
- Należy unikać stosowania w przypadku silnej ekspozycji na słońce ze względu na ryzyko wystąpienia reakcji fototoksycznych (<3%).
- Dopuszczona do stosowania od 8. roku życia.
- Należy unikać stosowania w ciąży i podczas karmienia piersią.
- Schemat podawania: 1–2 dni przed podróżą i do 4 tygodnia po podróży.
Dawkowanie
- Atowakwon-proguanil (250 mg/100 mg):
- dorośli lub dzieci o masie ciała >40 kg: 1 tabletka na dobę
- leczenie rozpoczyna się 1 dzień przed podróżą do kraju, w którym występuje malaria i kończy się po upływie 1 tygodnia od powrotu.
- Atowakwon-proguanil (62,5 mg/25 mg):
- dzieci 11–20 kg: 1 tabletka na dobę
- dzieci 20–30 kg: 2 tabletki na dobę
- dzieci 30–40 kg: 3 tabletki na dobę
- leczenie rozpoczyna się 1 dzień przed podróżą do kraju, w którym występuje malaria, i kończy się po upływie 1 tygodnia od powrotu.
- Meflochina (250 mg):
- dorośli >45 kg: 250 mg (1 tabletka) na tydzień
- dzieci 30–45 kg: 187,5 mg (3/4 tabletki) na tydzień
- dzieci 20–30 kg: 125 mg (1/2 tabletki) na tydzień
- dzieci 5–20 kg: 62,5 mg (1/4 tabletki) na tydzień
- w idealnej sytuacji należy rozpocząć przyjmowanie leków na 3 tygodnie, a najpóźniej – na 1 tydzień przed wyjazdem i kontynuować ich przyjmowanie do 4 tygodni po wyjeździe.
- Doksycyklina (100 mg):
- dzieci: 2,2 mg/kg m.c., maksymalnie 100 mg
- młodzież od 13. roku życia i dorośli (>50 kg): 1 tabletka na dobę
- leczenie rozpoczyna się w dniu przyjazdu na teren, na którym występuje malaria i kończy się 4 tygodnie po jego opuszczeniu.
Profilaktyka malarii w okresie ciąży
- W czasie ciąży istnieje zwiększone ryzyko wystąpienia malarii powikłanej. Malaria tropikalna może również doprowadzić do poronienia lub porodu przedwczesnego.
- Chemioprofilaktyka nie zapewnia całkowitej ochrony przed chorobą, dlatego kobietom w ciąży należy odradzać podróże na tereny endemicznego występowania malarii, jeśli nie jest to absolutnie konieczne.
- Jeśli ciężarna mimo wszystko zdecyduje się na taką podróż, należy zastosować chemioprofilaktykę.
- Jako działanie profilaktyczne zaleca się stosowanie meflochiny od I. trymestru ciąży.
- Atowakwon/proguanil: dotychczas brak wystarczających danych dotyczących stosowania w ciąży, stosowanie w ciąży i podczas karmienia piersią w ostateczności po ścisłym przeanalizowaniu ryzyka.
Profilaktyka malarii w okresie karmienia piersią
- Leki stosowane w profilaktyce malarii przedostają się do mleka matki tylko w niewielkich ilościach.
- Stężenie leków w mleku matki jest zbyt niskie, aby uchronić dziecko przed malarią.
Profilaktyka malarii u dzieci
- Połączenie atowakwon/proguanil dopuszczono do stosowania w profilaktyce u dzieci o masie ciała powyżej 11 kg.
- Meflochina nie jest odpowiednia dla dzieci o masie ciała poniżej 5 kg i przed ukończeniem 3. miesiąca życia.
- Doksycyklina może być przepisywana dzieciom od 8. roku życia.
Samoleczenie w nagłych wypadkach
- W wypadku podróży w rejony, na których ryzyko wystąpienia malarii tropikalnej jest na tyle niskie, że nie zaleca się stosowania profilaktyki farmakologicznej (ryzyko między 1:10 000 a 1:50 000), można w razie konieczności wdrożyć samoleczenie awaryjne (tzw. stand-by emergency treatment – SBET).
- Dotyczy to jednak tylko pobytów w miejscach, w których nie można dotrzeć do punktu pomocy medycznej w ciągu 48 godzin od wystąpienia gorączki.
- Samoleczenie należy zastosować, jeśli nagle wystąpiła gorączka i istnieje podejrzenie zakażenia malarią. Ponieważ gorączka często ma również inne przyczyny, samoleczenie nie powinno oznaczać rezygnacji z badania lekarskiego i wyjaśniania objawów przez przeszkolony personel medyczny.
- W samoleczeniu malarii tropikalnej stosuje się następujące leki:
- artemeter/lumefantryna: początkowo 4 tabletki (80/480 mg), następnie 4 tabletki po 8, 24, 36, 48, 60 godzinach
- atowakwon/proguanil: każdorazowo 4 tabletki (1000/400 mg) w dawce pojedynczej przez 3 kolejne dni.
Szczepionka
- Jedyna dotychczas zatwierdzona szczepionka – RTS,S/AS01 – uzyskała w 3. fazie badań skuteczność na poziomie 26–50%.
- W dniu 06.10.2021 WHO zaleciła powszechne stosowanie tej szczepionki przeciwko P. falciparum u dzieci w wieku 5 miesięcy i starszych, które mieszkają w Afryce Subsaharyjskiej oraz w innych regionach o umiarkowanym lub wysokim wskaźniku transmisji P. falciparum (4 dawki).13
- Nowa szczepionka R21 z silniejszym adiuwantem, opracowana przez Oxford University, osiągnęła w 2. fazie badań skuteczność w ochronie przed chorobą na poziomie 76% u dzieci (musi być podana domięśniowo 3 razy, a dawka przypominająca po 1 roku).14
- Szczepienie na malarię obecnie nie jest dostępne w Polsce.
Przebieg, powikłania i rokowanie
Przebieg
- W większości przypadków pierwsze objawy zakażenia P. falciparum występują w ciągu 3 miesięcy od powrotu z terenów endemicznego występowania malarii.
- Jeśli objawy pojawiają się później, prawie zawsze oznacza to zakażenie P. vivax, P. ovale lub P. malariae.15
Ogólne
- P. falciparum wywołuje (stosunkowo często) malarię powikłaną z wysoką śmiertelnością. Pozostałe 4 gatunki zakażające ludzi powodują zwykle łagodną postać choroby.
- W rzadkich przypadkach zakażenie P. vivax lub P. knowlesi może również doprowadzić do zagrożenia życia.
Okres wylęgania16
- P. falciparum: średnio 12 dni (7–15 dni).
- P. vivax oraz P. ovale: średnio 13–14 dni (12–18 dni), czasem znacznie dłużej (<10–12 miesięcy).
- P. malariae: średnio 34 dni (18–40 dni).
- P. knowlesi: co najmniej 1 tydzień (niewielkie doświadczenia kliniczne).
Naturalny przebieg choroby
- Przy zakażeniu P. vivax lub P. ovale nawroty choroby mogą pojawiać się jeszcze przez kilka lat (do 2 lat w wypadku P. vivax oraz do 5 lat w wypadku P. ovale) od pierwszego zakażenia.
- Gatunek P. malariae może wywoływać nawroty choroby nawet po kilkudziesięciu latach od zarażenia, ale nie powstają u niego hipnozoity. Ze względu na możliwość wystąpienia bardzo niskiej parazytemii istnieją doniesienia o okresach latencji wynoszących aż do 40 lat do wystąpienia objawów.
- Zakażeniu P. knowlesi towarzyszy szybka parazytemia, a ryzyko wystąpienia ciężkiego przebiegu choroby jest wysokie.
- Nawet w niepowikłanym przebiegu malarii tropikalnej, w ciągu kilku tygodni od zakończenia terapii poziom Hb może spaść o 1–2 g/dl, dlatego dalsze postępowanie zależy od poziomu Hb po leczeniu oraz od ewentualnego występowania chorób współistniejących. Poziom Hb, obniżony z powodu rozwoju malarii, zwykle wyrównuje się do 28. dnia.
Powikłania
- Do możliwych powikłań malarii i jej formy powikłanej należą:
- malaria mózgowa z zaburzeniami neurologicznymi, drgawki z powodu obrzęku mózgu, krwawienie mózgowe
- niedokrwistość hemolityczna
- ARDS (acute respiratory distress syndrome)
- ostra martwica cewek nerkowych i niewydolność nerek
- ostra martwica części centralnych zrazików z żółtaczką, bez niewydolności wątroby
- kwasica mleczanowa i hipoglikemia
- wstrząs i niewydolność wielonarządowa
- samoistny krwotok i koagulopatia ze zużycia (DIC)
- sepsa wtórna wywołana przez bakterie Gram-ujemne
- wtórne zapalenie płuc.
Rokowanie
- W malarii o łagodnym przebiegu rokowanie jest dobre.
- U osób nieuodpornionych, które nie są leczone lub których leczenie jest nieodpowiednie, śmiertelność wywołana P. falciparum (malaria tropikalna) wynosi 20%.
- Ryzyko wystąpienia ciężkiego przebiegu choroby jest zwiększone głównie u małych dzieci, kobiet w ciąży oraz u osób starszych, a także u osób z chorobami współistniejącymi.
- Na rokowanie w malarii tropikalnej korzystnie wpływają wczesne rozpoznanie i szybkie rozpoczęcie leczenia. W pojedynczych przypadkach chorzy może dojśc do zgonu nawet w ciągu 24 godzin.
- Śmiertelność w ciężkim przebiegu malarii tropikalnej wywołanej przez P. falciparum z poważnymi powikłaniami jest bardzo wysoka, mimo nowoczesnego leczenia pod intensywnym nadzorem lekarskim.
Informacje dla pacjentów
Edukacja pacjenta
- Malaria to groźna choroba, która może doprowadzić do zgonu w ciągu kilku godzin.
- Działania profilaktyczne zmniejszają ryzyko zakażenia. Należą do nich:
- profilaktyka ekspozycji
- chemioprofilaktyka
- samoleczenie awaryjne.
- Jeśli w trakcie pobytu na terenie endemicznego występowania malarii i do 3 miesięcy od powrotu z takiego rejonu wystąpi gorączka, należy jak najszybciej udać się do lekarza w celu wykluczenia potencjalnego zakażenia malarią.
- W podróż należy zabrać termometr.
- Zakażeni pacjenci powinni zostać poinformowani, że we wszystkich formach malarii w ciągu kilku tygodni lub miesięcy od zakończenia leczenia, może dojść do nawrotów, dlatego w wypadku nawrotu gorączki należy natychmiast ponownie zgłosić się do lekarza.
Materiały edukacyjne dla pacjentów
Ilustracje
Widliszek żywiący się krwią (fot.: James Gathany, PHIL – CDC)
Źródła
Piśmiennictwo
- Greenwood BM, Bojang K, Whitty CJM, Targett GAT. Malaria. Lancet. 2005; 365: 1487-98. PubMed
- World Health Organization. Malaria. WHO. 2021. www.who.int
- World Health Organization. International travel and Health. WHO. 2017 www.who.int
- Smith AD, Bradley DJ, Smith V et al. Imported malaria and high risk groups: observational study using UK surveillance data 1987-2006. BMJ. 2008; 337: 120. www.ncbi.nlm.nih.gov
- Choroby zakaźne i zatrucia w Polsce w 2022 roku. Narodowy Instytut Zdrowia Publicznego PZH. wwwold.pzh.gov.pl
- Taylor SM, Molyneux ME, Simel DL, et al. Does this patient have malaria? JAMA. 2010; 304: 2048-56. PubMed
- Eriksson B, Hellgren U, Rombo L. Changes in erythrocyte sedimentation rate, C-reactive protein and hematological parameters in patients with acute malaria. Scand J Infect Dis. 1989; 21(4): 434-41. PubMed
- Guidelines for the treatment of malaria. Second edition. WHO. March 2010. www.paho.org
- Rykowska D, Dorosz M, Wanke-Rytt M. Leki przeciwmalaryczne. Medycyna Praktyczna (dostęp 31.10.2023) www.mp.pl
- S1 Deutsche Gesellschaft für Tropenmedizin und Internationale Gesundheit: Malaria, Diagnostik und Therapie (Niemieckie Towarzystwo Medycyny Tropikalnej i Zdrowia Międzynarodowego: Malaria – diagnostyka i terapia). www.dtg.org
- Abdulla S, Schellenberg JA, Nathan R, et al. Impact on malaria morbidity of a programme supplying insicticide treated nets in children aged under 2 years in Tanzania: community cross sectional study. BMJ. 2001; 322: 270-3. PubMed
- Lengeler C. Insecticide-treated bed nets and curtains for preventing malaria. pubmed.ncbi.nlm.nih.gov
- WHO: WHO recommends groundbreaking malaria vaccine for children at risk. 06.10.2021 (letzter Zugriff am 07.10.2021). www.who.int
- Datoo MS, Natama, HM, Somé A, et al. High Efficacy of a Low Dose Candidate Malaria Vaccine, R21 in 1 Adjuvant Matrix-M™, with Seasonal Administration to Children in Burkina Faso. Preprints with The Lancet. 2021. www.thelancet.com
- Lalloo DG, Hill CR. Preventing malaria in travellers. BMJ. 2008; 336: 1362-6. pubmed.ncbi.nlm.nih.gov
- White NJ. Malaria, Manson´s Tropical Diseases. 23rd edition, Elsevier-Saunders. 2013; 532-601.
Opracowanie
- Sławomir Chlabicz (redaktor)
- Elżbieta Kryj-Radziszewska (recenzent)
- Tomasz Tomasik (redaktor)
- Kristine Scheibel (recenzent/redaktor)
- Birgit Wengenmayer (recenzent?redaktor)
