Informacje ogólne
Definicja
- Seronegatywne zapalenie stawów (z ujemnym czynnikiem reumatoidalnym), które jest związane z łuszczycą i należy do spektrum spondyloartropatii.
- Do charakterystycznych objawów tej choroby należą:
- Typowy schemat zajęcia stawów:
- zapalenie stawów obwodowych i paliczków dłoni oraz stóp
- asymetryczne zapalenie nielicznostawowe
- zapalenie wielostawowe
- zapalenie przyczepów ścięgnistych
- zajęcie szkieletu osiowego – stawy kręgosłupa i stawy krzyżowo–biodrowe.
- Radiologiczne cechy destrukcji i wytwórczych zmian kostnych.
- Typowy schemat zajęcia stawów:
Epidemiologia
- Chorobowość w całej populacji wynosi 0,2–1,4%.
- U nawet 30% pacjentów chorujących na łuszczycę rozpoznaje się łuszczycowe zapalenie stawów na początku choroby lub w dalszym jej przebiegu.
- U około 80% pacjentów zmiany skórne występują przed zajęciem stawów, a u 10% we wczesnym lub późnym stadium łuszczycy.
- Niektóre objawy łuszczycy są związane z wyższym prawdopodobieństwem wystąpienia łuszczycowego zapalenia stawów (ŁZS). Należą do nich dystrofia paznokci, zmiany na skórze głowy lub w okolicy międzypośladkowej/okołoodbytniczej.1
- Choroba rozpoczyna się najczęściej między 30. a 55. rokiem życia.2
- W niemal równym stopniu występuje u mężczyzn i kobiet.2
- Może mieć podłoże dziedziczne.
Etiologia i patogeneza
- Etiologia nie jest znana.
- Łuszczycowe zapalenie stawów to choroba wielogenowa – wiele różnych czynników ma wpływ na jej wystąpienie.
- Sprzyjają jej:
- polimorfizm genetyczny
- patologiczne działanie cytokin
- interakcje pomiędzy wrodzoną i nabytą odpornością
- bodźce mechaniczne.
- W przypadku predyspozycji genetycznych chorobę wywołuje czynnik stresowy, taki jak choroba zakaźna, czy też mechaniczne obciążenie stawów wskutek np. ciężkiej pracy fizycznej.
Wskutek tego występuje tzw. głęboki objaw Köbnera (Koebnera – odpowiednio do objawu Köbnera w skórze), rozwija się również stan zapalnyZapalenie przyczepów ścięgnistych (punktów przyczepu ścięgien i więzadeł do kości).Zapalenie przyczepów ścięgnistychuznaje się za stadium przejściowe między chorobą skóry a zajęciem stawów.- Proces autozapalny zostaje utrzymany przez aktywację prostaglandyny E2 oraz wydzielanie cytokin.
- Istotne znaczenie mają cytokiny TNF–alfa, IL–23 i IL–17, które odgrywają kluczową rolę w leczeniu biologicznym.
- Miejscowy stan zapalny prowadzi do przebudowy kości.
Te erozyjneErozja i osteoproliferacyjne procesy przebudowy kości są typowe dla łuszczycowego zapalenia stawów.- Choć zajęcie szkieletu osiowego występuje tylko u niektórych chorych (około 13%),3 łuszczycowe zapalenie stawów zalicza się do spektrum spondyloartropatii.
Manifestacje kliniczne
- Zróżnicowany obraz choroby z licznymi postaciami klinicznymi.
- W wielu przypadkach powoduje to stosunkowo późne postawienie rozpoznania.
- Wyróżniamy następujące postaci kliniczne:
- zapalenie stawów obwodowych (zapalenie nielicznostawowe, także zapalenie pojedynczego stawu)
- zapalenie przyczepów ścięgnistych
- zapalenie palców (dactylitis)
- zapalne zajęcie stawów kręgosłupa (postać osiowa)
- objawy skórne łuszczycy oraz łuszczycowe zmiany paznokci
- zajęcie oczu lub jelit u niektórych pacjentów.
Czynniki predysponujące
- Uwarunkowania genetyczne, występowanie przypadków choroby w rodzinie.
- Czynniki egzogenne mogące wywołać łuszczycowe zapalenie stawów u pacjentów z predyspozycją genetyczną:
- zakażenia
- urazy
- częste podnoszenie ciężarów
- szczepienia (szczepienie przeciwko różyczce)
- palenie tytoniu.
ICD–10
- L40.5 Łuszczyca stawowa.
- M07 Artropatie łuszczycowe i towarzyszące chorobom jelit.
- M07.2 Łuszczycowa spondyloartropatia.
- M07.3 Inne artropatie łuszczycowe.
Diagnostyka
Kryteria diagnostyczne
- W większości przypadków stosuje się kryteria klasyfikacyjne CASPAR (Classification Criteria for Psoriatic Arthritis).4
- Przewlekłe zapalenie stawów u pacjentów z łuszczycą należy uznać za ŁZS, chyba że istnieją wyraźne dowody na współwystępowanie innej choroby.
- Warto zaznaczyć, że objawy skórne nie są niezbędne do rozpoznania ŁZS – możliwe jest postawienie rozpoznania u osoby bez łuszczycy (arthritis psoriatica sine psoriasis).
Kryteria CASPAR4
- Kryteria obowiązkowe
- ból, obrzęk lub sztywność 1 lub kilku stawów
- zmiany zapalne w obszarze stawów obwodowych, stawów kręgosłupa, ścięgien lub przyczepów ścięgien.
- Dodatkowo co najmniej 3 spośród następujących kryteriów:
- obecnie występująca łuszczyca (2 punkty)
- jeśli aktualnie bez zmian łuszczycowych, to łuszczyca w wywiadzie (1 punkt)
- wywiad rodzinny (krewni 1. lub 2. stopnia) dotyczący łuszczycy, jeśli występuje obecnie lub w przypadku braku we własnym wywiadzie (1 punkt)
- łuszczycowa dystrofia paznokci (1 punkt)
- ujemny czynnik reumatoidalny (1 punkt)
- obecnie występujące zapalenie palców – dactylitis (1 punkt)
- zapalenia palców w wywiadzie (1 punkt)
- diagnostyka obrazowa: wykrycie typowych zmian osteoproliferacyjnych w obrębie stawów dłoni lub stóp (1 punkt).
Diagnostyka różnicowa
- Reumatoidalne zapalenie stawów.
- Spondyloartropatia osiowa, w tym zesztywniające zapalenie stawów kręgosłupa (ZZSK).
- Reaktywne zapalenie stawów.
- Zespół SAPHO.
- Zapalenie stawów w przebiegu nieswoistego zapalenia jelit.
- Septyczne zapalenie stawów.
- Dna moczanowa.
- Poliartroza stawów dłoni i palców dłoni.
- Aktywna choroba zwyrodnieniowa dużych stawów.
Wywiad – typowe objawy
- Dolegliwości stawowe (obrzęk, zaczerwienienie, sztywność poranna, ból przy ucisku)
- zajęcie dużych i małych stawów
- często asymetryczne zajęcie
- na początku postać nielicznostawowa (<5 stawów), możliwe także zapalenie pojedynczego stawu
- w dalszym przebiegu choroby możliwe zapalenie wielostawowe
- zajęcie stawów palców dłoni lub stóp, przede wszystkim stawów międzypaliczkowych dalszych (distal interphalangeal joint, DIP)
- zajęcie paliczków (dactylitis)
- w porównaniu z innymi chorobami zapalnymi stawów, zmiany chorobowe częściej obejmują stawy mostkowo–żebrowe i skroniowo–żuchwowe.
- Ból w okolicy przyczepów ścięgnistych
- ścięgno Achillesa, rozcięgno podeszwowe, przyczepy mięśniowo–szkieletowe do miednicy, rzepki kolanowej i obojczyka.
- Zapalny ból pleców, zmniejszający się po ćwiczeniach fizycznych, nieustępujący podczas spoczynku.3
- Łuszczyca skóry, łuszczyca paznokci.
- Dodatni wywiad rodzinny.
- Pytanie o choroby współistniejące6:
- zaburzenia widzenia (podejrzenie zapalenie tęczówki)
- dolegliwości jelitowe (podejrzenie nieswoistego zapalenia jelit)
. - zespół metaboliczny
- otyłość
- choroby układu krążenia
- depresja
Pytania przesiewowe u pacjentów z łuszczycą w ramach podstawowej opieki zdrowotnej pozwalają na wczesne rozpoznanie ŁZS
- Patrz też artykuł łuszczyca.
- Zbyt późne rozpoznanie ŁZS może prowadzić do niepełnosprawności.
- Już w ciągu 2 lat od początku trwania choroby, stwierdza się zmiany erozyjno–proliferacyjne stawów u około połowy pacjentów.
- Dlatego zarówno lekarze podstawowej opieki zdrowotnej jak i ortopedzi, do których pacjenci najczęściej zgłaszają się z dolegliwościami bólowymi stawów, powinni zalecać badania przesiewowe.
Badanie przesiewowe według kwestionariusza GEPARD (German Psoriatic Arthritis Diagnostic)
- Czy kiedykolwiek wystąpiły bóle stawów, którym towarzyszył obrzęk?
- Czy kiedykolwiek wystąpiło zgrubienie całego palca u dłoni lub stopy?
- Czy kiedykolwiek wystąpiły bóle stawów, którym towarzyszyło zaczerwienienie?
- Czy kiedykolwiek przy porannym wstawaniu wystąpiła sztywność stawów? Jeśli tak, jak długo się ona utrzymywała?
- Czy kiedykolwiek wystąpiły objawy choroby stawów?
- Czy z powodu dolegliwości ze strony stawów konieczne było skorzystanie z pomocy lekarskiej?
- Czy w przeszłości rozpoznano zapalenie stawów?
- Czy z powodu bólu stawów konieczne było przyjmowanie leków?
- Czy co najmniej 3 dni w tygodniu występowały kiedykolwiek bóle pleców lub pośladków?
- Jeżeli tak, to czy ten ból pleców lub pośladków nasilał lub nasila się zwłaszcza we wczesnych godzinach porannych?
- Czy aktywność fizyczna przynosi ulgę?
- Czy ból ten utrzymuje się w stanie spoczynku?
- Czy towarzyszy mu uczucie sztywności porannej, po wstaniu z łóżka?
- Jeżeli odpowiedź na jedno z tych pytań brzmi „tak”, to od kiedy utrzymują się te dolegliwości? (>1 tydzień/1 miesiąc/3 miesiące/6 miesięcy/1 rok/3 lata/5 lat)
- W przypadku 4 lub więcej odpowiedzi „tak” należy podejrzewać ŁZS (czułość 89%, swoistość 69%).
Badanie fizykalne
- Badanie fizykalne obejmuje ocenę niżej wymienionych elementów:
- Stawy, ścięgna/przyczepy ścięgniste
- Obrzęk.
- Zaczerwienienie.
- Wzmożone ucieplenie.
- Ból przy ucisku.
- Liczba i umiejscowienie objętych zmianami chorobowymi stawów.
- Schemat zajęcia
- Często asymetryczne.
- Charakterystyczne jest zajęcie dystalnych stawów międzypaliczkowych (DIP) palców dłoni lub stóp, ale zmiany chorobowe mogą także obejmować stawy międzypaliczkowe bliższe.
- Zapalenie palców (dactylitis): zapalenie/obrzęk całego palca u dłoni („palec kiełbaskowaty”) lub stopy (około 30% pacjentów).
67 - Postać okaleczająca – arthritis mutilans (około 5 % pacjentów): postępujące, nasilone zmiany destrukcyjne z powstaniem „palców teleskopowych”.
- Zapalenie przyczepów ścięgnistych występuje najczęściej w obszarze grzbietowym lub podeszwowym kości piętowej (np. ścięgno Achillesa), rzepki kolanowej, krętarza większego, obojczyka, guza kulszowego.
- Zapalenie przyczepów ścięgnistych jest trudne do
zobiektywizowaniazdiagnozowaniaklinicznegowyłącznie na podstawie oceny klinicznej. W tym celu potrzebna jest zazwyczaj dodatkowa diagnostyka obrazowa (RM, USG). - Badanie ruchomości kręgosłupa w przypadku podejrzenia
zajęciapostaciosiowegoosiowej.
- Zmiany pozastawowe
- Skóra
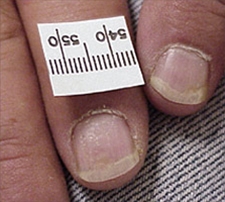 Paznokcie z objawem naparstka w przebiegu łuszczycy
Paznokcie z objawem naparstka w przebiegu łuszczycy - Paznokcie
78- Małe punkcikowate wgłębienia („objaw naparstka”).
- Zgrubienia.
- Zmiany płytki paznokciowej przypominające plamy oleju.
- Onycholiza.
- Oko
- Zapalenie spojówki (12–20%), zapalenie tęczówki (5–18%).
- Skóra
- Stawy, ścięgna/przyczepy ścięgniste
Klasyfikacje kliniczne łuszczycowego zapalenia stawów
- Najpopularniejsza jest klasyfikacja według Molla i Wrighta, zgodnie z którą wyróżnia się 5 typów:
89- I. Zapalenie dystalnych stawów międzypaliczkowych dłoni i stóp (dactylitis).
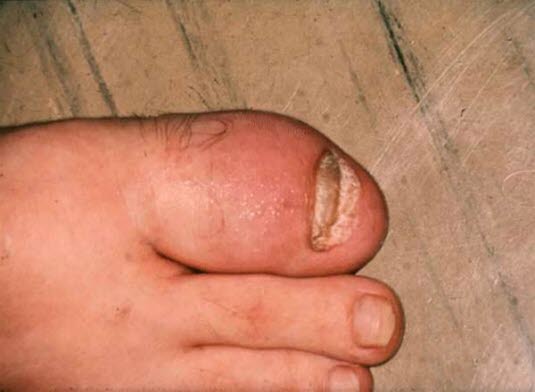 Łuszczycowe zapalenie stawów
Łuszczycowe zapalenie stawów - II. Asymetryczne zapalenie nielicznostawowe
- Częsta postać łuszczycowego zapalenia stawów, z zajęciem małych i dużych stawów.
- Zajęcie <5 stawów.
- Charakterystyczne jest także zapalenie palców dłoni i stóp, które przypominają kształtem kiełbaski ("palce kiełbaskowate").
- III. Symetryczne zapalenie wielostawowe
- Choć przypomina reumatoidalne zapalenie stawów, pacjenci są seronegatywni.
- IV. Okaleczające zapalenie stawów (arthritis mutilans)
- Ciężkie deformacje palców ("palce teleskopowe").
- V. Postać osiowa (zajęcie stawów kręgosłupa i stawów krzyżowo–biodrowych) z obwodowym zapaleniem stawów lub bez niego, związane z antygenem HLA–B27.
- Możliwe jest również zajęcie kręgosłupa szyjnego.
- Stosunkowo rzadka postać – dotyczy 13% chorych, częściej młodych i z nasiloną lub umiarkowaną łuszczycą.3
- I. Zapalenie dystalnych stawów międzypaliczkowych dłoni i stóp (dactylitis).
Badania uzupełniające w ramach podstawowej opieki zdrowotnej
Badania laboratoryjne
- Obecnie nie są dostępne określone parametry laboratoryjne umożliwiające jednoznaczne rozpoznanie ŁZS:
- brak określonych przeciwciał
- brak powiązań z HLA.
- OB i CRP
- mogą być podwyższone (podwyższone OB u około połowy pacjentów, podwyższone poziom CRP u mniej niż połowy pacjentów)
- świadczą o aktywności choroby.
- Czynnik reumatoidalny (RF) i przeciwciała anty–CCP (przeciwciała przeciwcytrulinowe, anti–cyclic citrullinated peptide)
- zwykle nie występują, ale w około 10% przypadków istnieje możliwość wykrycia niskiego miana RF oraz anty–CCP
- wykorzystuje się je w diagnostyce różnicowej.
- Kwas moczowy
- hiperurykemia może towarzyszyć ŁZS
- wykorzystuje się w diagnostyce różnicowej, celem wykluczenia dny moczanowej.
Diagnostyka specjalistyczna
Badania laboratoryjne
- Oznaczenie HLA–B27
- w przypadku podejrzenia zajęcia szkieletu osiowego.
- Przeciwciała przeciwjądrowe (ANA)
- zwykle wynik ujemny.
Badanie RTG
- Standardowe badanie rentgenowskie stanowi integralny element rutynowej diagnostyki.
- W zależności od objawów:
- RTG stawów obwodowych palców, dłoni, stawów dłoni, palców stóp, przedstopia
- RTG kręgosłupa, miednicy (m.in. staw krzyżowo–biodrowy)
- RTG kręgosłupa szyjnego.
- Najważniejszą cechą jest występowanie zmian osteodestrukcyjnych i osteoproliferacyjnych.
- Często w obrębie torebek stawowych lub przyczepów ścięgnistych.
- Inne obserwowane zmiany:
- osteoliza paliczków dalszych (obraz zaostrzonego ołówka, pencil–in–cup deformity)
- palce teleskopowe dłoni/stóp (skrócenie palców w wyniku destrukcji kości)
- ankyloza, akroosteoliza
- zapalenie stawu krzyżowo-biodrowego (jednostronne)
- zwichnięcie szczytowo–potyliczne.
- Znaczenie prognostyczne
–: uszkodzenie strukturalne należy do niekorzystnych czynników rokowniczych.
Badanie USG
- Ma szczególnie znaczenie we wczesnej diagnostyce zmian zapalnych stawów i ścięgien w ŁZS.
- Może uwidocznić zapalenie błony maziowej, wysięk stawowy, zapalenie pochewek ścięgnistych, zapalenie ścięgien, zapalenie przyczepów ścięgnistych i powierzchniowo umiejscowione nadżerki (
erozjierozje) kości.
TK
- Nie jest rutynowo zalecane do oceny stawów obwodowych.
- Służy przede wszystkim do oceny zajęcia szkieletu osiowego, diagnostyki guzów oraz złamań.
RM
- Obrazowanie struktur śródkostnych, stawowych lub okołostawowych.
- W razie podejrzenia bardzo wczesnych zmian zapalnych
:, np. subklinicznego zapalenia stawów. - Ocena typowych miejsc predylekcyjnych zapalenia przyczepów ścięgnistych, np. ścięgno Achillesa.
- Brak promieniowania, nadaje się do oceny skuteczności leczenia.
Wskazania do skierowania
- W przypadku podejrzenia ŁZS, skierowanie przez lekarza POZ do poradni reumatologicznej w celu potwierdzenia rozpoznania i opracowania planu leczenia.
Lista kontrolna dotycząca skierowania
Łuszczycowe zapalenie stawów
- Cel skierowania
- Diagnostyka uzupełniająca?
Plan leczenia.Leczenie?
- Diagnostyka uzupełniająca?
- Wywiad
- Bóle, obrzęk stawów?
- Poranna sztywność, złagodzenie objawów przez aktywność fizyczną?
- Dotychczas przyjmowane leki.
- Badanie fizykalne
- Zmiany zapalne/zwyrodnieniowe stawów.
- Liczba i rozkład objętych zmianami chorobowymi stawów.
- Zapalenie palców?
- Ograniczona ruchomość kręgosłupa?
- Manifestacje pozastawowe?
- Badania uzupełniające
- Badania laboratoryjne: CRP, OB, czynnik reumatoidalny, przeciwciała anty–CCP, kwas moczowy.
- Diagnostyka obrazowa: RTG.
Leczenie
Cele leczenia
- Celem leczenia jest optymalizacja jakości życia poprzez:
96- kontrolę objawów (remisja lub minimalna aktywność choroby)
- zapobieganie uszkodzeniom strukturalnym
- zapewnienie prawidłowej czynności stawów
- umożliwienie udziału w życiu społecznym.
Ogólne informacje o leczeniu
- Zaleca się, aby decyzje, dotyczące rozpoznania ŁZS i leczenia, były podejmowane przez interdyscyplinarny zespół specjalistów, z udziałem reumatologa, a w przypadku istotnego zajęcia skóry również dermatologa.
- W Polsce leczenie biologiczne ŁZS odbywa się w ramach programu lekowego (B.35).
- Po kwalifikacji przez reumatologa (ew. dermatologa), zgodnej z kryteriami włączenia do programu, pacjent otrzymuje lek bezpłatnie.10
- U pacjentów z dużą aktywnością choroby oraz w razie stwierdzenia niekorzystnych czynników rokowniczych, zaleca się wczesne wdrożenie terapii lekami modyfikującymi przebieg choroby (LMPCh, disease–modifying antirheumatic drugs, DMARD), za
pomocapomocą np. metotreksatu, w celu zapobiegania dalszemu rozwojowi choroby i destrukcji stawów. - Do niekorzystnych czynników rokowniczych należą:
- podwyższone markery stanu zapalnego (OB, CRP)
- uszkodzenie strukturalne
- zapalenie palców
- zajęcie paznokci.
- W leczeniu postaci osiowej lub zapalenia przyczepów ścięgnistych nie zaleca się stosowania w monoterapii klasycznych LMPCh (metotreksat), ponieważ nie wykazują wystarczającej skuteczności.
- Zaleca się, aby u pacjentów z łuszczycą o umiarkowanym i ciężkim nasileniu i ŁZS, u których stosowano co najmniej 1 konwencjonalny syntetyczny LMPCh (ksLMPCh) bez poprawy, włączyć biologiczny LMPCh (bLMPCh) w monoterapii lub w skojarzeniu z ksLMPCh.
- Przy wyborze bLMPCh, należy uwzględnić wpływ leku na zmiany skórne oraz stawy, choroby współistniejące, działania niepożądane.
- Decyzję dotyczącą leczenia należy podjąć wspólnie z pacjentem, po rozważeniu profilu korzyści stosowanego leczenia w stosunku do ryzyka.
96 - Leczenie należy wdrożyć zgodnie ze strategią treat-to-target i powinno ono być nakierowane na osiągnięcie następujących celów:
- Remisja (brak jakichkolwiek oznak choroby).
MinimalnieMinimalnaaktywnaaktywnośćchorobachoroby (minimal disease activity -,MDA), jeżeli osiągnięcie remisji nie jest możliwe – MDA definiuje się jako osiągnięcie co najmniej 5 spośród następujących kryteriów:- ≤1 staw bolesny przy ucisku
- ≤1 obrzęknięty staw
- skóra całkowicie lub niemal całkowicie bez objawów chorobowych
- ≤1 przyczep ścięgnisty bolesny przy ucisku
- samodzielna ocena bólu przez pacjenta VAS ≤15/100
- samodzielna ocena ogólnej aktywności choroby przez pacjenta VAS ≤ 20/100
- ocena funkcjonowania przy pomocy kwestionariusza oceny zdrowia (HAQ) ≤0,5.
Leczenie specjalistyczne
- Algorytm leczenia w oparciu o zalecenia EULAR 2023 (Europejskie Stowarzyszenie na rzecz Reumatologii, European Alliance of Associations for Rheumatology), ASAS/EULAR (2022) oraz GRAPPA (2021).
96,11-1112 - Leczenie pierwszej linii stanowią niesteroidowe leki przeciwzapalne (NLPZ).
96- Można je włączyć jeszcze przed ostatecznym potwierdzeniem rozpoznania ŁZS.
DostawoweMożna rozważyć dostawowe iniekcje glikokortykosteroidów jako uzupełnienie leczenia NLPZ.- Ogólnoustrojowe podawanie glikokortykosteroidów zasadniczo nie odgrywa roli w leczeniu ŁZS.
- Kolejnym krokiem jest włączenie do terapii LMPCh.
- Po ostatecznym potwierdzeniu rozpoznania ŁZS.
- W przypadku aktywnej choroby.
- LMPCh można podzielić na:
- Konwencjonalne syntetyczne LMPCh (ksLMPCh)
- Biologiczne LMPCh (bLMPCh)
- inhibitory TNF–alfa (etanercept, infliksymab, adalimumab, golimumab, certolizumab)
- inhibitor IL–12/23 (ustekinumab)
- inhibitory IL–17 (sekukinumab, iksekizumab, bimekizumab).
- inhibitory IL-23 (risankizumab, guselkumab)
- Celowane syntetyczne LMPCh
- inhibitor PDE4 (apremilast) - niedostępny w Polsce
- inhibitor JAK (tofacytynib, upadacytynib).
Algorytm leczenia EULAR96
Faza 1
- NLPZ jako leczenie podstawowe.
W poszczegU wybranych pacjentólnychwprzypadkachmożnaewentualnerozważyć uzupełnienie leczenia miejscowymi iniekcjami dostawowymi glikokortykosteroidów.- U pacjentów z zapaleniem wielostawowym lub zajęciem pojedynczego stawu, ale z niekorzystnymi czynnikami czynnikami prognostycznymi (patrz wyżej), należy szybko rozpocząć leczenie LMPCh (przejście do fazy 2).
- Pacjentom ze znaczym zajęciem skóry, po konsulacji z dermatologiem, należy zalecić metotreksat.
- Osiągnięcie celu (remisja lub MDA) w ciągu 4 tygodni
(w przypadku zapalenia pojedynczego stawu / zapalenia nielicznostawowego / wielostawowego) lub 12 tygodni (w przypadku zapalenia przyczepów ścięgnistych, choroby z zajęciem osiowym). - W przypadku braku osiągnięcia celu:
- rozpoczęcie fazy 2 (zapalenie pojedynczego stawu / zapalenie nielicznostawowe / wielostawowe)
- rozpoczęcie fazy 3 (zapalenie przyczepów ścięgnistych,
chorobapostaćz zajęciem osiowymosiowa).
Faza 2
- Włączenie metotreksatu lub innego LMPCh (leflunomid, sulfasalzyna)
Alternatywniemetotreksatleflunomidzwłaszcza u chorych z dużą komponentą skórną- U chorych ze współistniejącym nieswoistym zapaleniem jelit (inflammatory bowel disease - IBD) lub
sulfasalazynazapaleniem błony naczyniowej oka (uveitis), zaleca się od razu leczenie biologiczne.- przy IBD: inhibitory TNF-alfa lub inhibitory IL 12/23 lub inhibitory IL-23 lub inhibitory JAK
- przy zapaleniu błony naczyniowej oka: inhibitory TNF-alfa
- Poprawa (zmniejszenie aktywności choroby o 50%) w ciągu 3 miesięcy lub osiągnięcie celu (remisja lub MAD) w ciągu 6 miesięcy.
- W przypadku braku osiągnięcia celu – rozpoczęcie fazy 3.
Faza 3
- Włączenie leczenia biologicznego (bDMARD)
- Zapalenie pojedynczego stawu/zapalenie nielicznostawowe/wielostawowe lub zapalenie przyczepów ścięgnistych
- inhibitor TNF–alfa lub
- inhibitor IL–12/23
,lub - inhibitor IL–17
.lub - inhibitor IL-23 lub
- inhibitor JAK
ChorobaPostaćz zajęciem osiowymosiowa- inhibitor TNF-alfa lub
- inhibitor IL-17 lub
- inhibitor JAK.
- Zapalenie pojedynczego stawu/zapalenie nielicznostawowe/wielostawowe lub zapalenie przyczepów ścięgnistych
- U pacjentów, u których istnieją przeciwwskazania do stosowania bLMPCh lub inhibitorów JAK, można rozważyć zastosowanie inhibitora PDE4.
- Poprawa stanu w ciągu 3 miesięcy, osiągnięcie celu (remisja lub MAD) w ciągu 6 miesięcy.
- W przypadku braku osiągnięcia celu rozpoczęcie fazy 4.
Faza 4
- Zapalenie pojedynczego stawu/zapalenie nielicznostawowe/wielostawowe lub zapalenie przyczepów ścięgnistych
- zmiana na inny bLMPCh lub
- zmiana na
inhibitor PDE4 zmiana nainny inhibitor JAK.
ChorobaPostaćz zajęciem osiowymosiowa- zmiana na inny bLMPCh (inhibitor TNF–alfa lub inhibitor IL–17 lub inhibitor JAK).
Leki
NLPZ
- Leczenie pierwszego wyboru do złagodzenia dolegliwości bólowych stawów.
96 - Brak istotnych różnic w działaniu różnych NLPZ.
96 - Należy ocenić stosunek ryzyka do korzyści, zwłaszcza w przypadku współistniejących chorób układu sercowo–naczyniowego.
- Leczenie może się odbywać pod opieką lekarza podstawowej opieki zdrowotnej.
Glikokortykosteroidy
- Miejscowo iniekcje dostawowe z glikokortykosteroidami
sąmożnazalecane sięrozważyć u pacjentówcierpiącychzna zapaleniezapaleniem pojedynczego stawu,zapaleniezapaleniemnielicznostawowenielicznostawowym,zapaleniezapaleniem palców,zapaleniezapaleniem przyczepów ścięgnistych lubzapaleniezapaleniem pochewki ścięgnistej. - W pojedynczych przypadkach podawania leków ogólnoustrojowo, należy zachować ostrożność, stosując najmniejsze skuteczne dawki przez krótki okres.
96
Leki modyfikujące przebieg choroby
Konwencjonalne, syntetyczne LMPCh
- Metotreksat
- Najczęściej stosowany ksLMPCh w leczeniu ŁZS.
- Nie ma jednak jednoznacznych wyników badań wskazujących na jego długofalową skuteczność.
1213 - Dobra skuteczność w przypadku ł
uszczycyuszczycowych zmian skórnej. Nie wiadomo, czy połączenie metotreksatu z lekami biologicznymi przynosi dobry efekt lecznicyrnych.- W przypadku długotrwałego stosowania zaleca się systematyczne kontrole parametrów wątrobowych.
1314
- Leflunomid
- Udowodniona skuteczność w leczeniu obwodowego zapalenia stawów.
- Dodatkowo pozytywny wpływ na zapalenie palców, zajęcie skóry i paznokci, dolegliwości bólowe oraz zmęczenie.
- Sulfasalazyna
- Dobrze przebadany lek alternatywny.
- Umiarkowana skuteczność w przypadku zajęcia stawów.
- Brak wpływu na zmiany skórne.
- Cyklosporyna
- Udowodniona skuteczność, rzadko stosowany z uwagi na nefrotoksyczność.
Biologiczne LMPCh
- Inhibitory TNF–alfa
- Skuteczność udowodniona w licznych badaniach.
1415 - Zarówno w przypadku zajęcia stawów (w tym zajęcia osiowego), jak i zmian skórnych.
- Do leczenia dopuszczonych jest 5 inhibitorów TNF–alfa:
- Skuteczność udowodniona w licznych badaniach.
-
- etanercept
- infliksymab
- adalimumab
15 golimumab16- golimumab17
- certolizumab.
- Inhibitor IL–12/23
- Ustekinumab do leczenia łuszczycy (lepszy niż inhibitory TNF) oraz obwodowego łuszczycowego zapalenia stawów, w tym zapalenia przyczepów ścięgnistych.
- Inhibitory IL–17
- Spośród wszystkich leków dopuszczonych do leczenia ŁZS i zesztywniającego zapalenia stawów kręgosłupa (ZZSK), sekukinumab
wykazujewydaje się wykazywać najwyższą skuteczność w leczeniu łuszczycowych zmian skórnych. - Oprócz wpływu na łuszczycowe zapalenie stawów, w tym manifestacje osiowe, iksekizumab i
wykazujebimekizumab wykazują także wysoką skuteczność w przypadku wykwitów skórnych.
- Spośród wszystkich leków dopuszczonych do leczenia ŁZS i zesztywniającego zapalenia stawów kręgosłupa (ZZSK), sekukinumab
- Inhibitory IL-23 (risankizumab, guselkumab)
- Wysoce skuteczne w przypadku zmian skórnych, słabsza skuteczność w ŁZS.
- W przeszłości antagoniści TNF–alfa były preferowane w stosunku do innych bLMPCh, ale nie wydaje się to już być uzasadnione.
- Przy wyborze leczenia, należy uwzględnić odmienną skuteczność różnych bLMPCh na manifestacje pozaszkieletowe (łuszczyca, zapalenie błony naczyniowej oka (uveitis), nieswoiste zapalenie jelit).
- Leczenie bLMPCh można wdrożyć w monoterapii lub w połączeniu z ksLMPCh.
Celowane syntetyczne LMPCh
Inhibitor PDE4Apremilast jest skuteczny zarówno w przypadku zajęcia skóry, jak i układu mięśniowo–szkieletowego. Można go zastosować w leczeniu umiarkowanego ŁZS jeśli pacjent nie reaguje na leczenie ksLMPCh.
InhibitorInhibitory JAK
- Tofacytynib
- Stosowanie
tofacytynibuinhibitorów JAK może się wiązać ze zwiększonym ryzykiem nowotworów, zdarzeń zakrzepowo–zatorowych i incydentów sercowo–naczyniowych oraz zwiększoną śmiertelnością.9
- dotyczy
zwłaszcza tofacytynibu - współwystępowanie u pacjentów z ŁZS innych chorób zwiększających takie ryzyko, wymaga zachowania ostrożności przy podejmowaniu decyzji o rozpoczynaniu leczenia tą grupą leków.9
- dotyczy
- Tofacytynib
- Inhibitor PDE4 (niedostępny w Polsce)
- Apremilast jest skuteczny zarówno w przypadku zajęcia skóry, jak i układu mięśniowo–szkieletowego. Można go zastosować w leczeniu umiarkowanego ŁZS, jeśli pacjent nie reaguje na leczenie ksLMPCh.
Przebieg, powikłania i rokowanie
Powikłania
- Podwyższone ryzyko:
- powikłań sercowo–naczyniowych
1718 - choroby Leśniowskiego–Crohna
1819 - zapalenia błony naczyniowej oka (uveitis)
1819 - zakażeń –w razie terapii lekami biologicznymi
1920 - operacji ortopedycznych.
2021
- powikłań sercowo–naczyniowych
Przebieg i rokowanie
- Łuszczycowe zapalenie stawów cechuje się bardzo zróżnicowanym przebiegiem.
- Możliwy łagodny przebieg z zapaleniem pojedynczego stawu/zapaleniem nielicznostawowym i okresami zaostrzeń i spontanicznej remisji.
- W przeważającej liczbie przypadków choroba ma postać przewlekłą i postępującą. Często wymaga wczesnego wdrożenia leczenia celowanego.
- W niektórych przypadkach zmiany radiologiczne są wykrywane przed wystąpieniem objawów klinicznych.
2122 - U połowy chorych dochodzi do zmian strukturalnych stawów po dwóch latach trwania choroby. Nawet u 20% pacjentów ŁZS ma ciężki przebieg i występują deformacje stawów.
- Czynniki wpływające na niekorzystny przebieg choroby:
- U pacjentów z wysokimi wartościami CRP największe korzyści najpewniej przynosi stosowanie inhibitorów TNF–alfa.
2223
Kontrola przebiegu choroby
- Systematyczna kontrola w ramach podstawowej opieki zdrowotnej, wraz z oceną aktywności choroby i oceną osiągnięcia celów leczenia.
- Regularne kontrole u reumatologa, zwłaszcza w przypadku pacjentów leczonych bLMPCh.
Informacje dla pacjentów
Materiały edukacyjne dla pacjentów
Ilustracje

Łuszczycowe zapalenie stawów

Paznokcie z objawem naparstka w przebiegu łuszczycy
Źródła
Wytyczne
- European Alliance of Associations for Rheumatology (EULAR). Recommendations for the management of psoriatic arthritis with pharmacological therapies:
20192023 update. www.ard.bmj.com
Piśmiennictwo
- Wilson F.C., Icen M., Crowson C.S., et al. Incidence and clinical predictors of psoriatic arthritis in patients with psoriasis: a population-based study, Arthritis Rheum 2009, 61: 233-9, pmid:19177544, PubMed
- Boehncke W.H., Friedrich M., Kaltwasser J.P., et al. Psoriatic arthritis – an interdisciplinary challenge, Dtsch Arztebl 2006, 103(21): 1455-61, www.aerzteblatt.de
- Kucharz E., Szechiński J., Goncarz G., "Łuszczycowe zapalenie stawów" w Gajewski P. (red) Interna Szczeklika, Kraków: Medycyna Praktyczna 2023, www.mp.pl
- Taylor W., Gladman D., Helliwell P., et al. Classification criteria for psoriatic arthritis: development of new criteria from a large international study, Arthritis Rheum 2006, 54: 2665-73, pmid:16871531, PubMed
- D'Angelo S., Mennillo G.A., Cutro M.S., et al. Sensitivity of the classification of psoriatic arthritis criteria in early psoriatic arthritis, J Rheumatol 2009, 36: 368-70, pmid:19208566, PubMed
- Gossec L., Kerschbaumer A., Ferreira RJO. et al. EULAR recommendations for the management of psoriatic arthritis with pharmacological therapies: 2023 update. Ann Rheum Dis 2024, 83: 706-19, ard.bmj.com
- Brockbank J.E., Stein M., Schentag C.T., Gladman D.D. Dactylitis in psoriatic arthritis: a marker for disease severity? Ann Rheum Dis 2005, 64: 188, pmid:15271771, PubMed
- Cassell S.E., Bieber J.D., Rich P., et al. The modified Nail Psoriasis Severity Index: validation of an instrument to assess psoriatic nail involvement in patients with psoriatic arthritis, J Rheumatol 2007, 34: 123. pmid:17216680, PubMed
- Moll J., Wright V. Psoriatic arthritis, Semin Arthritis Rheum 1973, 3: 55-78, doi:10.1016/0049-0172(73)90035-8, pubmed.ncbi.nlm.nih.gov
GossecMinisterstwoL., Kerschbaumer A., Ferreira RJOZdrowia.etProgramyalLekowe.EULAR recommendations for the management of psoriatic arthritis with pharmacological therapies: 2023 updatewww.Ann Rheum Dis 2024, 83: 706-19,ardgov.bmj.compl- Ramiro S., Nikiphorou E., Sepriano A. et al., ASAS-EULAR recommendations for the management of axial spondyloarthritis: 2022 update, Ann Rheum Dis. 01.2023, 82(1): 19-34.
- Coates, L.C., Soriano, E.R., Corp, N. et al. Group for Research and Assessment of Psoriasis and Psoriatic Arthritis (GRAPPA): updated treatment recommendations for psoriatic arthritis 2021, Nat Rev Rheumatol 18, 465-79 (2022), doi.org
- Wilsdon T.D., Whittle S.L., Thynne T.R.J., Mangoni A.A. Methotrexate for psoriatic arthritis, Cochrane Database of Systematic Reviews 2019, Issue 1. Art. No.: CD012722, DOI: 10.1002/14651858.CD012722.pub2, www.cochranelibrary.com
- Lindsay K., Fraser A.D., Layton A., et al. Liver fibrosis in patients with psoriasis and psoriathic arthritis on long-term, high cumulative dose methotrexate therapy, Rheumatology 2009-e:pub, pubmed.ncbi.nlm.nih.gov
- Saad A.A., Symmons D.P., Noyce P.R., Ashcroft D.M. Risks and benefits of tumor necrosis factor-alpha inhibitors in the management of psoriatic arthritis: systematic review and metaanalysis of randomized controlled trials, J Rheumatol 2008, 35: 883, pubmed.ncbi.nlm.nih.gov
- Mease P.J., Gladman D.D., Ritchlin C.T., Ruderman E.M., Steinfeld S.D. et al. Adalimumab for the treatment of patients with moderately to severely active psoriatic arthritis: results of a double-blind, randomized, placebo-controlled trial, Arthrtis Rheum 10.2005, 52(10):b3279-89, PubMed
- Antoni C., Krueger G.G., de Vlam K., Birbara C., Beutler A. et al. Infliximab improves signs and symptoms of psoriatic arthritis: results of the IMPACT 2 trial. Ann Rheum Dis 08.2005, 64(8): 1150-7, PubMed
- Ogdie A., Yu Y., Haynes K., et al. Risk of major cardiovascular events in patients with psoriatic arthritis, psoriasis and rheumatoid arthritis: a population-based cohort study, Ann Rheum Dis 2015, 74: 326-32, pmid:25351522, PubMed
- Charlton R., Green A., Shaddick G., et al. Risk of uveitis and inflammatory bowel disease in people with psoriatic arthritis: a population-based cohort study, Ann Rheum Dis 02.2018, 77(2): 277-80, pmid:29092855, PubMed
- Li X., Andersen K.M., Chang H-Y., et al. Comparative risk of serious infections among real-world users of biologics for psoriasis or psoriatic arthritis, Ann Rheum Dis 2019, pmid:31672774, www.ncbi.nlm.nih.gov
- Guldberg-Møller J., Cordtz R.L., Kristensen L.E., et al. Incidence and time trends of joint surgery in patients with psoriatic arthritis: a register-based time series and cohort study from Denmark, Ann Rheum Dis 2019, 78: 1517-23, pmid:31300461, www.ncbi.nlm.nih.gov
- Siannis F., Farewell V.T., Cook R.J., Schentag C.T., Gladman D.D. Clinical and radiological damage in psoriatic arthritis, Ann Rheum Dis 2006, 65: 478, pmid:16126794, PubMed
- Glintborg B., Østergaard M., Dreyer L., et al. Treatment response, drug survival, and predictors thereof in 764 patients with psoriatic arthritis treated with anti-tumor necrosis factorαtherapy: results from the nationwide Danish DANBIO registry, Arthritis Rheum 2011, 63: 382, pmid:21279995, PubMed
- Kucharz E., Stajszczyk M., Batko B. et al., Apremilast w leczeniu łuszczycowego zapalenia stawów – stanowisko ekspertów Polskiego Towarzystwa Reumatologicznego i Polskiego Towarzystwa Dermatologicznego, Forum Reumatol 2016, 2(3): 97-105.
- Braun J., Schwarting A., Hammel L., et al. Versorgungssituation von Patienten mit ankylosierender Spondylitis und Psoriasisarthritis in Deutschland. Z Rheumatol 2019, 78: 372-81, doi:10.1007/s00393-019-0619-6, DOI
- Mease P.J., Fleischmann R., Deodhar A.A., et al. Effect of certolizumab pegol on signs and symptoms in patients with psoriatic arthritis: 24-week results of a Phase 3 double-blind randomised placebo-controlled study (RAPID-PsA), Ann Rheum Dis 16.10.2013, pubmed.ncbi.nlm.nih.gov
- van der Heijde D., Fleischmann R., Wollenhaupt J., et al. Effect of different imputation approaches on the evaluation of radiographic progression in patients with psoriatic arthritis: results of the RAPID-PsA 24-week phase III double-blind randomised placebo-controlled study of certolizumab pegol, Ann Rheum Dis 2014, 73: 233-7, pmid:23942869, PubMed
Opracowanie
- Joanna Dąbrowska-Juszczak (redaktor)
- Michał Sutkowski (recenzent)
- Tomasz Tomasik (redaktor)
- Michael Handke (recenzent/redaktor)