Informacje ogólne
Definicja
- Refluks żołądkowo-przełykowy to cofanie się treści żołądkowej do przełyku ze zwracaniem i wymiotami lub bez nich. Jest to do pewnego stopnia fizjologiczne, zwłaszcza u niemowląt, i dlatego nie zawsze należy go uważać za chorobę1-4.
- Choroba refluksowa przełyku (w skrócie: GERD, czyli Gastro Esophageal Reflux Disease) występuje, gdy treść żołądkowa cofa się do przełyku i ewentualnie dróg oddechowych, powodując niepokojące objawy i powikłania, takie jak np. zapalenie przełyku.
- Szczególnie u niemowląt i małych dzieci często trudno jest wyznaczyć granicę między „refluksem“ a „chorobą refluksową“1.
Częstość występowania
- Refluks żołądkowo-przełykowy ze zwracaniem po posiłkach jest bardzo powszechny u niemowląt, nie jest uznawany za chorobę, jeśli nie występują dodatkowe dolegliwości i sygnały alarmowe. Zwykle ustępuje w ciągu pierwszego roku życia bez specjalnego leczenia4.
- Objawy refluksu występują u około 40–60% niemowląt. U 90–95% dzieci w wieku 1 roku objawy nie występują4-6.
- Szczególnie często na refluks żołądkowo-przełykowy chorują dzieci z chorobami neurologicznymi lub zaburzeniami rozwojowymi, dzieci urodzone przedwcześnie i z chorobami płuc, takimi jak mukowiscydoza1.
- U starszych dzieci częstość występowania objawów refluksu wynosi 2–8%7.
Etiologia i patogeneza
- Patogeneza refluksu żołądkowo-przełykowego jest wieloczynnikowa.
- Głównym czynnikiem jest osłabiony, niedojrzały dolny zwieracz przełyku (lower esophageal sphincter — LES).
- Spadek przypadków zwracania i wymiotów wraz z wiekiem dziecka można wytłumaczyć dojrzewaniem i rozwojem dolnego zwieracza przełyku oraz górnego odcinka przewodu pokarmowego.
- Inne czynniki przyczyniające się do refluksu żołądkowo-przełykowego to zwiększone ciśnienie w jamie brzusznej, rozdęcie żołądka, np. podczas zbyt obfitego posiłku, przepuklina rozworu przełykowego, opóźnione opróżnianie przełyku lub żołądka oraz zaburzenia perystaltyki przełyku.
- Związek między refluksem żołądkowo-przełykowym a objawami ze strony układu oddechowego u dzieci nie został jeszcze ostatecznie wyjaśniony. Podejrzewa się, że objawy ze strony układu oddechowego mogą być spowodowane refluksem, ale także dyskutuje się, czy refluks może być konsekwencją chorób układu oddechowego, takich jak astma8-10.
Czynniki predysponujące
- Choroby neurologiczne lub zaburzenia rozwojowe
- Wcześniactwo
- Zaburzenia płucne, takie jak mukowiscydoza
- Dodatni wywiad rodzinny
- Nadwaga
- Przepuklina rozworu przełykowego
- (Operowane) wrodzone wady rozwojowe, takie jak atrezja przełyku lub przepuklina przeponowa
- Leki (np. antagonisty wapnia, benzodiazepiny)1,4,11
ICD-10
- K20 Zapalenie przełyku
- K21 Choroba refluksowa żołądkowo-przełykowa
- K21.0 Refluks żołądkowo-przełykowy z zapaleniem przełyku
- K21.9 Zarzucanie żołądkowo-przełykowe bez zapalenia przełyku
Diagnostyka
Kryteria diagnostyczne
- Refluks żołądkowo-przełykowy to cofanie się treści żołądkowej do przełyku ze zwracaniem i wymiotami lub bez nich1-4.
- Choroba refluksowa przełyku to sytuacja, w której dochodzi do cofania się treści żołądkowej do przełyku i ewentualnie dróg oddechowych, co powoduje niepokojące objawy i powikłania, takie jak zapalenie przełyku.
- Niemowlęta i małe dzieci
- Szczególnie u niemowląt i małych dzieci często trudno jest wyznaczyć granicę między „refluksem“ a „chorobą refluksową“1.
- początek zwykle po 2. i przed 8. tygodniem życia4
- Możliwe objawy u niemowląt obejmują:
- zwracanie i wymioty
- drażliwość i częsty płacz1
- Fizjologiczny refluks i sporadyczne wymioty są jednak powszechne u niemowląt i często nie są uznawane za chorobę1.
- U niemowląt i małych dzieci nie występują typowe objawy, na podstawie których można wiarygodnie rozpoznać chorobę.
- Starsze dzieci i dorośli
- typowe objawy
- zgaga
- uczucie pieczenia w gardle
- zwracanie kwasu
- U dzieci i młodzieży w wieku 12 lat i starszych objawy są na tyle typowe, że wstępnie chorobę można rozpoznać na podstawie badania przedmiotowego, podobnie jak u dorosłych (czułość i swoistość 60–70%).
- typowe objawy
- 24-godzinna pH-metria z impedancją jest złotym standardem w diagnostyce choroby refluksowej przełyku u dzieci.
Diagnostyka różnicowa
- Niedrożność jelit
- przerostowe zwężenie odźwiernika
- malrotacja jelit ze skrętem
- wgłobienie
- choroba Hirschsprunga
- połknięcie ciała obcego
- przepuklina uwięźnięta
- Inne choroby przewodu pokarmowego
- alergia/nietolerancja pokarmowa, zwłaszcza alergia na mleko krowie, celiakia
- achalazja
- gastropareza
- zapalenie żołądka i jelit
- wrzód żołądka i jelit
- eozynofilowe zapalenie przełyku
- przewlekłe, nieswoiste zapalenia jelit
- zapalenie trzustki
- zapalenie wyrostka robaczkowego
- zaburzenia wątroby
- Zaburzenia neurologiczne
- wodogłowie
- krwiak podtwardówkowy
- krwotok wewnątrzczaszkowy
- masa wewnątrzczaszkowa
- Nefrologiczne
- niedrożność dróg moczowych
- niewydolność nerek
- Kardiologiczne
- Zakażenia
- posocznica/zapalenie opon mózgowo-rdzeniowych
- zakażenie układu moczowego
- zakażenia układu oddechowego
- zapalenie ucha środkowego
- zapalenie wątroby
- Zaburzenia metaboliczne i endokrynologiczne
- Inne
- choroby czynnościowe
- przeniesiony zespół Münchhausena
- znęcanie się nad dzieckiem lub zaniedbanie
- wymioty wywołane przez samego pacjenta
- zatrucia4
Wywiad lekarski
- Szereg bardzo nieswoistych objawów, takich jak zwracanie, wymioty, drażliwość i częsty płacz, które często występują zwłaszcza u niemowląt i małych dzieci i zwykle nie mają wartości chorobowej, można interpretować jako możliwe objawy refluksu i GERD. Utrudnia to rozpoznanie choroby1.
- Chociaż u niemowląt i małych dzieci objawy są bardzo nieswoiste, u starszych dzieci i nastolatków coraz bardziej przypominają objawy dorosłych, co upraszcza kliniczne podejrzenie rozpoznania.
- Ważne jest, aby wykluczyć możliwe ważne rozpoznania i możliwe do uniknięcia niebezpieczne przebiegi w ramach diagnostyki różnicowej, a także rozpoznać powikłania choroby refluksowej przełyku1.
- Możliwe objawy choroby refluksowej przełyku:
- zwracanie z wymiotami lub bez nich
- drażliwość, częsty płacz
- niedostateczny wzrost i przyrost masy ciała
- odmowa przyjmowania pokarmu
- zgaga
- ból w klatce piersiowej
- bóle nadbrzusza
- nudności
- ból gardła
- krwawe wymioty
- dysfagia, odynofagia
- kaszel
- chrypka
- skurcz oskrzeli, stridor, astma
- epizody bezdechu
- niewyjaśniona niedokrwistość
- nawracające zapalenie ucha środkowego
- nawracające zachłystowe zapalenie płuc
- nadżerki szkliwa zębów
- zaburzenia snu
- zespół Sandifera (rzadkie schorzenie charakteryzujące się połączeniem choroby refluksowej, spastycznego kręczu karku i dystonii)1,4,10
- Objawy ostrzegawcze wskazujące na powikłania i alternatywne rozpoznania różnicowe:
- ogólne (choroby układowe, zakażenia)
- utrata masy ciała
- apatia
- bezdechy
- gorączka
- silny ból i drażliwość
- dyzuria
- zaburzenia neurologiczne
- szybki wzrost obwodu głowy, napięte ciemiączko, nocne wymioty (możliwe oznaki zwiększonego ciśnienia wewnątrzczaszkowego)
- napady drgawek
- mikro- lub makrocefalia
- choroby przewodu pokarmowego
- dysfagia
- zwracanie i wymioty już w okresie pierwszego lub drugiego tygodnia życia
- zwracanie i wymioty z początkiem po 6. miesiącu życia lub utrzymujące się powyżej 12.–18. miesiąca życia
- dzieci z atopią lub profilem ryzyka atopii (oznaki alergii pokarmowej lub powiązanych schorzeń)
- uporczywe, tryskające wymioty (wskazujące na przerostowe zwężenia odźwiernika u dzieci w wieku do 2 miesięcy)
- wymioty żółciowe (wskazujące na niedrożność jelit, np. chorobę Hirschsprunga, atrezję jelita, skręt jelit lub wgłobienie)
- krwawe wymioty lub smoliste stolce (oznaka krwawienia z górnego odcinka przewodu pokarmowego, np. GERD lub wrzodu żołądka i dwunastnicy)
- przewlekła biegunka (możliwa oznaka alergii pokarmowej lub przewlekłej choroby zapalnej jelit)
- krwawienie odbytnicze (np. bakteryjne zapalenie żołądka i jelit, nieswoiste zapalenie jelit, wgłobienie i alergie pokarmowe)
- rozdęcie brzucha/obrona mięśniowa, ciężkie lub oporne na leczenie bóle brzucha (wskazujące na ostrą chorobę jamy brzusznej, niedrożność jelit, nieprawidłowości anatomiczne lub zaburzenia perystaltyki)1,4
- ogólne (choroby układowe, zakażenia)
- Inne istotne pytania w wywiadzie
- czynniki ryzyka
- postęp w zakresie wzrostu i przybierania na wadze
- wiek w momencie wystąpienia objawów
- częstość i czas występowania objawów (Bezpośrednio po posiłku? W nocy?)
- Przy wymiotach i zwracaniu — czy składniki pokarmu zostały już strawione?
- odżywianie i nawyki żywieniowe
- ew. karmienie piersią lub mlekiem modyfikowanym
- ilość, częstość i czas trwania picia/karmienia/jedzenia
- ew. rodzaj mleka modyfikowanego i sposób jego przygotowania
- ew. jakość karmienia piersią, problemy z karmieniem piersią
- alergie pokarmowe
- zaburzenia atopowe
- refluks żołądkowo-jelitowy, zaburzenia atopowe i alergie w wywiadzie rodzinnym
- narażenie na dym tytoniowy
- środki i terapie już podjęte1,4
Niemowlęta z częstym zwracaniem i wymiotami
- Dokładny wywiad lekarski, badanie, skupienie się na możliwych objawach ostrzegawczych
- U niemowląt i małych dzieci nie występują typowe objawy, na podstawie których można wiarygodnie rozpoznać GERD.
- Fizjologiczny refluks i sporadyczne wymioty są powszechne u niemowląt. Z reguły dolegliwości te zmniejszają się w ciągu pierwszego roku życia, a następnie ustają.
- W większości przypadków refluks jest łagodny i nie wymaga dalszej diagnostyki ani leczenia farmakologicznego, jeśli dziecko jest zdrowe, nie ma objawów ostrzegawczych i rozwija się prawidłowo.
- Trudności występują często w przypadku dzieci, które dobrze sobie radzą i dobrze się rozwijają, ale często płaczą, są rozdrażnione i czasami wymiotują.
- Refluks bez wymiotów i zwracania u niemowląt występuje rzadko.
- Jeśli objawy pojawiają się przed 2. tygodniem życia lub dopiero po 6. miesiącu życia lub utrzymują się po 1. roku życia, bardziej prawdopodobne jest alternatywne rozpoznanie. W tym przypadku konieczne są dalsze wyjaśnienia lub skierowanie do specjalisty1,3-4.
Starsze dzieci
- U dzieci i młodzieży w wieku powyżej 12 lat objawy coraz bardziej przypominają te występujące u dorosłych z poposiłkową zgagą, uczuciem pieczenia wzdłuż przełyku aż do gardła i zwracaniem treści żołądkowej.
- W tej grupie wiekowej objawy są na tyle typowe, że można chorobę można wstępnie rozpoznać na podstawie dolegliwości, podobnie jak w przypadku dorosłych1.
Objawy pozaprzełykowe
- Różne objawy pozaprzełykowe, takie jak kaszel, chrypka, skurcz oskrzeli, stridor i astma są związane z refluksem żołądkowo-przełykowym, ale nie jest jasne, czy istnieje związek przyczynowy z chorobą refluksową.
- Przegląd Cochrane z 2011 roku nie wykazał związku między przewlekłym kaszlem u dzieci a chorobą refluksową przełyku. Terapia inhibitorami pompy protonowej nie wydaje się mieć żadnego istotnego wpływu na objawy1,9,12.
Badanie przedmiotowe
- Badanie przedmiotowe rzadko dostarcza wyników istotnych dla rozpoznania.
- Mogą występować czynniki predysponujące, takie jak np. nadwaga.
- Kliniczne objawy pozaprzełykowe mogą być zauważalne, np. w postaci uszkodzenia szkliwa zębów, zapalenia gardła lub skurczu oskrzeli.
- Jednak pełne badanie przedmiotowe dziecka ma kluczowe znaczenie dla rozpoznania sygnałów alarmowych w przypadku powikłań i alternatywnych rozpoznań.
- Szczególnie ważne są:
- ogólny stan fizyczny (Letarg? Ból? Drażliwość?)
- parametry wzrostu (Niedostateczny wzrost i przyrost masy ciała? Utrata masy ciała? Obwód głowy?)
- ew. parametry życiowe
- oznaki zakażenia (np. gorączka, ogólny stan fizyczny, obserwacja gardła, uszu i skóry, osłuchiwanie serca i płuc, jama brzuszna, stan węzłów chłonnych)
- badanie jamy brzusznej (rozdęcie, obrona mięśniowa, perystaltyka, ew. badanie odbytu/odbytnicy)
- objawy niedokrwistości (bladość skóry i spojówek)
- Stan uzębienia, nadżerki?
- w razie potrzeby badanie neurologiczne (Nieprawidłowości neurologiczne, napięte ciemiączko?)1
Badania uzupełniające w praktyce lekarza rodzinnego
- Nie istnieją badania laboratoryjne umożliwiające wykrycie GERD.
- Biomarkery, takie jak np. pepsyny w ślinie, były badane jako markery GERD u dzieci, ale nie są zalecane w diagnostyce ze względu na ich słabą miarodajność1.
- Morfologia krwi, ewentualnie z poziomem żelaza może pomóc wykryć niedokrwistość. Warto wykonać także dalsze badania laboratoryjne, jeśli podejrzewa się alternatywne rozpoznanie.
- Jeśli podejrzewa się krwawienie z przewodu pokarmowego, ew. badanie pod kątem obecności krwi w stolcu.
- Diagnostyka Helicobacter pylori nie jest konieczna w kontekście GERD.
- Empiryczna terapia próbna inhibitorami pompy protonowej
- Empiryczna terapia próbna inhibitorami pompy protonowej nie powinna być stosowana u niemowląt i małych dzieci, ponieważ objawy są zbyt nieswoiste1.
- U starszych dzieci (od ok. 12. roku życia), podobnie jak u dorosłych, z typowymi objawami zgagi i brakiem sygnałów alarmowych, chorobę można początkowo rozpoznać wyłącznie na podstawie badania przedmiotowego i poprowadzić terapię empiryczną przez 4–8 tygodni1.
- Poprawa objawów wskazuje na obecność GERD.
- Z klinicznego punktu widzenia terapia próbna jest pragmatyczna, ale jako procedura testowa ma ograniczoną wartość diagnostyczną (czułość około 70–80%, swoistość około 45–55% u dorosłych)13.
- Jeśli objawy są nietypowe, należy najpierw przeprowadzić dalszą diagnostykę. Pacjenci z nietypowymi objawami lub objawami czysto pozaprzełykowymi gorzej reagują na terapię IPP. Dlatego też „diagnostyczna” terapia próbna jest kontrowersyjna u tych pacjentów i nie jest również zalecana przez najnowsze wytyczne Niemieckiego Towarzystwa Gastroenterologii (stan na 2014 r.)1,12.
- W przypadku braku odpowiedzi na leczenie lub nawrotu choroby po zakończeniu leczenia należy wykonać endoskopię lub dalszą diagnostykę
Diagnostyka specjalistyczna
- Dalsza diagnostyka służy potwierdzeniu podejrzewanego rozpoznania, określeniu alternatywnych rozpoznań i możliwych powikłań refluksu żołądkowo-przełykowego.
- W przypadku wystąpienia sygnałów ostrzegawczych należy niezwłocznie skontaktować się ze specjalistą lub szpitalem
- 24-godzinna pH-metria z impedancją jest złotym standardem w diagnostyce choroby refluksowej przełyku u dzieci.
- Jest ona wykonywana przy użyciu elektrody czułej na pH umieszczonej w przełyku proksymalnie do dolnego zwieracza przełyku na 24–48 godzin.
- Dzięki pH-metrii z impedancją, oprócz narażenia na działanie kwasu można zmierzyć także ruchy kęsów i refluks niezawierający kwasu.
- Podczas pomiaru należy udokumentować objawy pacjenta, co często jest trudne w przypadku dzieci.
- Czynnikiem komplikującym jest to, że nie zostało ostatecznie wyjaśnione, które wartości są uważane za prawidłowe u dzieci, ponieważ badania na zdrowych dzieciach nie są etycznie uzasadnione1.
- wskazania
- potwierdzenie refluksu w przypadku klinicznego podejrzenia choroby refluksowej przełyku lub w celu poszukiwania przyczyny zapalenia przełyku
- korelacja dolegliwości z epizodami refluksu
- w przypadku endoskopii niewzbudzającej podejrzeń, rozróżnienie między nienadżerkową chorobą refluksową (nonerosive reflux disease — NERD), nadwrażliwym przełykiem (objawy refluksu fizjologicznego) i czynnościowymi dolegliwościami refluksowymi (objawy bez korelacji ze zdarzeniami refluksowymi)
- sprawdzenie zastosowania terapii w przypadku utrzymujących się objawów lub pacjentów z grupy ryzyka1
- Ezofagogastroduodenoskopia (EGD) z ew. biopsją
- wymagane znieczulenie ogólne
- Badanie ma niewielką wartość w odniesieniu do objawów refluksu, ponieważ GERD często wiąże się z brakiem widocznych zmian lub mikroskopijnymi zmianami błony śluzowej, a zatem prawidłowe wyniki endoskopii nie wykluczają choroby.
- Jest ona jednak zasadna, jeśli podejrzewa się alternatywne rozpoznania (np. eozynofilowe zapalenie przełyku, chorobę Leśniowskiego-Crohna) i ich powikłania (np. zwężenia) lub celem jest ich wykluczenie.
- U dzieci z reguły ważne jest wykonanie biopsji błony śluzowej przełyku, ponieważ pomaga to wykryć inne formy zapalenia przełyku, np. eozynofilowe, zakaźne lub przewlekłe zapalenie przełyku1.
- Manometria przełyku
- pomiar ciśnienia wewnątrzprzełykowego przy podejrzeniu zaburzeń czynnościowych mięśni przełyku
- Nie ma znaczenia w diagnostyce samego GERD, ale może się przydać w diagnostyce i wykluczaniu alternatywnych rozpoznań.
- Wskazania są następujące:
- Badania rentgenowskie (np. badanie z barem) i badania ultrasonograficzne nie mogą wykryć refluksu, ale mogą być wskazane w przypadku podejrzenia nieprawidłowości anatomicznych1.
- Scyntygrafia żołądka nie jest wykorzystywana do wykrywania GERD, ale może być stosowana np. przy podejrzenia zaburzeń opróżniania żołądka1.
Wskazania do skierowania do specjalisty/hospitalizacji
- Przy objawach ostrzegawczych, takich jak np. utrata masy ciała lub brak przyrostu masy ciała
- W przypadku podejrzenia alternatywnego rozpoznania lub w celu wykluczenia rozpoznań w ramach diagnostyki różnicowej
- W przypadku braku odpowiedzi na wstępne środki terapeutyczne (dieta, styl życia, ewentualnie również empiryczna terapia inhibitorami pompy protonowej u starszych dzieci)
- Jeśli nie da się przerwać leczenia farmakologicznego bez nawrotu choroby.
- U niemowląt, u których objawy wystąpiły przed 2. tygodniem życia, po 6. miesiącu życia lub utrzymywały się po 12. miesiącu życia1,4.
Leczenie
Cele leczenia
- Łagodzenie objawów
- Zapobieganie powikłaniom
Ogólne informacje o leczeniu
- Początkowo leczenie polega na dostosowaniu diety lub sposobu karmienia i podjęciu innych środków związanych ze stylem życia.
- U niemowląt objawy często ustępują w pierwszym roku życia niezależnie od leczenia, więc zadowolone niemowlęta, które dobrze się rozwijają i nie mają objawów ostrzegawczych, zwykle nie wymagają leczenia, nawet jeśli często wymiotują.
- Leczenie empiryczne inhibitorami pompy protonowej w przypadku podejrzenia, które jest powszechne u dorosłych, nie powinno być prowadzone u niemowląt i małych dzieci ze względu na niepewność diagnostyczną.
- U starszych dzieci i młodzieży od ok. 12. roku życia, empiryczna terapia inhibitorami pompy protonowej może być stosowana tak jak u dorosłych, jeśli podejrzewa się GERD i nie następuje poprawa po zmianie stylu życia. W przypadku braku odpowiedzi po 4–8 tygodniach należy rozważyć dalszą diagnostykę.
- Objawy pozaprzełykowe
- Nie jest jasne, czy leczenie choroby refluksowej może prowadzić do poprawy objawów astmy12.
- Dzieci z objawami pozaprzełykowymi, takimi jak kaszel, skurcz oskrzeli lub astma, nie powinny być leczone lekami przeciwwydzielniczymi, jeśli nie występują u nich objawy refluksu lub jeśli w rozpoznaniu nie stwierdzono refluksu żołądkowo-przełykowego1.
Zalecenia dla pacjentów i rodziców
Niemowlęta
- Niemowlęta z niepowikłanym refluksem nie wymagają środków terapeutycznych. Jeśli częstość występowania objawów powoduje znaczny niepokój u dziecka lub rodziny, należy wprowadzić podstawowe zmiany w sposobie karmienia i innych nawykach związanych ze stylem życia1.
- Przede wszystkim ilość, czas trwania i częstotliwość karmienia powinny być dostosowane do wieku, aby uniknąć przekarmienia1,4.
- Zagęszczanie pokarmu u niemowląt może prowadzić do zmniejszenia widocznego zwracania i wymiotów.
- Jednak liczba epizodów refluksu i związanych z nimi objawów zwykle się nie zmienia.
- Zazwyczaj nie zaleca się przerywania karmienia piersią z powodu objawów refluksu.
- Istnieją specjalne diety antyrefluksowe. Mleko matki można zagęścić np. mączką chleba świętojańskiego1,4.
- Eliminacja białka mleka krowiego
- Alergia na białko mleka krowiego bez zależności od IgE może prowadzić do refluksu lub objawów refluksu u niemowląt.
- U niemowląt z alergią na białka mleka krowiego w wywiadzie lub jeśli wyżej wymienione środki żywieniowe nie przyniosą odpowiedzi po co najmniej 2 tygodniach, należy podjąć próbę leczenia dietą eliminacyjną przez 2–4 tygodnie.
- Niemowlęta karmione mlekiem modyfikowanym można przestawić na mleko modyfikowane o wysokim stopniu hydrolizy.
- U niemowląt karmionych piersią podobny efekt można osiągnąć poprzez wyłączenie mleka krowiego z diety matki1.
- Późniejszy test prowokacji może potwierdzić związek przyczynowy.
- Należy go regularnie przeprowadzać, by dowiedzieć się, gdy białko mleka krowiego może być bezpiecznie ponownie wprowadzone do diety1.
- Pozycje ułożenia dziecka
- Mimo że pozycje ułożenia dziecka, takie jak ułożenie na brzuchu, na boku lub uniesienie górnej części ciała po karmieniu, mogą mieć pozytywny wpływ na refluks u niemowląt w wieku poniżej 1. roku życia, te pozycje do spania nie są zalecane ze względu na zwiększone ryzyko wystąpienia nagłej śmierci łóżeczkowej. Niemowlęta powinny być układane wyłącznie płasko na plecach1,4.
Starsze dzieci i młodzież
- Nie należy zalecać specjalnej diety dla starszych dzieci.
- U starszych dzieci i nastolatków można zalecić środki dotyczące stylu życia, podobnie jak u dorosłych, ale potwierdzenie ich skuteczności jest słabe. Należą do nich:
- redukcja masy ciała przy nadwadze
- podniesienie części łóżka znajdującej się pod głową u pacjentów z objawami nocnymi
- unikanie późnych posiłków (do 3 godzin przed snem)
- unikanie pokarmów, które mogą zmniejszać ciśnienie dolnego zwieracza przełyku lub podrażniać błony śluzowe, np. czekolady, kawy, mięty pieprzowe, alkoholu, pikantnych i tłustych potraw, owoców cytrusowych, napojów gazowanych
- Należy unikać stosowania NLPZ1,10.
Leczenie farmakologiczne
- Niemowlęta i małe dzieci
- U niemowląt z niepowikłanym refluksem żołądkowo-jelitowym objawy zwykle ustępują samoistnie lub po zastosowaniu środków nielekowych, więc leczenie farmakologiczne nie jest konieczne.
- W szczególności zdrowe, dobrze rozwijające się niemowlęta nie powinny być leczone lekami przeciwwydzielniczymi z powodu widocznego zwracania treści pokarmowej lub częstego płaczu i drażliwości1.
- U niemowląt i małych dzieci nie należy stosować empirycznej terapii inhibitorami pompy protonowej w przypadku podejrzenia choroby, ale najpierw należy przeprowadzić dalszą diagnostykę.
- Starsze dzieci i młodzież
- U starszych dzieci i młodzieży od ok. 12. roku życia, empiryczna terapia inhibitorami pompy protonowej przez okres 4–8 tygodni może być stosowana tak jak u dorosłych, jeśli podejrzewa się GERD i nie następuje poprawa po zmianie stylu życia.
- W przypadku braku odpowiedzi lub nawrotu należy rozważyć wykonanie endoskopii lub dalszej diagnostyki
- Wskazania do leczenia farmakologicznego u dzieci
- U niemowląt wskazanie do leczenia farmakologicznego powinno być dokonane przez specjalistów lub po konsultacji z nimi.
- Do ewentualnych wskazań zalicza się:
- znaczące objawy związane z refluksem pomimo odpowiedniej terapii niefarmakologicznej (u niemowląt dopiero po wykazaniu patologicznego refluksu kwaśnego)
- przy powikłaniach, takich jak np. potwierdzone refluksowe zapalenie przełyku
- Objawy pozaprzełykowe bez objawów refluksu lub refluks potwierdzony diagnostycznie nie stanowią wskazania do leczenia farmakologicznego1.
- Leki przeciwwydzielnicze
- Inhibitory pompy protonowej (IPP)
- omeprazol
- zatwierdzony od 1. roku życia i 10 kg masy ciała
- dawkowanie w wieku od 1 roku do 2 lat (10–20 kg m.c.): 10 mg omeprazolu 1 raz na dobę, dawkę można zwiększyć do 20 mg.
- dawkowanie od 2. roku życia (od 20 kg masy ciała): 20 mg omeprazolu 1 raz na dobę, dawkę można zwiększyć do 40 mg.
- Istnieją konkretne zalecenia dotyczące dawkowania w terapii eradykacyjnej Helicobacter pylori.
- esomeprazol, pantoprazol, dekslansoprazol
- zatwierdzone do stosowania od 12. r.ż.
- lanzoprazol, rabeprazol
- Nie zaleca się stosowania u dzieci ze względu na brak danych.
- Reakcje niepożądane i ryzyko
- Typowe reakcje niepożądane obejmują ból głowy, wysypkę skórną, nudności, biegunkę i zaparcia.
- Mimo że poważne reakcje niepożądane są ogólnie bardzo rzadkie, IPP wydają się zwiększać u dzieci i dorosłych ryzyko zakażeń, takich jak np. martwicze zapalenie jelit, zapalenie płuc i zakażenia układu oddechowego, posocznica, zakażenia dróg moczowych i zakażenia wywołane przez Clostridium difficile.
- Istnieje szereg innych zagrożeń podejrzewanych u dorosłych (np. uszkodzenie kości, otępienie, zwiększone ryzyko sercowo-naczyniowe lub uszkodzenie nerek); ich występowanie u dzieci nie zostało jeszcze potwierdzone.
- Ogólnie rzecz biorąc, należy unikać niepotrzebnego i zbyt długiego leczenia IPP u dzieci1.
- omeprazol
- Jeśli nie ma odpowiedzi po 4–8 tygodniach optymalnej terapii nielekowej i farmakologicznej, należy ponownie rozważyć alternatywne rozpoznania różnicowe.
- Leczenie długoterminowe należy regularnie kontrolować, aby sprawdzić, czy jest konieczne1.
Leczenie chirurgiczne
- Leczenie chirurgiczne może być zasadne u niektórych pacjentów.
- Przed operacją należy potwierdzić diagnostycznie refluks i należy wykluczyć alternatywne rozpoznania1.
- Do ewentualnych wskazań zalicza się:
- niepowodzenie leczenia zachowawczego lub trwały brak przestrzegania zaleceń
- uzależnienie od długotrwałego leczenia farmakologicznego
- oporne na leczenie, ciężkie powikłania, takie jak nawracający refluks płucny z zachłyśnięciem
- choroby przewlekłe o wysokim ryzyku powikłań związanych z GERD (np. zaburzenia neurologiczne, mukowiscydoza)1
- Laparoskopowa fundoplikacja Nissena jest zwykle metodą chirurgiczną z wyboru1.
- Możliwe powikłania obejmują pooperacyjną dysfagię (zwykle samoistna poprawa), wzdęcia/odbijanie, szybkie uczucie sytości, silniejsze zachłyśnięcia spowodowane zastojem w przełyku i niepowodzenie leczenia1.
- Chociaż istnieje niewiele danych dotyczących dzieci, wskaźnik powodzenia w zakresie remisji objawów refluksu wydaje się być dobry i wynosi około 85%. Wskaźnik ponownych operacji wynosi 5–10%1.
- W przypadku objawów pozaprzełykowych wskaźniki skuteczności są bardzo niskie1.
Przebieg, powikłania i rokowanie
Przebieg
- Z nielicznymi wyjątkami choroba ma łagodny przebieg i mija samoistnie. Dotyczy to zwłaszcza dzieci w wieku niemowlęcym.
Powikłania
- Zapalenie przełyku
- Płucne zachłyśnięcie się treścią żołądkową
- Problemy z oddychaniem
- epizody bezdechu
- Niedostateczny wzrost i przyrost masy ciała
- nadżerki szkliwa zębów
- Zwężenia przełyku
- Przełyk Barretta
- Krwawienie z górnego odcinka przewodu pokarmowego
- Niedokrwistość z niedoboru żelaza
- Nawracające zapalenie ucha środkowego1,7
Rokowanie
- U większości dzieci jest to łagodna choroba, która ulega poprawie bez interwencji lub po interwencjach niefarmakologicznych.
- Szczególnie u niemowląt objawy ustępują u 90% dzieci przed ukończeniem 12. miesiąca życia.
- Przebieg jest często bardziej problematyczny u pacjentów z przewlekłymi chorobami podstawowymi, takimi jak zaburzenia neurorozwojowe, u wcześniaków, u pacjentów z ciężkimi chorobami płuc, takimi jak mukowiscydoza lub wrodzonymi wadami rozwojowymi, takimi jak atrezja przełyku1.
Informacje dla pacjentów
Informacje dla pacjentów w Deximed
Ilustracje
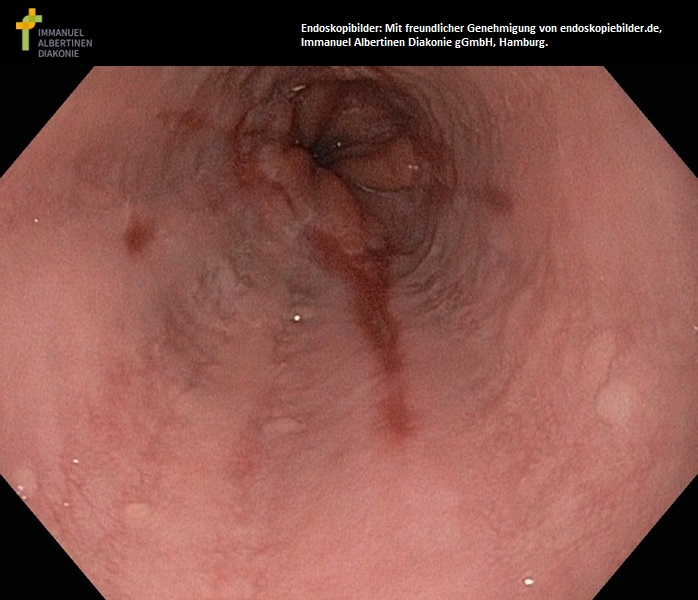
Refluksowe zapalenie przełyku stopnia II (dzięki uprzejmości endoskopiebilder.de, Immanuel Albertinen Diakonie gGmbH, Hamburg)

Refluks zawierający kwas w przełyku: kwas przedostający się z żołądka do przełyku (refluks) może być spowodowany przepukliną rozworu przełykowego lub przepukliną wślizgową.
Quellen
Leitlinien
- North American Society for Pediatric Gastroenterology, Hepatology, and Nutrition and the European Society for Pediatric Gastroenterology, Hepatology, and Nutrition. Pediatric Gastroesophageal Reflux Clinical Practice Guidelines. J Pediatr Gastroenterol Nutr. 2018;66(3):516-554. www.ncbi.nlm.nih.gov
- NICE guidance: Gastro-oesophageal reflux disease in children. BMJ. 2015;350:g7703. Published 2015 Jan 14. www.ncbi.nlm.nih.gov
Literatur
- Rosen R, Vandenplas Y, Singendonk M, et al. Pediatric Gastroesophageal Reflux Clinical Practice Guidelines: Joint Recommendations of the North American Society for Pediatric Gastroenterology, Hepatology, and Nutrition and the European Society for Pediatric Gastroenterology, Hepatology, and Nutrition. J Pediatr Gastroenterol Nutr. 2018;66(3):516-554. PMID: 29470322 www.ncbi.nlm.nih.gov
- Sherman PM, Hassall E, Fagundes-Neto U, et al. A global, evidence-based consensus on the definition of gastroesophageal reflux disease in the pediatric population. Am J Gastroenterol. 2009;104(5):1278-1296. PMID: 19352345 insights.ovid.com
- Gonzalez Ayerbe JI, Hauser B, Salvatore S, Vandenplas Y. Diagnosis and Management of Gastroesophageal Reflux Disease in Infants and Children: from Guidelines to Clinical Practice. Pediatr Gastroenterol Hepatol Nutr. 2019;22(2):107-121. PMID: 30899687 www.ncbi.nlm.nih.gov
- Davies I, Burman-Roy S, Murphy MS; Guideline Development Group. Gastro-oesophageal reflux disease in children: NICE guidance. BMJ. 2015;350:g7703. Published 2015 Jan 14. PMID: 25591811 pubmed.ncbi.nlm.nih.gov
- Campanozzi A, Boccia G, Pensabene L, et al. Prevalence and natural history of gastroesophageal reflux: pediatric prospective survey. Pediatrics 2009; 123: 779-83. pediatrics.aappublications.org
- Nelson SP, Chen EH, Syniar GM, Christoffel KK. Prevalence of symptoms of gastroesophageal reflux during infancy. A pediatric practice-based survey. Pediatric Practice Research Group. Arch Pediatr Adolesc Med 1997; 151: 569-72. jamanetwork.com
- Baird DC, Harker DJ, Karmes AS. Diagnosis and Treatment of Gastroesophageal Reflux in Infants and Children. Am Fam Physician. 2015;92(8):705-714. PMID: 26554410 www.aafp.org
- Suwandhi E, Ton MN, Schwarz SM. Gastroesophageal reflux in infancy and childhood. Pediatr Ann 2006; 35: 259-66. pubmed.ncbi.nlm.nih.gov
- Chang AB, Lasserson TJ, Gaffney J, et.al. Gastro-oesophageal reflux treatment for prolonged non-specific cough in children and adults. Cochrane Database of Systematic Reviews 2011, Issue 1 www.ncbi.nlm.nih.gov
- Clarrett DM, Hachem C. Gastroesophageal Reflux Disease (GERD). Mo Med. 2018;115(3):214‐218. PMID: 30228725 www.ncbi.nlm.nih.gov
- Leung AK, Hon KL. Gastroesophageal reflux in children: an updated review. Drugs Context. 2019;8:212591. Published 2019 Jun 17. PMID: 31258618 www.ncbi.nlm.nih.gov
- Gibson PG, Henry RL, Coughlan JI. Gastro-oesophageal reflux treatment for asthma in adults and children. Cochrane Database of Systematic Reviews, issue 1, 2003. www.cochranelibrary.com
- Gyawali CP, Kahrilas PJ, Savarino E, et al. Modern diagnosis of GERD: the Lyon Consensus. Gut. 2018;67(7):1351‐1362. PMID: 29437910 www.ncbi.nlm.nih.gov
- Tighe M, Afzal NA, Bevan A, et al. Pharmacological treatment of children with gastro-oesophageal reflux. Cochrane Database Syst Rev. 2014 Nov 24;11:CD008550. PMID: 25419906 www.cochranelibrary.com
Autor*innen
- Anneke Damberg, Dr. med., Fachärztin für Allgemeinmedizin, Berlin