Informacje ogólne
Definicja
- Napad astmatyczny wymagający natychmiastowego leczenia.
- Synonim: stan astmatyczny, nasilone zaostrzenie astmy, atak astmy.
- Przyczyną jest ostra obturacja dróg oddechowych w przebiegu astmy z nasileniem objawów lub ograniczeniem czynności płuc w zakresie wykraczającym poza dotychczasową zmienność.
- Ostry napad astmatyczny może być pierwszym objawem choroby.
- Stan astmatyczny to nasilające się objawy zaostrzenia astmy oskrzelowej, które nie ustępują pomimo stosowania optymalnego leczenia. Może doprowadzić do ciężkiej niewydolności oddechowej, a w dalszej konsekwencji do zgonu.1
Epidemiologia
- Każdego roku 6–17 dzieci i nastolatków na 100 000 jest hospitalizowanych z powodu astmy.
- U dzieci w wieku przedszkolnym i szkolnym zaobserwowano zwiększenie częstości zaostrzeń astmy po zakończeniu wakacji, prawdopodobnie w powodu zakażeń wirusowych.1-2
Etiologia i patogeneza
- Astma jest przewlekłą chorobą zapalną dróg oddechowych, która prowadzi do wystąpienia objawów oddechowych o zmiennej częstości i nasileniu, na skutek nadreaktywności oskrzeli i odwracalnej obturacji dróg oddechowych.
- Choroba jest niejednorodna i może mieć różne przyczyny i patomechanizmy.
- Zobacz również artykuł astma i astma u dzieci i młodzieży.
- Ostre napady są często wywoływane przez czynniki zewnętrzne
- czynniki niealergiczne (np. zakażenia wirusowe lub bakteryjne, zimno, wysiłek fizyczny)
- czynniki alergiczne (pyłki, sierść zwierząt, kurz).
- Uważa się, że 80–95% zaostrzeń astmy u dzieci w wieku szkolnym jest związanych z wirusowymi zakażeniami dróg oddechowych.3
- Wzrost częstości napadów astmatycznych może świadczyć o nieodpowiednim leczeniu podstawowym.4
Czynniki predysponujące
- Niekontrolowane objawy astmy (nieprzestrzeganie zaleceń dotyczących przyjmowania przepisanego leku, nieprawidłowa technika inhalacji).
- Narażenie na dym tytoniowy lub alergeny (u uczulonych).
- Choroby współistniejące (otyłość, przewlekły nieżyt nosa i zatok przynosowych, alergia pokarmowa).1,5
Czynniki wyzwalające zaostrzenia astmy
- Zakażenia górnych i dolnych dróg oddechowych, często pochodzenia wirusowego.2
- Wysiłek fizyczny.
- Dym tytoniowy (palenie czynne i bierne).5
- Kwas acetylosalicylowy i NLPZ.
ICD–10
- J46 Stan astmatyczny.
Diagnostyka
Kryteria diagnostyczne
- Zaostrzenia astmy, w zależności od ich nasilenia, można podzielić na łagodne, umiarkowane, ciężkie oraz zagrażające życiu.
- Równolegle z oceną nasilenia napadu należy rozpocząć leczenie wstępne.
- Ze względu na ograniczone możliwości wykonania szczegółowej diagnostyki w nagłych przypadkach, dalsze postępowanie zależy od wyników badania podmiotowego i pomiaru saturacji SpO2.1,5
- Główne objawy astmy u dzieci to:
- duszność
- napadowy, suchy kaszel (bez towarzyszącego zakażenia, zwłaszcza związany z wysiłkiem fizycznym)
- świszczący oddech (przy wydechu)
- szmery oddechowe (świsty wydechowe i gwizdy przy wydechu).
Cechy szczególne napadu astmatycznego u dzieci w wieku poniżej 2 lat
- Obraz kliniczny napadu astmatycznego u niemowląt i małych dzieci jest często mniej jednoznaczny.
- Podobne dolegliwości i szmery oddechowe, jak np. świsty, mogą być również spowodowane zakażeniami wirusowymi.
- Nawracające obturacyjne zapalenie oskrzeli zwykle ustępuje po ukończeniu 3. roku życia.
- Zdolność do współpracy jest ograniczona, zwłaszcza u małych dzieci.
Stopień nasilenia napadu astmatycznego
Napad łagodny do umiarkowanego
- Objawy
- Niemożność dokończenia dłuższego zdania na jednym wdechu.
- Wysiłek oddechowy u niemowląt – przerwy, trudności podczas karmienia, cichy, urywany płacz.1
- Objawy przedmiotowe
- Przyspieszona częstość akcji serca.
- Wzorzec oddechu
- wydłużony wydech
- objawy duszności: kaszel, uczucie ściskania w klatce piersiowej, zaciąganie przestrzeni międzyżebrowych i okolicy dołka jarzmowego, rozszerzanie się nozdrzy
- przy wydechu: głośne świsty i furczenia.1
- Objawy oceniane przy użyciu aparatury
- Ciśnienie tętnicze: w normie.
- Wskaźnik szczytowego przepływu wydechowego (peak expiratory flow – PEF) (mierzony przez przeszkolony personel)
- <80% i >50% maksymalnej wartości odnotowanej u pacjenta.
- Pulsoksymetria: SaO2 ≥92%.
Ciężki napad
- Objawy
- Objawy kliniczne
- Częstość oddechów
- dzieci w wieku 2-5 lat: >40/min.
- dzieci >5 lat: >30/min.
- Częstość akcji serca
- dzieci w wieku 1.-3. rok życia: >200/min.
- dzieci w wieku 4.-5. rok życia: >180/min.
- Wzorzec oddechu
- wydłużony wydech
- objawy duszności: kaszel, uczucie ściskania w klatce piersiowej, zaciąganie przestrzeni międzyżebrowych i okolicy dołka jarzmowego, rozszerzanie się nozdrzy5
- przy wydechu: świsty i furczenia (głośne lub ograniczone), cisza nad polami płucnymi (brak szmerów oddechowych).
- Częstość oddechów
- Objawy oceniane przy użyciu aparatury
- Ciśnienie tętnicze: w normie.
- Ewentualnie wskaźnik szczytowego przepływu wydechowego (peak expiratory flow – PEF) (mierzony przez przeszkolony personel)
- <50% maksymalnej wartości odnotowanej u pacjenta.
- Pulsoksymetria: SaO2 <92% (sinica).
Napad zagrażający życiu
- Objawy
- Wyczerpanie, dezorientacja.
- Objawy kliniczne
- Częstość oddechów
- dzieci 2–5 lat: >40/min.
- >5 lat: >30/min.
- możliwe jest spowolnienie oddechu lub bezdech.
- Wzorzec oddechu
- objawy duszności: zaciąganie przestrzeni międzyżebrowych i okolicy dołka jarzmowego, rozszerzanie się nozdrzy
- przy wydechu świsty i furczenia (głośne lub ściszone), cisza nad polami płucnymi (brak szmerów oddechowych).
- Częstość oddechów
- Objawy oceniane przy użyciu aparatury
- Ciśnienie tętnicze: obniżone.
- Pulsoksymetria: SaO2 <92% (sinica).
Diagnostyka różnicowa
Niemowlęta
- Wirusowe obturacyjne zapalenie oskrzeli.
- Zapalenie oskrzelików (RSV).
- Wrodzone wady serca.
- Aspiracja ciał obcych.
- Mukowiscydoza.
- Wady wrodzone, np. tracheobronchomalacja.
Małe dzieci
- Zapalenie oskrzelików.
- Ostre zapalenie krtani.
- Zapalenie nagłośni.
- Krztusiec.
- Aspiracja ciał obcych.
- Wirusowe zapalenie oskrzeli.
- Zapalenie płuc.
- Cukrzycowa kwasica ketonowa.
- Reakcja anafilaktyczna.
Dzieci i młodzież
- Zapalenie nagłośni.
- Zapalenie płuc.
- Odma opłucnowa.
- Zatorowość płucna.
- Hiperwentylacja.
- Cukrzycowa kwasica ketonowa.
- Aspiracja ciał obcych.
- Reakcja anafilaktyczna.
Wywiad
- Napad z ciężkim zaostrzeniem wcześniej rozpoznanej astmy.
- Napady astmatyczne u dzieci często występują podczas zabawy lub ćwiczeń fizycznych albo po ich zakończeniu.
- Możliwa sezonowa kumulacja napadów astmatycznych, np. w przypadku alergii na pyłki.
- Dolegliwości często obejmują:
- trudności w oddychaniu i duszność
- uczucie ucisku w klatce piersiowej
- suchy, napadowy, często nocny kaszel5
- świsty podczas wydechu.
- Niektóre dzieci z napadami astmatycznymi nie odczuwają subiektywnych objawów.
Badanie fizykalne
- W badaniu przedmiotowym podczas napadu astmatycznego można zarejestrować:
- utrudnione oddychanie, duszność
- stridor wydechowy
- świszczący lub gwiżdżący oddech
- bębenkowy odgłos opukowy
- zwiększona częstość oddechów (tachypnoe)
- tachykardia
- stosowanie dodatkowych mięśni oddechowych
- w ciężkim napadzie astmatycznym brak szmerów oddechowych z powodu zbyt małego przepływu powietrza przez drogi oddechowe („ciche płuco”), sinica, spadek ciśnienia tętniczego, wyczerpanie, splątanie.
- U dzieci należy zwrócić dodatkową uwagę na:
- objawy atopii, np. wyprysk atopowy
- retrakcje szyjne, międzyżebrowe i nadbrzuszne
- większą średnicę klatki piersiowej w wyniku hiperinflacji.
Badanie uzupełniające w gabinecie lekarza rodzinnego
- W sytuacji nagłej rozpoznanie stawiane jest w oparciu o obraz kliniczny.
Wskazania do skierowania do szpitala
- W przypadku ciężkiego lub zagrażającego życiu napadu astmatycznego, po leczeniu wstępnym należy zapewnić pacjentowi transport do szpitala, w razie potrzeby z obecnością ratownika medycznego (w przypadku napadu zagrażającego życiu).
- Jeśli w łagodnym lub umiarkowanym napadzie astmatycznym, po 30–60 minutach od udzielenia wstępnej pomocy nie uzyskano trwałej poprawy, konieczna jest natychmiastowa hospitalizacja lub dalsze leczenie na oddziale ratunkowym.
- SpO2 <92%.
- Utrzymująca się tachykardia z sinicą.
- Należy rozważyć hospitalizację w razie wątpliwości, czy pacjent i/lub jego opiekunowie poradzą sobie z sytuacją.
- U dzieci w wieku 0–2. rok życia próg wskazań do hospitalizacji jest obniżony, ze względu na brak subiektywnej oceny przez chorego i mniejszą skuteczność typowych dawek leków wziewnych.1
Leczenie
Cele leczenia
- Leczenie ostrego napadu.
- Ustabilizowanie przebiegu choroby po napadzie.
Ogólne informacje o leczeniu
- Zobacz także artykuł napad astmatyczny u dzieci, leczenie ostre doraźne.
- Napad astmatyczny jest często sytuacją warunkowaną przez lęk.
- Należy uspokoić pacjenta i jego najbliższych oraz umieścić go w cichym, odseparowanym otoczeniu.
Leczenie wstępne ostrego napadu astmatycznego
- Pozycja ciała ułatwiająca oddychanie (siedząca, z podpartymi ramionami).
- Metoda oddychania przez „zasznurowane” usta.
- 2–4 dawki krótko działającego beta–2–sympatykomimetyku (SABA).
Zalecenia dotyczące leczenia
Wytyczne: leczenie początkowe6
- Leczenie początkowe zawsze obejmuje ułatwiającą oddychanie pozycję ciała (siedzącą, z podpartymi ramionami), metoda oddychania przez „zasznurowane” usta i 2–4 dawki krótko działającego beta–2–sympatykomimetyku (SABA).
- W przypadku ciężkiego lub zagrażającego życiu napadu astmatycznego, po leczeniu wstępnym należy zapewnić pacjentowi transport do szpitala, w razie potrzeby z obecnością ratownika medycznego (w przypadku napadu zagrażającego życiu).
Napad łagodny do umiarkowanego
- Techniki samopomocy
- pozycja ciała ułatwiająca oddychanie i metoda oddychania przez „zasznurowane” usta.
- SABA wziewnie
- 4–10 dawek z pMDI (inhalator ciśnieniowy) + KI (komora inhalacyjna), powtarzać co 20 minut przez 1 godzinę.
- alternatywnie: SABA w nebulizacji w dawce 2,5 mg.1
- 4–10 dawek z pMDI (inhalator ciśnieniowy) + KI (komora inhalacyjna), powtarzać co 20 minut przez 1 godzinę.
- Bromek ipratropium wziewnie
- nie należy stosować.
- Tlen
- zazwyczaj nie jest konieczny.
- Glikokortykosteroidy
- jeśli odpowiedź na SABA co 10 minut 2 x z rzędu jest niewystarczająca: prednizon/prednizolon doustnie lub dożylnie w dawce 1–2 mg/kg m.c. na dobę przez 3–5 dni (maksymalnie do 20 mg na dobę u dzieci w wieku <2. roku życia i do 30 mg na dobę u dzieci w wieku 2.–5. rok życia) i następnie odstawić lek bez konieczności stopniowego zmniejszania jego dawki.1
Ciężki napad
- Techniki samopomocy
- pozycja ciała ułatwiająca oddychanie i metoda oddychania przez „zasznurowane” usta.
- Należy wezwać karetkę, podając w międzyczasie:
- 6 dawek SABA z pMDI (inhalator ciśnieniowy) + KI (komora inhalacyjna) co 20 minut do czasu przyjazdu karetki
- tlen o przepływie 4–6 l/minutę przez maskę twarzową
- 1 dawkę prednizonu/prednizolonu doustnie (1–2 mg/kg m.c.)
- maksymalna dawka prednizonu/prednizolonu: do 20 mg na dobę u dzieci w wieku <2. roku życia i do 30 mg na dobę u dzieci w wieku 2.–5. rok życia.
- Na podstawie obrazu klinicznego, szczególnie u małych dzieci, często nie można rozstrzygnąć, czy występuje ciężki napad astmatyczny czy zapalenie oskrzelików.
Napad zagrażający życiu
- Techniki samopomocy
- pozycja ciała ułatwiająca oddychanie i metoda oddychania przez „zasznurowane” usta.
- Należy wezwać karetkę, podając w międzyczasie:
- 6 dawek SABA z pMDI (inhalator ciśnieniowy) + KI (komora inhalacyjna) co 20 minut do czasu przyjazdu karetki
- tlen o przepływie 4–6 l/minutę przez maskę twarzową
- 1 dawkę prednizonu/prednizolonu doustnie (1–2 mg/kg m.c.)
- maksymalna dawka prednizonu/prednizolonu: do 20 mg na dobę u dzieci w wieku <2. roku życia i do 30 mg na dobę u dzieci w wieku 2.–5. rok życia.1
- Na podstawie obrazu klinicznego często nie można rozstrzygnąć, czy występuje ciężki napad astmatyczny, czy zapalenie oskrzelików, szczególnie u małych dzieci, więc jeśli nie uzyskano żadnej poprawy po zastosowaniu beta–2–sympatykomimetyków, szczególnie w tej grupie wiekowej, uzasadniona jest próba z adrenaliną w podaniu wziewnym.
Beta–2–sympatykomimetyki podawane wziewnie
- Krótko działające beta–2–sympatykomimetyki (SABA) są najskuteczniejszą terapią rozszerzającą oskrzela i są zalecane dla dzieci i młodzieży w każdym wieku podczas ostrego napadu astmatycznego.7
- W Polsce dostępne SABA to salbutamol i fenoterol.
- SABA podawane wziewnie powodują szybsze rozszerzenie oskrzeli przy mniejszej liczbie działań niepożądanych niż podawane doustne lub dożylne.4
- Podanie wziewne może odbywać się za pomocą inhalatora ciśnieniowego, ewentualnie z komorą inhalacyjną i ustnikiem (najlepsza alternatywa do 2. roku życia)8 lub ciągłej nebulizacji z tlenem.9
- Ciągła inhalacja (wilgotna inhalacja z użyciem maski nebulizatora i tlenu) wykazuje bardzo dobrą skuteczność i przynosi podobne efekty jak podawanie pozajelitowe.10
Przepisywanie leków wziewnych z uwzględnieniem kwestii klimatycznych
- Inhalatory ciśnieniowe z dozownikiem wykorzystują propelenty do dostarczenia substancji czynnej do głębokich partii płuc.
- Choć nie niszczą one warstwy ozonowej, są silnymi gazami cieplarnianymi.
- W związku z tym inhalatory ciśnieniowe mają znacznie większy potencjał szkodliwości dla atmosfery w porównaniu z inhalatorami proszkowymi.
- Inhalatory ciśnieniowe są wskazane w następujących przypadkach:
- U dzieci <5 lat do wziewnego stosowania beta–2–sympatykomimetyków lub glikokortykosteroidów.
- W razie ostrego napadu astmatycznego.
- Osoby przepisujące leki, farmaceuci i pacjenci powinni brać pod uwagę, że istnieją znaczne różnice w potencjale globalnego ocieplenia (global warming potential – GWP) pomiędzy poszczególnymi inhalatorami ciśnieniowymi i preferować te o najniższym wskaźniku GWP, jeśli ich skuteczność jest klinicznie porównywalna.
Niezalecane środki terapeutyczne
- W przypadku ostrego napadu należy unikać podawania:
- SABA (beta–2–mimetyk krótko działający) doustnie
- LABA (beta–2–mimetyk długo działający)
- bromku ipratropium w monoterapii1
- środków uspokajających lub przeciwlękowych (prowadzą do depresji oddechowej)
- środków wykrztuśnych (mukofarmaceutyków)
- dużych ilości płynów (powodują obciążenie serca)
- antybiotyków
- wyjątkiem jest sytuacja, w której podejrzewa się zakażenie bakteryjne jako przyczynę!
Postępowanie po napadzie astmatycznym
- Po zakończeniu opieki doraźnej lub (intensywnego) leczenia szpitalnego, oprócz opieki kontrolnej kluczowe znaczenie ma zapobieganie kolejnym napadom astmatycznym.
- Należy podjąć następujące kroki:
- zidentyfikować czynniki ryzyka pogorszenia kontroli astmy
- opracować lub zweryfikować plan postępowania w astmie i w na wypadek zaostrzenia
- zorganizować instruktaż albo szkolenie uzupełniające dla pacjentów/opiekunów
- sprawdzić wskazania do rehabilitacji
- zaplanować wizyty kontrolne.
- Informacje na temat czynników ryzyka, instruktażu i długoterminowej terapii można znaleźć również w artykule astma u dzieci i młodzieży.
Profilaktyka
- Właściwe leczenie kontrolujące astmę.
- Posiadanie i postępowanie zgodnie z indywidualnym pisemnym planem leczenia przewlekłego oraz w przypadku zaostrzenia choroby.1
- Pomiary PEF w domu i dzienniczek pacjenta (można stosować od 5.–6. roku życia).
- Unikanie czynników wywołujących, np. alergenów, zimnego powietrza, wziewnych substancji szkodliwych.
- Niestosowanie leków potencjalnie wywołujących napady (ASA, NLPZ lub beta–blokery).
- Szkolenie z zakresu objawów i wczesnego leczenia napadu astmy w nagłych przypadkach.
- W razie potrzeby działania rehabilitacyjne.
- Unikanie narażenia na dym tytoniowy (palenie bierne i czynne).1,5
Przebieg, powikłania i rokowanie
Przebieg
- Ostry napad można zazwyczaj skutecznie leczyć.
- Napad astmatyczny jest często oznaką postępu choroby lub niewystarczającego/braku leczenia kontrolującego. Po ostrym napadzie astmatycznym należy przeprowadzić kontrolę i w razie potrzeby zweryfikować leczenie.
- Zobacz również artykuł astma i astma u dzieci i młodzieży.
Powikłania
- Ostry napad astmatyczny jest stanem potencjalnie zagrażającym życiu.
Rokowanie
- Zdecydowaną większość napadów można skutecznie leczyć.
- Odnotowuje się coraz mniej przyjęć do szpitala z powodu napadów astmatycznych, co wiąże się z przewlekłym i przeciwzapalnym leczeniem wziewnymi glikokortykosteroidami.11-12
Dalsze postępowanie
- Zobacz także artykuł astma u dzieci i młodzieży.
- Opieka w poradni ambulatoryjnej po leczonym napadzie.
- Należy rozważyć dodatkową diagnostykę, np. czynności płuc.
- Należy zademonstrować technikę inhalacji i użycie pikflometru.
- Instruktaż w zakresie znaków ostrzegawczych i postępowania doraźnego w napadzie astmatycznym (plan działania w astmie).
- Identyfikacja i profilaktyka narażenia na znany czynnik wyzwalający.
Informacje dla pacjentów
Edukacja pacjenta
- Nie wolno pozostawiać dziecka bez opieki podczas napadu astmatycznego. Należy zapewnić mu możliwość przyjęcia wygodnej pozycji w spokojnym otoczeniu.
- Początkowe leczenie ambulatoryjne często samodzielnie inicjuje dziecko i jego bliscy. W idealnej sytuacji dziecko i jego bliscy zostali przeszkoleni w tym zakresie i mogą w sposób metodyczny realizować plan działania na wypadek nagłego napadu astmatycznego:
- samoocena nasilenia (oddychanie, mowa, PEF)
- stosowanie leczenia doraźnego, przyjęcie postawy ułatwiającej oddychanie i metoda oddychania przez „zasznurowane” usta
- obiektywna ocena skuteczności (oddychanie, PEF)
- w razie braku skuteczności: w razie potrzeby powtórzenie terapii, wczesne zastosowanie doustnych glikokortykosteroidów (jeśli są dostępne)
- w razie braku skuteczności: wezwanie lekarza lub pogotowia.
Problemy ze środkami samopomocy
- Nieprzeszkoleni pacjenci i ich bliscy mają trudności z oceną nasilenia napadu astmatycznego i często poświęcają zbyt wiele czasu na próby opanowania napadu za pomocą leków stosowanych doraźnie.
- Rodzice często obawiają się działań niepożądanych doustnych glikokortykosteroidów, więc opóźniają ich zastosowanie.
Materiały edukacyjne dla pacjentów
Astma
- Astma.
- Jak rozpoznaje się astmę?
- Jak można uniknąć ataku astmy?
- Pierwsza pomoc w ataku astmy.
- Napad astmatyczny u dorosłych.
- Astma wysiłkowa.
- Astma, przyczyny i czynniki ryzyka.
- Astma i alergia.
- Astma i palenie tytoniu.
- Dlaczego warto rzucić palenie i jak to zrobić?
- Astma i ciąża.
- Astma związana z pracą zawodową.
- Astma u sportowców.
Astma u dzieci i młodzieży
Ilustracje
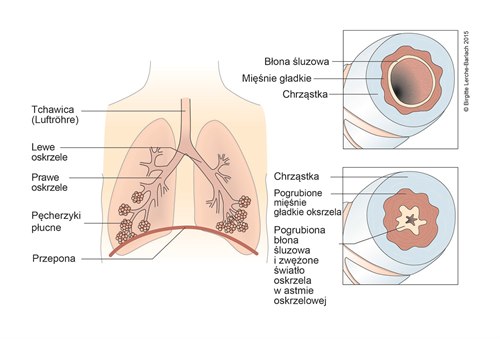
Drogi oddechowe i zmiany w astmie oskrzelowej
Źródła
Wytyczne
- Doniec Z., Mastalerz-Migas A., Bręborowicz A. i wsp. Rekomendacje postępowania w astmie wczesnodziecięcej dla lekarzy podstawowej opieki zdrowotnej, Fam Med Primary Care Rev 2016, 18(2): 181-92, termedia.pl
- Global Initiative for Asthma. Global Strategy for Asthma Management und Prevention, Update 2023, www.ginasthma.org
Piśmiennictwo
- Doniec Z., Mastalerz-Migas A., Bręborowicz A. i wsp. Rekomendacje postępowania w astmie wczesnodziecięcej dla lekarzy podstawowej opieki zdrowotnej, Fam Med Primary Care Rev 2016, 18(2): 181-92, www.termedia.pl
- Hershenson M.B. Rhinovirus-Induced Exacerbations of Asthma and COPD. Scientifica (Cairo). 2013, 2013:405876, doi: 10.1155/2013/405876, Epub 21.02.2013, Review. PubMed PMID: 24278777 PMID:24278777, www.ncbi.nlm.nih.gov
- Johnston S.L., Pattemore P.K., Sanderson G., Smith S., Lampe F., Josephs L., Symington P., O'Toole S., Myint S.H., Tyrrell D.A., et al. Community study of role of viral infections in exacerbations of asthma in 9-11 year old children, BMJ, 13.05.1995, 310(6989): 1225-9, PubMed PMID: 7767192, www.ncbi.nlm.nih.gov
- Williams S.J., Winner S.J., Clark T.J. Comparison of inhaled and intravenous terbutaline in acute severe asthma, Thorax, 1981 Aug, 36(8): 629-31, PubMed PMID: 7031975, www.ncbi.nlm.nih.gov
- Bręborowicz A., Lis G., Niżankowska-Mogilnicka E. et al. Rozpoznawanie i leczenie astmy u dzieci, Medycyna Praktyczna, dostęp: 21.04.2024, www.mp.pl
- Global Initiative for Asthma. POCKET GUIDE FOR ASTHMA MANAGEMENT AND PREVENTION, Stand 2020, ginasthma.org
- Bateman E.D., Hurd S.S., Barnes P.J., Bousquet J., Drazen J.M., FitzGerald J.M., Gibson P., Ohta K., O'Byrne P., Pedersen S.E., Pizzichini E., Sullivan S.D., Wenzel S.E., Zar H.J. Global strategy for asthma management and prevention: GINA executive summary. Eur Respir J. 2008 Jan, 31(1): 143-78, doi: 10.1183/09031936.00138707, PubMed PMID: 18166595, www.ncbi.nlm.nih.gov
- Cates C.J., Welsh E.J., Rowe B.H. Holding chambers (spacers) versus nebulisers for beta-agonist treatment of acute asthma, Cochrane Database of Systematic Reviews 2013, Issue 9. Art. No.: CD000052, DOI: 10.1002/14651858.CD000052.pub3, DOI
- Mandelberg A., Tsehori S., Houri S., et al. Is nebulized aerosol treatment necessary in the pediatric emergency department? Comparison with a metal spacer device for metered-dose-inhaler, Chest 2000, 117:1309-13, PubMed
- Andrews T., McGintee E., Mittal M.K., Tyler L., Chew A., Zhang X., Pawlowski N., Zorc J.J. High-dose continuous nebulized levalbuterol for pediatric status asthmaticus: a randomized trial, J Pediatr. 2009 Aug, 155(2): 205-10, e1, doi: 10.1016/j.jpeds.2009.01.073, Titel anhand dieser DOI in Citavi-Projekt übernehmen, Epub 21.05.2009, PubMed PMID: 19464028, www.ncbi.nlm.nih.gov
- Wennergren G., Strannegård I-L. Asthma hospitalizations continue to decrease in schoolchildren but hospitalization rates for wheezing illness remain high in young children, Acta Paediatr 2002, 91: 1239-45, PubMed
- Adams R.J., Fuhlbrigge A., Finkelstein J.A., Lozano P., Livingston J.M., Weiss K.B. et al. Impact of inhaled anti-inflammatory therapy on hospitalization and emergency department visits for children with asthma, Pediatrics 2001, 107: 706-11, pubmed.ncbi.nlm.nih.gov
Opracowanie
- Elżbieta Kryj-Radziszewska (recenzent)
- Adam Windak (redaktor)
- Lino Witte (recenzent/redaktor)
- Jonas Klaus (recenzent/redaktor)