Informacje ogólne
Definicja
- Pierwotne jałowe zapalenie trzustki, przy którym niefizjologiczna aktywacja enzymów prowadzi do:
- obrzęku
- uszkodzenia naczyń krwionośnych
- śmierci komórek.
- Rozpoznanie przy występowaniu 2 z 3 następujących kryteriów:
- ból brzucha z cechami pasującymi do choroby
- lipaza w surowicy ≥3 x wyższa od górnej granicy normy
- charakterystyczne wyniki badań obrazowych.
Klasyfikacja
Według stopnia zaawansowania klinicznego (zmodyfikowana klasyfikacja z Atlanty)1
- Łagodne ostre zapalenie trzustki (śmiertelność 0,1%)
- brak niewydolności narządowej
- brak powikłań miejscowych i ogólnoustrojowych.
- Umiarkowane ostre zapalenie trzustki (śmiertelność 2,1%)
- niewydolność narządowa z ustępowaniem w ciągu 48 godzin
- powikłania miejscowe lub ogólnoustrojowe bez utrzymującej się niewydolności narządowej.
- Ciężkie ostre zapalenie trzustki (śmiertelność 52,2%)
- Utrzymująca się niewydolność narządowa powyżej 48 godzin
- niewydolność jednego narządu
- niewydolność wielonarządowa.
- Utrzymująca się niewydolność narządowa powyżej 48 godzin
Na podstawie patomorfologii1
- Śródmiąższowe obrzękowe zapalenie trzustki (80–85%)
- zapalenie miąższu trzustki i otaczającej tkanki, bez martwicy.
- Martwicze zapalenie trzustki (15–20%)
- martwica miąższu i/lub martwica okołotrzustkowa
- martwica jałowa lub zakażona w dalszym przebiegu
- rozpoznanie zakażonej martwicy ma znaczenie dla dalszego postępowania (antybiotykoterapia, interwencja).
Epidemiologia
- Zapadalność:
- W Europie od 10 do 50 przypadków 100 000 osób rocznie.
- Częstość występowania ostrego zapalenia trzustki wydaje się wzrastać.
- W 2016 roku w Polsce hospitalizowano 24 325 pacjentów.2
- Wiek:
- Szczyt zachorowań na zapalenie trzustki wywołane alkoholem: 25–34 lata u kobiet, 35–44 lata u mężczyzn.
- Wzrost częstości występowania żółciowego zapalenia trzustki wraz z wiekiem, zwłaszcza powyżej 55. roku życia.
- Stopień nasilenia:
- Łagodne lub umiarkowane zapalenie trzustki: 80–85% przypadków.
- Ciężkie zapalenie trzustki ze znaczną zachorowalnością i śmiertelnością: 15–20%.
Etiologia i patogeneza
Częste przyczyny
- Kamica żółciowa (50–60%)
- Podwyższone ryzyko w przypadku małych kamieni żółciowych.3
- Alkohol (30–40%)
- Proporcjonalnie do spożywanej ilości.
- Palenie tytoniu również wiąże się ze wzrostem ryzyka i coraz częściej jest uznawane za ważny czynnik etiologiczny.
Rzadsze przyczyny4
- Hipertrójglicerydemia
- Około 10% przypadków ostrego zapalenia trzustki związane jest z hipertrójglicerydemią.
- Ryzyko u pacjentów z ciężką hipertrójglicerydemią (>1000 mg/dl [>11,4 mmol/l]) jest porównywalne z ryzykiem przy nadmiernym spożywaniu alkoholu.5
- Hiperkalcemia
- nadczynność przytarczyc
- nadmierna suplementacja witaminy D
- całkowite żywienie pozajelitowe.
- Po ECPW (endoskopowa cholangiopankreatografia wsteczna): 5–10%.6
- Uraz brzucha, zabiegi chirurgiczne w obrębie jamy brzusznej.
- Leki, np.:
- tiamazol/karbimazol7
- Tiamazol/karbimazol są przeciwwskazane w przypadku przebytego wcześniej ostrego zapalenia trzustki.
- azatiopryna
- 6–merkaptopuryna
- kwas walproinowy
- furosemid
- hydrochlorotiazyd
- didanozyna (obecnie niedostępna w Polsce)
- estrogeny
- glikokortykosteroidy
- opiaty
- sulfametoksazol–trimetoprim
- i inne.
- tiamazol/karbimazol7
- Nowsze leki w leczeniu cukrzycy:
- Brak wystarczających dowodów na stwierdzenie zwiększonego ryzyka zapalenia trzustki przy stosowaniu agonistów GLP1 – eksenatydu i liraglutydu.
- Stosowanie inhibitorów DPP4 jest związane ze zwiększonym ryzykiem hiperlipidemii, ale zwiększone ryzyko klinicznie objawowego zapalenia trzustki jest niejasne.
- Zakażenia:
- Bakteryjne:
- Wirusowe:
- świnka
- Coxsackie
- wirusowe zapalenie wątroby typu B
- cytomegalowirus
- wirus ospy wietrznej i półpaśca (VZV)
- wirus opryszczki zwykłej (HSV).
- Pasożytnicze
- toksoplazmy
- Cryptosporidium
- glisty.
- Zaburzenia autoimmunologiczne:
- Guzy:
- Zapalenie trzustki występuje u 5–14% pacjentów ze złośliwymi lub łagodnymi guzami trzustki.
- Niedokrwienie.
- Anatomiczne:
- trzustka dwudzielna (kontrowersyjna jako czynnik etiologiczny)
- uchyłek dwunastnicy
- torbiel przewodu żółciowego wspólnego.
- Genetyczne.
- Idiopatyczne:
- U około 15% pacjentów nie udaje się ustalić przyczyny.
- W przypadkach, w których początkowo podejrzewano idiopatyczne ostre zapalenie trzustki, endosonografia (EUS) ujawnia etiologię żółciową w 30–37% przypadków, w 12–21% przewlekłe zapalenie trzustki i w 2–6% guzy.
Patogeneza
- Dokładna patogeneza ostrego zapalenia trzustki nie została jednoznacznie wyjaśniona.8
- Najważniejszymi czynnikami wyzwalającymi są prawdopodobnie:8
- hiperstymulacja trzustki
- niedrożność dróg żółciowych i przewodu trzustkowego z następczym wzrostem ciśnienia w przewodzie trzustkowym
- refluks żółciowy
- aktywacja trypsynogenu
- samotrawienie trzustki.
- Mechanizm patofizjologiczny:9
- Pokonanie wewnątrzkomórkowych mechanizmów ochronnych
- przeciwko aktywacji trypsynogenu
- zmniejszających aktywność trypsyny.
- Aktywacja:
- enzymów, takich jak elastaza i fosfolipaza A2
- kaskady dopełniacza i kaskady układu kinin.
- Miejscowe uwalnianie mediatorów, takich jak:
- interleukina 1, 6 i 8
- TNF alfa.
- Aktywacja komórek śródbłonka z transendotelialną migracją leukocytów i uwalnianiem kolejnych enzymów.
- W wyniku procesu zapalnego:
- Rozwój powikłań miejscowych, takich jak:
- martwica komórek zrazików
- tworzenie się torbieli rzekomych
- tworzenie się ropni.
- Skutki ogólnoustrojowe.
- Rozwój powikłań miejscowych, takich jak:
- Pokonanie wewnątrzkomórkowych mechanizmów ochronnych
- O ciężkości choroby nie decydują początkowe procesy zachodzące w komórkach zrazików, ale przede wszystkim wynikająca z nich odpowiedź immunologiczna.
- Szerokie spektrum wyników badań obrazowych:
- w łagodnych przypadkach przeważnie obrzęk śródmiąższowy
- w cięższych przypadkach miejscowa lub rozlana martwica, krwotok.
- Chorobą może dotyczyć całej trzustki lub jej części.
Fazy ostrego zapalenia trzustki
- Przebieg choroby dzieli się na 2 fazy:
- I faza:1
- Czas trwania: zazwyczaj 1(–2) tygodni.
- Zespół ogólnoustrojowej reakcji zapalnej (systemic inflammatory response syndrome – SIRS) jako wynik uszkodzenia trzustki.
- Ciężkość w pierwszej fazie określona przez brak lub występowanie uszkodzenia narządu/czas trwania.
- Powikłania miejscowe we wczesnej fazie nie przesądzają jeszcze o ciężkości choroby.
- Połowa zgonów w 1. fazie.
- Przyczyną jest najczęściej niewydolność wielonarządowa.
- II faza:1
- Czas trwania: zazwyczaj do kilku tygodni do miesięcy.
- Występuje tylko u pacjentów z umiarkowanym lub ciężkim zapaleniem trzustki.
- Charakteryzują ją:
- utrzymujące się objawy ogólnoustrojowego zapalenia
- powikłania miejscowe
- zwykle rozwijają się dopiero w 2. fazie.
- W tej fazie mogą wystąpić również powikłania związane z zakażeniem.
- I faza:1
Czynniki predysponujące
- Palenie tytoniu
- Ryzyko wzrasta o 100% u aktywnych palaczy i o 60% u byłych palaczy.
- Cukrzyca typu 2
- Ryzyko wystąpienia ostrego zapalenia trzustki zwiększone o około 80%.
- Czynniki genetyczne
- Dziedziczne zapalenie trzustki (mutacja genu PRSS1).
- Mutacje genu CFTR często występują w idiopatycznym zapaleniu trzustki.
ICD–10
- K85 Ostre zapalenie trzustki.
Diagnostyka
Kryteria diagnostyczne
- Rozpoznanie przy występowaniu 2 z 3 następujących kryteriów według poprawionej klasyfikacji z Atlanty z 2012 r.:1
- Ból brzucha z cechami pasującymi do choroby
- Ostry początek z uporczywym, silnym bólem nadbrzusza, często opasującym, z promieniowaniem do pleców.
- Lipaza w surowicy ≥3 razy wyższa od górnej granicy normy
- Lipaza jest preferowana w stosunku do amylazy ze względu na jej wyższą swoistość.
- Charakterystyczne wyniki badań obrazowych
- We wczesnej fazie najlepszym badaniem jest USG jamy brzusznej (lub endosonografia).
- TK/RM w celu potwierdzenia rozpoznania konieczne tylko w wyjątkowych przypadkach.
- Ból brzucha z cechami pasującymi do choroby
Diagnostyka różnicowa
- Ostry zespół wieńcowy (OZW) (szczególnie zawał serca dolnej ściany).
- Zapalenie pęcherzyka żółciowego/zapalenie dróg żółciowych (patrz również kamica żółciowa).
- Zapalenie wątroby.
- Niedokrwienie/zawał jelita.
- Choroba wrzodowa.
- Tętniak aorty.
- Cukrzycowa kwasica ketonowa.
- Zwężenie odźwiernika żołądka.
- Rak trzustki.
- Ropień jajnikowo–jajowodowy.
Wywiad lekarski
- Aktualny wywiad lekarski:
- ostry początek bólu brzucha
- nasilenie po spożyciu pokarmu, zwłaszcza tłustego
- nieustanny ból
- ból zlokalizowany w nadbrzuszu lub rozproszony w całej jamie brzusznej
- w około 50% przypadków opasujący, z promieniowaniem do pleców
- poprawa podczas siedzenia lub pochylania się do przodu
- uczucie pełności
- wzdęcia
- nudności, wymioty
- ewentualne czynniki wywołujące – obfity posiłek i/lub wysokie spożycie alkoholu.
- Wcześniejsze występowanie w wywiadzie:
- wcześniejsze zapalenia trzustki
- kamienie żółciowe
- spożywanie alkoholu
- palenie tytoniu
- leki
- zaburzenia metabolizmu lipidów
- stwierdzona hiperkalcemia
- zakażenia
- cukrzyca.
Badanie fizykalne
- Tkliwość brzucha.
- Umiarkowane napięcie powłok brzusznych (elastyczny, „gumowy brzuch”).
- Zmniejszona perystaltyka jelit.
- Ewentualnie żółtaczka.
- Objawy skórne rzadko: żywe przebarwienia w okolicy okołopępkowej (objaw Cullena) lub w okolicy bocznej (objaw Greya Turnera).
- Niekorzystne prognostycznie.
- Gorączka.
- Tachykardia.
- Tachypnoe.
- Niedociśnienie (hipotensja).
- Niepokój.
Badania uzupełniające w praktyce lekarza rodzinnego
Badania laboratoryjne
- Lipaza
- Stężenie lipazy ≥3 razy wyższe od górnej granicy normy jest jednym z 3 kryteriów diagnostycznych ostrego zapalenia trzustki.1
- Niewystarczająca swoistość amylazy.
- Kinetyka: wzrost w ciągu 4–8 godzin od wystąpienia objawów, maksimum po około 24 godzinach, normalizacja w ciągu 8–14 dni.
- Poziom enzymu nie koreluje z ciężkością choroby!
- Stężenie lipazy ≥3 razy wyższe od górnej granicy normy jest jednym z 3 kryteriów diagnostycznych ostrego zapalenia trzustki.1
- Morfologia krwi.
- CRP.
- Parametry wątrobowe, parametry cholestazy: bilirubina, GGTP, ALP, AST, ALT.
- Podwyższenie GGTP powyżej 3–krotnej wartości normy wskazuje na pochodzenie z dróg żółciowych.
- Parametry nerkowe (eGFR, kreatynina, mocznik).
- Elektrolity, w tym wapń.
- LDH.
- Trójglicerydy.
- Glukoza.
- Gazometria, w tym mleczany (niedostępne w POZ).
Badanie USG
- USG jamy brzusznej zalecane u wszystkich pacjentów z ostrym zapaleniem trzustki.
- Początkowo ma znaczenie głównie diagnostyczne (ustalenie/wykluczenie przyczyny żółciowej).
- Ocena pęcherzyka żółciowego i dróg żółciowych (Zastój? Kamienie?).
- Obrazowanie trzustki jest często trudne ze względu na ból i atonię jelit, poza tym we wczesnej fazie zmiany w obrazie narządu mogą być nieobecne.
Dalsze badania
- EKG
- Nawet w 50% przypadków zmiany odcinka ST (zwłaszcza ściany dolnej) bez stwierdzonego zawału.
- RTG klatki piersiowej
- Obecność wysięków opłucnowych lub nacieków płucnych (zwłaszcza w martwiczym zapaleniu trzustki).
Diagnostyka obrazowa w szpitalu
Faza ostra
- W ciągu pierwszych 48 godzin głównym celem badań obrazowych jest przede wszystkim ustalenie, czy występuje żółciowe zapalenie trzustki.
- Z reguły w pierwszej kolejności wykonuje się USG jamy brzusznej. Jeśli wynik jest niejednoznaczny, dalsza diagnostyka – endosonografia (EUS) lub rezonans magnetyczny.
- Nie należy wykonywać TK we wczesnej fazie ostrego zapalenia trzustki (zasadniczo nie wpływa to postępowanie).
Dalszy przebieg (>48–72 godzin)
- Po fazie ostrej, TK jest najlepszą metodą oceny zmian narządowych i powikłań.
Badanie USG
- USG jamy brzusznej powinno być wykonane u wszystkich pacjentów z ostrym zapaleniem trzustki.
- Wykazanie przyczyny żółciowej (zastój, kamienie).
- Ocena trzustki:
- Ostre obrzękowe zapalenie trzustki: rozciągnięty narząd z niewyraźnymi granicami o rozmytej, raczej hipoechogenicznej strukturze miąższu.
- Otoczka płynu wokół trzustki typowa dla ostrego zapalenia trzustki.
- Martwicze zapalenie trzustki: niewyraźne lub zredukowane granice narządu, ogniskowe lub rozległe obszary hipoechogeniczne lub bezechowe.
- Wizualizacja torbieli rzekomych trzustki (rozwój po 6–8 tygodniach).
- Ewentualnie uzupełnienia konwencjonalnego USG o endosonografię (EUS)
- Endosonografia ma drugorzędne znaczenie w diagnostyce pierwotnej.
- Ważna w dalszej diagnostyce przypadków o początkowo niejasnej etiologii:
- Wykrywanie kamicy dróg żółciowych zewnątrzwątrobowych i mikrokamicy, wysoka czułość (75–100%) i swoistość (85–100%).
- Wyższa dokładność TK lub RM w porównaniu do USG jamy brzusznej.
- Pomocna także u pacjentów z nadwagą z ograniczoną możliwością badania w konwencjonalnym USG.
Tomografia komputerowa (TK)
- Tomografia komputerowa nie powinna być rutynowo wykonywana w początkowym okresie choroby.
- Możliwe pogorszenie czynności nerek w wyniku działania środka kontrastowego (czynność nerek jest parametrem istotnym rokowniczo).
- Nie nadaje się do wykrywania małych złogów o wielkości od 1 do 4 mm.
- TK z kontrastem zalecana u pacjentów z niejednoznacznym wynikiem badania fizykalnego, wstępnymi wynikami badań laboratoryjnych i USG jamy brzusznej.
- TK z kontrastem >72 godzin jest złotym standardem do oceny powikłań miejscowych i pozatrzustkowych.
- Martwica.
- Płyn okołotrzustkowy.
- Torbiele rzekome.
- Uszkodzenie tętnic trzustkowych (krwotok, tętniak rzekomy).
- Niedrożność (zakrzepica) żyły wrotnej, żyły śledzionowej.
Badanie rezonansu magnetycznego (RM)/cholangiopankreatografia rezonansu magnetycznego (MRCP)
- Alternatywa dla TK, która jest szybsza i łatwiejsza do wykonania, szczególnie u pacjentów z chorobami nerek lub uczulonych na środki kontrastowe.
- Wyniki porównywalne z TK, terminologia może zostać przejęta odpowiednio.
- Wykrywanie martwicy i nagromadzenia płynu lepsze niż w przypadku TK.
- Dobra wizualizacja dróg żółciowych.10
Endoskopowa cholangiopankreatografia wsteczna (ECPW)
- Nie ma już znaczenia w diagnostyce ostrego zapalenia trzustki, stosowana prawie wyłącznie terapeutycznie (usuwanie przeszkód w odpływie).
Stratyfikacja ryzyka
Skale
- Do stratyfikacji ryzyka ostrego zapalenia trzustki można wykorzystać liczne skale oparte na parametrach klinicznych i laboratoryjnych (np. BISAP, Ranson Score, APACHE II).6
- Ponieważ większość skal charakteryzuje się niskim wskaźnikiem wyników fałszywie ujemnych, ale wysokim wskaźnikiem wyników fałszywie dodatnich, są one wykorzystywane w praktyce klinicznej tylko w ograniczonym zakresie.
- Ponadto opracowano skale oparte na technikach obrazowania (np. skala Balthazara, CTSI, MRSI).
- Ponieważ żadna z tych skal nie jest lepsza od skali kliniczno–laboratoryjnej, nie można w tym celu zalecać TK.
- Utrzymywanie się >48 godzin zespołu ogólnoustrojowej reakcji zapalnej (Systemic Inflammatory Response Syndrome – SIRS) nie ma gorszej mocy predykcyjnej niż skale.
- Ze względu na prostotę zaleca się zatem stosowanie kryteriów SIRS (jeśli występują ≥2 kryteria, mamy do czynienia z SIRS):
- temperatura ciała: <36°C lub >38°C
- częstość akcji serca >90/min.
- częstość oddechów >20/min.
- leukocyty <4000 lub >12 000/mm3 lub >10% niedojrzałych leukocytów.
- Ze względu na prostotę zaleca się zatem stosowanie kryteriów SIRS (jeśli występują ≥2 kryteria, mamy do czynienia z SIRS):
Poszczególne parametry oceny ryzyka
- Szereg poszczególnych parametrów może przyczynić się do stratyfikacji ryzyka:
- wiek: zwiększona śmiertelność >55. roku życia
- BMI: zwiększona śmiertelność przy BMI >25 kg/m2
- hematokryt: prawidłowy hematokryt (<44%) przemawia przeciwko ciężkiemu, martwiczemu przebiegowi
- glukoza w surowicy: mniejsze ryzyko powikłań przy wartościach prawidłowych
- kreatynina, eGFR: podwyższone stężenie kreatyniny lub obniżony eGFR są predyktorami martwicy trzustki
- mocznik: wzrost w ciągu pierwszych 24 godzin związany ze zwiększoną śmiertelnością
- wapń: poziom wapnia <2 mmol/l
- CRP: wartość >150 mg/l po 48 godzinach wskazuje na ciężkie zapalenie trzustki.11
Wskazania do hospitalizacji
- W przypadku rozpoznania lub podejrzenia ostrego zapalenia trzustki – natychmiastowa hospitalizacja.
- Niezależnie od początkowych objawów, wszystkie osoby z zapaleniem trzustki powinny być leczone w warunkach szpitalnych.
- Podczas wstępnej oceny klinicznej nie można z całą pewnością odróżnić przebiegu łagodnego od ciężkiego.
Leczenie szpitalne
Ustalenie rozpoznania
- Można rozpoznać ostre zapalenie trzustki, jeśli występują co najmniej 2 z 3 poniższych kryteriów:
- Typowy ból w jamie brzusznej (ostry początek, utrzymujący się ból w górnej części jamy brzusznej, opasujący, często z promieniowaniem do pleców).
- Wzrost stężenia lipazy w surowicy do co najmniej 3–krotności górnej granicy normy.
- Charakterystyczne wyniki badań obrazowych.
Rozszerzone badania laboratoryjne
- Aby potwierdzić/wykluczyć etiologię żółciową, w momencie przyjęcia należy oznaczyć parametry cholestazy i transaminazy.
- Aby wykluczyć hipertrójglicerydemię/hiperkalcemię jako przyczynę zapalenia trzustki, należy oznaczyć w surowicy trójglicerydy oraz wapń skorygowany o albuminy.
Wstępne badania obrazowe
- Aby potwierdzić/wykluczyć etiologię żółciową, w momencie przyjęcia należy wykonać USG jamy brzusznej.
- Jeśli podejrzewa się ostre zapalenie trzustki, ale wyniki badania fizykalnego i badań laboratoryjnych są niejednoznaczne (lipaza w surowicy <3–krotność górnej granicy normy), metodą obrazową z wyboru powinno być USG jamy brzusznej.
- Tomografię komputerową z kontrastem należy wykonać tylko wtedy, gdy wyniki badania USG są niejednoznaczne.
Stopień nasilenia/ciężkości – rokowanie i klasyfikacja
- Do prognozowania nasilenia choroby należy wziąć pod uwagę czynniki ryzyka (wiek, choroby współistniejące), a także parametry kliniczne (kryteria SIRS) i laboratoryjne, oznaczone przy przyjęciu i po 48 godzinach.
- Należy monitorować i ponownie ocenić stan pacjenta z ostrym zapaleniem trzustki, rejestrując codziennie wyniki badania fizykalnego, kryteria SIRS i niewydolności narządowej oraz oznaczając parametry laboratoryjne, takie jak białko C–reaktywne.
- Nasilenie zależy od niewydolności narządowej i powikłań i może być klasyfikowane według poprawionej klasyfikacji z Atlanty jako łagodne, umiarkowane, ciężkie.
Diagnostyka obrazowa – dalszy przebieg
- W przypadku klinicznego podejrzenia powikłań ostrego zapalenia trzustki, należy wykonać USG jamy brzusznej.
- W przypadku niejednoznacznych wyników, należy przeprowadzić dalszą diagnostykę za pomocą TK z podaniem kontrastu.
- Aby potwierdzić rozpoznanie martwicy, nie należy wykonywać TK w ciągu pierwszych 3 dni od wystąpienia objawów.
- Po ostrym idiopatycznym zapaleniu trzustki należy w pewnych odstępach czasu wykonywać endosonografię (lub RM z MRCP) w celu wykluczenia kamicy dróg żółciowych zewnątrzwątrobowych lub guza.
Leczenie
Cele leczenia
- Wyleczenie.
- Usunięcie przyczyn, np. złogów.
- W razie potrzeby stabilizacja na oddziale intensywnej opieki medycznej.
- Leczenie powikłań.
- Łagodzenie bólu.
Ogólne informacje o leczeniu
- Należy monitorować wszystkich pacjentów przez pierwsze 24–48 godzin po przyjęciu (EKG, ciśnienie tętnicze, saturacja O2, diureza, elektrolity, glukoza, gazometria).
- U 15 do 20% pacjentów z ciężkim zapaleniem trzustki istnieje ryzyko wstrząsu z powodu masywnej utraty płynów do trzeciej przestrzeni (międzykomórkowej, śródmiąższowej, jam ciała).
- Podstawowe elementy leczenia to:
- uzupełnienie płynów
- szybka i stała analgezja (zazwyczaj z użyciem opiatów)
- wczesne żywienie dojelitowe.
- W żółciowym zapaleniu trzustki z zapaleniem dróg żółciowych, jeśli to możliwe, należy niezwłocznie (<24 godzin) udrożnić drogi żółciowe i zastosować antybiotyk.
Miejsce leczenia
- Należy przenieść pacjenta na oddział intensywnej terapii w razie pojawienia się niekorzystnych rokowniczo markerów (np. hematokryt – wzrost ≥44% u mężczyzn, ≥40% u kobiet), mocznik ≥25 mg/dl, wzrost punktacji w skali SOFA o ≥2 punkty).
- W przypadku przewidywanego ciężkiego przebiegu i/lub wystąpienia niewydolności narządowej, należy rozważyć przeniesienie pacjenta do specjalistycznego ośrodka.
Uzupełnianie płynów
- Odpowiednia płynoterapia zmniejsza częstość występowania niewydolności narządowej i martwicy.
- Roztwór Ringera z mleczanami ma przewagę nad czystą solą fizjologiczną ze względu na działanie przeciwzapalne.
- Przyczyny niedoboru płynów wewnątrznaczyniowych, zwłaszcza w martwiczym zapaleniu trzustki:
- niedostateczne przyjmowanie płynów z powodu nudności
- wymioty
- porażenna niedrożność jelita
- wodobrzusze, wysięki opłucnowe
- obrzęk zapalny, wysięki
- wyciek kapilarny.
- Należy rozpocząć kontrolowaną płynoterapię natychmiast po potwierdzeniu rozpoznania.
- Dopóki nie można prowadzić celowanej płynoterapii, należy początkowo dostarczać 200–250 ml na godzinę. Przy założeniu wcześniej istniejącego deficytu płynów, przydatne może być początkowe podanie płynów w bolusie.
- Celowana płynoterapia w ciężkim ostrym zapaleniu trzustki powinna opierać się m.in. na stężeniu mocznika w surowicy, wartości hematokrytu oraz parametrach zaawansowanego monitorowania hemodynamicznego. Do monitorowania celowanej płynoterapii nie należy stosować ośrodkowego ciśnienia żylnego (OCŻ) jako parametru docelowego.
- Początkowa płynoterapia powinna obejmować przede wszystkim roztwór Ringera z mleczanami.
- Do oceny odpowiedzi na początkową płynoterapię należy stosować utrzymywanie się i regresję niewydolności narządowej oraz kryteria SIRS.
Analgezja
- Leki przeciwbólowe o niskiej sile działania są zwykle niewystarczające.
- Zwykle konieczne jest stosowanie opioidów.
- Pomocna może być analgezja kontrolowana przez pacjenta.11
- Analgezja przez cewnik zewnątrzoponowy jako opcja w razie bólu opornego.
Żywienie dojelitowe lub pozajelitowe
- W przeszłości toczyły się kontrowersyjne dyskusje dotyczące żywienia w ostrym zapaleniu trzustki.12
- Żywienie pozajelitowe zwiększa ryzyko zakażeń (atrofia śluzówki, zwiększona przepuszczalność dla bakterii) oraz ryzyko nasilonej reakcji zapalnej.9
- Obecnie zaleca się jak najwcześniejsze rozpoczęcie żywienia dojelitowego.
- W łagodnym zapaleniu trzustki pacjentom należy proponować dietę doustną już w 1. dobie od przyjęcia do szpitala.
- Pacjenci z łagodnym/prognozowanym łagodnym zapaleniem trzustki nie powinni otrzymywać żywienia wyłącznie pozajelitowo.
- W ciężkich lub prognozowanych ciężkich przypadkach, żywienie pozajelitowe należy rozpocząć jak najwcześniej.
- Jako dietę dojelitową należy stosować pokarm do podawania przez sondę.
- Brak dowodów na to, że dieta niskotłuszczowa jest bardziej korzystna.13
- Karmienie przez zgłębnik nosowo–jelitowy lub nosowo–żołądkowy uważa się za równoważne.
Antybiotykoterapia
- Antybiotykoterapia u pacjentów z zapaleniem dróg żółciowych lub zakażoną martwicą
- U około 1/3 pacjentów z martwiczym zapaleniem trzustki rozwija się zakażenie.14
- Korzyści z profilaktyki antybiotykowej budzą jednak kontrowersje. Niespójne dane: istnieją badania wykazujące korzyści z profilaktyki, jak również badania, w których nie wykazano istotnego efektu.9,15-17
- W ostrym zapaleniu trzustki o łagodnym/prognozowanym łagodnym przebiegu nie należy stosować profilaktycznej antybiotykoterapii.
- W prognozowanym ciężkim zapaleniu trzustki na ogół nie zaleca się profilaktycznej antybiotykoterapii w celu uniknięcia powikłań infekcyjnych.
- W razie podjęcia decyzji o antybiotykoterapii w przypadku septycznego obrazu klinicznego i podejrzenia zakażonej martwicy (około)trzustkowej (badanie fizykalne, laboratoryjne i obrazowe), do czasu uzyskania antybiogramu można zastosować jeden z karbapenemów.
ECPW
- Nie należy wykonywać ECPW (endoskopowa cholangiopankreatografia wsteczna) w przypadkach łagodnego żółciowego zapalenia trzustki bez zapalenia dróg żółciowych i/lub braku dowodów na kamicę dróg żółciowych zewnątrzwątrobowych lub braku niedrożności przewodu żółciowego.
- Nie należy wykonywać ECPW w przypadkach przewidywanego ciężkiego i powikłanego żółciowego zapalenia trzustki bez zapalenia dróg żółciowych i/lub braku dowodów na kamicę dróg żółciowych zewnątrzwątrobowych lub braku niedrożności przewodu żółciowego.
- U pacjentów z ostrym żółciowym zapaleniem trzustki z towarzyszącym zapaleniem dróg żółciowych, należy wykonać ECPW ze sfinkterotomią.
- U pacjentów z żółciowym zapaleniem trzustki i rozpoznaną kamicą dróg żółciowych zewnątrzwątrobowych i/lub niedrożnością przewodu żółciowego, należy wykonać ECPW ze sfinkterotomią.
- Ograniczenie powikłań zapalenia trzustki przez ECPW w przypadku przyczyny żółciowej
- Wczesne ECPW (<24 godzin) w przypadku ostrego zapalenia trzustki z zapaleniem dróg żółciowych.
- Pacjenci z udowodnioną utrzymującą się niedrożnością dróg żółciowych prawdopodobnie odniosą korzyści z ECPW.
Cholecystektomia jako profilaktyka nawrotów choroby
- Po ostrym żółciowym zapaleniu trzustki należy wykonać cholecystektomię.
- W przypadku łagodnego żółciowego zapalenia trzustki podczas początkowego pobytu w szpitalu, należy wykonać cholecystektomię.
- Wczesna cholecystektomia w przypadku łagodnego żółciowego zapalenia trzustki skraca czas pobytu w szpitalu i nie zwiększa ryzyka powikłań.14
- Moment wykonania cholecystektomii w przypadku ciężkiego (martwiczego) żółciowego zapalenia trzustki jest decyzją indywidualną i zależy od przebiegu ciężkiego ostrego zapalenia trzustki.
- Jeśli po żółciowym zapaleniu trzustki nie można wykonać cholecystektomii, można wykonać ECPW ze sfinkterotomią w celu zmniejszenia ryzyka nawrotu choroby.
Leczenie jałowej martwicy
- Nie należy stosować profilaktycznej antybiotykoterapii/terapii przeciwgrzybiczej, jeśli nie występują objawy zakażenia martwicy (około)trzustkowej (badanie fizykalne, laboratoryjne i obrazowe).
- W przypadkach podejrzenia jałowego martwiczego zapalenia trzustki z objawami uciskowymi wynikającymi z dużych objętości martwiczych tkanek i/lub rozpoczynającej się niewydolności wielonarządowej, należy podjąć działania interwencyjne.
Interwencyjne i chirurgiczne leczenie martwicy
- W przeszłości stwierdzenie martwicy było wskazaniem do zabiegu chirurgicznego.
- W ostatnich latach nastąpiła zasadnicza zmiana paradygmatu:
- od początku terapia interdyscyplinarna, często nieoperacyjna.
- Coraz częściej zastępuje się pierwotną nekrosektomię chirurgiczną metodą kolejnych kroków interwencji (step–up approach):
- drenaż radiologiczny
- drenaż endoskopowy i, w razie potrzeby, VARD (video–assisted percutaneous retroperitoneal debridement – wspomagane wideoskopowo przezskórne oczyszczanie z dostępu pozaotrzewnowego).
- W pojedynczych przypadkach nadal konieczny jest zabieg chirurgiczny:
- ogniska martwicze, które nie mogą zostać usunięte w inny sposób
- powikłania, takie jak krwawienie z nadżerek lub perforacja
- wewnątrzbrzuszny zespół ciasnoty przedziałów powięziowych z koniecznością wykonania laparotomii odbarczającej.
Leczenie zakażonej martwicy
- Jeśli istnieje kliniczne podejrzenie zakażonej martwicy, przed planowaną interwencją należy wykonać endoskopowe badanie ultrasonograficzne (EUS), jak również obrazowanie przekrojowe ze wzmocnieniem kontrastowym (TK lub RM) w celu dalszej diagnostyki.
- W przypadku zakażonej martwicy trzustki należy podjąć interwencję, jeśli jest to konieczne klinicznie (np. ciężki/septyczny przebieg).
- Jeśli istnieją oznaki zakażonej martwicy trzustki, należy równolegle z interwencją zastosować antybiotykoterapię (zobacz wyżej).
- Endoskopowa droga dostępu (przezżołądkowa lub przezdwunastnicza) jest równie skuteczna jak droga dostępu przezskórnego, lecz implikuje mniejszy odsetek przetok i skraca czas pobytu w szpitalu. Dlatego też dostęp endoskopowy powinien być metodą podstawową.
- Rodzaj interwencji (sam drenaż, irygacja, nekrosektomia) powinien być uzależniony od wyglądu zmiany nadkażonej (rozległość, lokalizacja, martwica?).
- Otwarty zabieg chirurgiczny (laparotomia) powinien być wykonywany pierwotnie tylko w wyjątkowych przypadkach.
Inne metody
- U pacjentów z hipertrójglicerydemią jako prawdopodobną przyczyną, można rozważyć plazmaferezę.18
- W około 65% przypadków spadek poziomu trójglicerydów po 1 i w około 80% – po 2 plazmaferezach.
- Brak jednoznacznych dowodów z badań na korzyści kliniczne takiego postępowania.
Zapobieganie
- Abstynencja alkoholowa.
- Leczenie hipertrójglicerydemii.
- Po zapaleniu trzustki wywołanym hipertrójglicerydemią, należy utrzymywać poziom trójglicerydów poniżej 500 mg/dl (5,7 mmol/l), aby zapobiec nawrotom choroby.5
- Elementem leczenia jest modyfikacja stylu życia:
- redukcja masy ciała
- dieta niskotłuszczowa
- abstynencja od alkoholu
- leczenie wtórnych czynników ryzyka, takich jak cukrzyca.
- Fibraty jako leki pierwszego rzutu.
Przebieg, powikłania i rokowanie
Powikłania
- Martwica trzustki.
- Wtórne zakażenie bakteryjne.
- Ropień trzustki.
- Zapalenie otrzewnej.
- Wstrząs/niewydolność jedno- lub wielonarządowa.
- Rozwój torbieli rzekomych.
- Przewlekłe zapalenie trzustki.
- Niewydolność wewnątrzwydzielnicza i zewnątrzwydzielnicza.
- Rak trzustki
- Nawet po pojedynczym epizodzie ostrego zapalenia trzustki ryzyko wystąpienia raka trzustki wzrasta z czasem (19–krotnie w ciągu pierwszych 2 lat, 2–krotnie po ponad 5 latach), zwłaszcza po idiopatycznym i żółciowym zapaleniu trzustki.19
Przebieg i rokowanie
- Duże zróżnicowanie stopnia ciężkości od łagodnych, samoograniczających się przypadków do ciężkich, śmiertelnych przebiegów.
- 80% pacjentów ma jedynie niewielkie uszkodzenia i wraca do zdrowia bez powikłań.9
- 20% pacjentów z ciężkim przebiegiem, 10–30% z nich umiera z powodu choroby.
- Ostre zapalenie trzustki może występować zarówno jako jednorazowe zdarzenie, jak również jako choroba nawracająca.
- Nawrotowy przebieg zwłaszcza przy nadużywaniu alkoholu.
- W żółciowym zapaleniu trzustki nawroty po wykonaniu EPCW z oczyszczeniem przewodów żółciowych są rzadkie.
- Bez oczyszczenia ryzyko nawrotu 30–63%.20
- U 20–30% pacjentów zapalenie trzustki nawraca.
- U 1/4 do 1/3 pacjentów rozwija się przewlekłe zapalenie trzustki (PZT).
- Śmiertelność zależy od stopnia ciężkości choroby.
- Łagodne zapalenie trzustki: śmiertelność 1%.
- Ciężkie zapalenie trzustki: śmiertelność do 24%.
Dalsze postępowanie
- U bezobjawowych pacjentów z pierwszym epizodem łagodnej postaci niealkoholowego ostrego zapalenia trzustki o znanej i leczonej etiologii, można zrezygnować z ustrukturyzowanej obserwacji.
- Ustrukturyzowaną obserwację po pierwszym epizodzie ostrego zapalenia trzustki należy zalecić następującym pacjentom:
- „niełagodny” stopień ciężkości choroby, niezależnie od etiologii
- alkoholowe zapalenie trzustki, o każdym stopniu ciężkości
- każdy stopień ciężkości o niejasnej etiologii i wiek powyżej 40 lat
- utrzymywanie się dolegliwości po wypisie ze szpitala.
- U bezobjawowych pacjentów po pierwszym epizodzie „niełagodnej” postaci ostrego zapalenia trzustki, należy raz w roku, niezależnie od etiologii wykonać:
- badanie fizykalne
- badanie w kierunku niewydolności zewnątrzwydzielniczej i wewnątrzwydzielniczej poprzez oznaczenie elastazy trzustkowej w stolcu
- HbA1c/glukoza na czczo.
- U bezobjawowych pacjentów po alkoholowym zapaleniu trzustki, należy co 6 miesięcy przez pierwsze 2 lata wykonywać:
- badanie fizykalne
- badanie w kierunku niewydolności zewnątrzwydzielniczej i wewnątrzwydzielniczej
- interwencję behawioralną, której celem jest całkowita abstynencja od alkoholu.
- U bezobjawowych pacjentów z pierwszym epizodem ostrego zapalenia trzustki, którego etiologia jest nieznana i którzy ukończyli 40 lat, należy wykonać obrazowanie przekrojowe ze wzmocnieniem kontrastowym (TK/ RM) lub endosonografię (EUS) najpóźniej 3 miesiące po wyleczeniu zapalenia trzustki, w celu wykluczenia raka trzustki.
Informacje dla pacjentów
Materiały edukacyjne dla pacjentów
Ilustracje
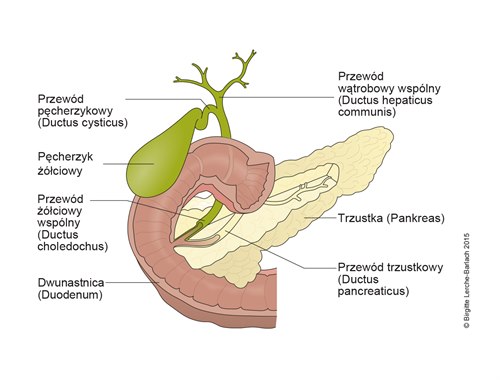
Pęcherzyk żółciowy i trzustka
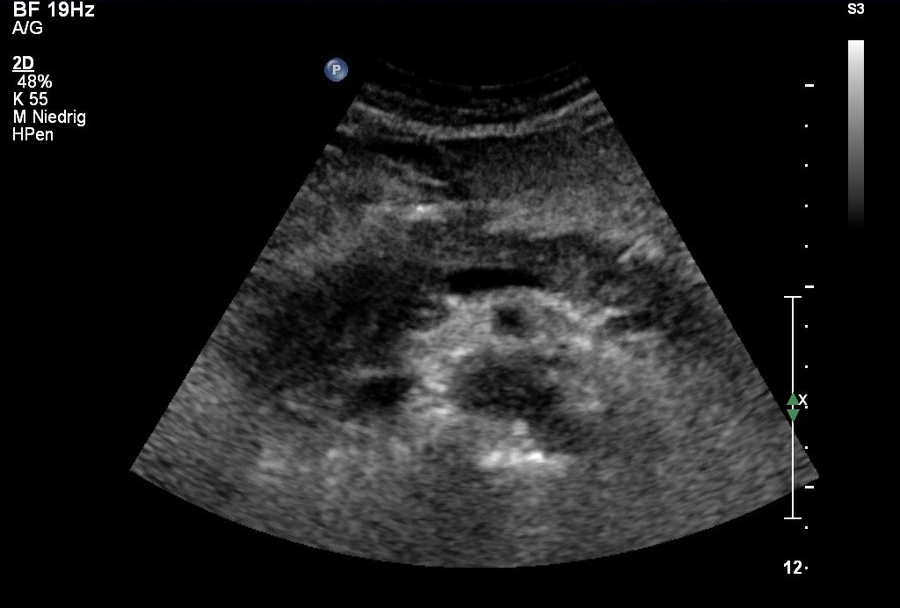
USG: obrzękowe zapalenie głowy trzustki w ultrasonografii (dzięki uprzejmości sonographiebilder.de ©Albertinen-Diakoniewerk e. V., Hamburg)
Źródła
Piśmiennictwo
- Banks P.A., Bollen T.L., Dervenis C, et al. Classification of acute pancreatitis – 2012: revision of the Atlanta classification and definitions by international consensus, Gut. 2013, 62: 102-11, www.ncbi.nlm.nih.gov
- Konończuk T., Krzyżak M., Żendzian-Piotrowska M. et al. Epidemiologia i etiologia ostrego zapalenia trzustki, Medycyna Rodzinna 2018, 2a: 51-60, www.czytelniamedyczna.pl
- Venneman N.G., Buskens E., Besselink M.G., et al. Small gallstones are associated with increased risk of acute pancreatitis: potential benefits of prophylactic cholecystectomy? Am J Gastroenterol 2005, 100: 2540-50, PubMed
- Whitcomb D.C. Acute pancreatitis, N Engl J Med 2006, 354: 2142-50, PubMed
- Scherer J., MD1, Singh V., Pitchumoni C., et al. Issues in Hypertriglyceridemic Pancreatitis - An Update, J Clin Gastroenterol 2014, 48: 195-203, doi:10.1097/01.mcg.0000436438.60145.5a, DOI
- Forsmark C., Vege S., Wilcox C. Acute pancreatitis, N Engl J Med 2016, 375: 1972-81, doi:10.1056/NEJMra1505202, DOI
- Brix T., Lund L., Henriksen D., et al. Methimazole and risk of acute pancreatitis. Lancet Diabetes Endocrinol 2020, 8: 187-9, doi:10.1016/S2213-8587(20)30025-5, DOI
- Wang G., Gao C., Wei D. Acute pancreatitis: Etiology and common pathogenesis, World J Gastroenterol 2009, 28: 1427-30. doi:10.3748/wjg.15.1427, DOI
- Frossard J-L., Steer M.L., Pastor C.M. Acute pancreatitis, Lancet 2008, 371: 143-52, PubMed
- Stimac D., Miletic D., Radic M., et al. The role of nonenhanced magnetic resonance imaging in the early assessment of acute pancreatitis,Am J Gastroenterol 2007, 102: 997-1004, PubMed
- Dupuis C., Baptista V., Whalen G., et al. Diagnosis and management of acute pancreatitis and its complications. Gastrointest Interv 2013, 2: 36-46, doi:10.1016/j.gii.2013.03.001, DOI
- Meier R., Beglinger C., Layer P. ESPEN guidelines on nutrition in acute pancreatitis. Clinical Nutrition 2002, 21: 173-83, doi:10.1054/clnu.2002.0543, DOI
- Greenberg J., Hsu J., Bawazeer M., et al. Clinical practice guideline: management of acute pancreatitis, J Can Chir 2016, 59: 128-40, www.ncbi.nlm.nih.gov
- Quinlan J.D. Acute pancreatitis, Am Fam Physician 2014; 90: 632-9, www.aafp.org
- O'Reilly D.A., Kingsnorth A.N. Management of acute pancreatitis: role of antibiotics remains controversial, BMJ 2004, 328: 968-9, PubMed
- Larvin M., Larvin M., Villatoro E. Antibiotic therapy for prophylaxis against infection of pancreatic necrosis in acute pancreatitis, 12.05.2010, 2010(5): CD002941, pubmed.ncbi.nlm.nih.gov
- Isenmann R., Rünzi M., Kron M., Kahl S., Kraus D., Jung N., et al. Prophylactic antibiotic treatment in patients with predicted severe acute pancreatitis: a placebo-controlled, double-blind trial, Gastroenterology 2004, 126: 997-1004, pubmed.ncbi.nlm.nih.gov
- Negoi I., Paun S., Sartelli M., et al. Hypertriglyceridemia–induced acute pancreatitis: a systematic review of the literature, J Acute Dis 2017, 6: 169-73, www.researchgate.net
- Kirkegard J., Cronin-Fenton D., Heide-Jorgensen U., et al. Acute Pancreatitis and Pancreatic Cancer Risk: A Nationwide Matched-Cohort Study in Denmark. Gastroenterology 2018, 154: 1729-36, doi:10.1053/j.gastro.2018.02.011, DOI
- Gislason H., Vetrhus M., Horn A., Sondenaa K., Søreide O., Viste A. et al. Endoscopic sphincterotomy in acute gallstone pancreatitis: a prospective study of the late outcome, Eur J Surg 2001, 167: 204-8, PubMed
- Kristiansen L., Grønbæk M., Becker U., et al. Risk of Pancreatitis According to Alcohol Drinking Habits: A Population-based Cohort Study, Am J Epidemiol 2008, 168: 932-7, doi:10.1093/aje/kwn222, DOI
- Carnovale A., Rabitti P.G., Manes G. et al. Mortality in acute pancreatitis: is it an early or a late event? JOP 2005, 6: 438-44, PubMed
- Fu C.Y., Yeh C.N., Hsu J.T. et al. Timing of mortality in severe acute pancreatitis: experience from 643 patients, World J Gastroenterol 2007, 13: 1966-9, PubMed
- Ayub K., Imada R., Slavin J. Endoscopic retrograde cholangiopancreatography in gallstone-associated acute pancreatitis. Cochrane Database Syst Rev 2004, 4, pubmed.ncbi.nlm.nih.gov
Opracowanie
- Katarzyna Kosiek (recenzent)
- Tomasz Tomasik (redaktor)
- Michael Handke (recenzent/redaktor)